Малоинвазивный артродез подтаранного сустава
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к травматологии и ортопедии в лечении деформирующего артроза подтаранного сустава. Операцию проводят путем прокола кожи по задней поверхности голени проксимальнее пяточного бугра на 1-1,5 см по наружнему краю ахиллова сухожилия. Вводят в полость подтаранного сустава бор и обрабатывают суставную поверхность заднего отдела пяточно-таранного сочленения. Для обработки суставных поверхностей переднего отдела тарано-пяточного сустава выполняют дополнительный доступ путем разреза кожи, не превышающий 0,5-0,8 см, по тыльно-наружному краю стопы в проекции тарзального синуса. Формируют полость между пяточной и таранной костями с последующей установкой в нее аутотрансплантата из наружного мыщелка бедренной кости. Способ устраняет деформацию и болевой синдром за счет уменьшения травматичности операции и улучшения васкуляризации таранной кости. 3 ил.
Реферат
Изобретение относится к медицине, а именно артрологии, и может быть использовано для лечения деформирующего артроза подтаранного сустава различной этиологии.
Известно, что главной причиной развития тяжелого деформирующего артроза таранно-пяточного сустава является перелом задней фасетки пяточной или таранной кости. Основным способом лечения этого недуга является оперативный способ артродезирования подтаранного сустава. Артродезирование может выполняться разными способами (посредством резекции суставных поверхностей, посредством резекции суставных поверхностей с костной пластикой). В результате выполнения этих операций всегда имеется какой-то процент неудач, по данным некоторых авторов достигающий 20%. В результате сохраняется болезненная нестабильность в таранно-пяточном суставе, беспокоящая больных особенно при ходьбе по пересеченной местности. Это является показанием для вторичного артродезирования сустава посредством выше перечисленных способов, при которых производится удаление рубцовых тканей между пяточной и таранной костями и выполнение возникшей пустоты между сочленяющимися поверхностями алло- или аутотрансплантата (артродез подтаранного сустава с применением клиновидного костного трансплантата) /Ерецкая М.Ф., докт. дисс."Лечение переломов пяточной кости", Ленинград, ЛНИИТО им. Р.Р. Вредена, 1966/.
В настоящее время наиболее распространенным и эффективным методом лечения пациентов с неправильно сросшимися переломами таранной и пяточной костей, деформирующим артрозом подтаранного сочленения, деформацией заднего отдела стопы признан артродез подтаранного сустава.
Лечение последствий переломов и заболеваний костей заднего отдела стопы является одним из трудных и актуальных вопросов современной травматологии и ортопедии.
Анатомические особенности строения и кровоснабжения таранной и пяточной костей при их повреждениях или заболеваниях обусловливают длительные функциональные расстройства, результатом которых могут стать артроз подтаранного сустава, вальгусная или варусная деформация заднего отдела стопы, сопровождающиеся выраженным болевым синдромом и потерей адаптационной и опорной функции стопы.
Одним из главных условий предупреждения артрозных изменений является полное восстановление анатомических взаимоотношений в подтаранном суставе в кратчайшие сроки после травмы. К сожалению, анатомическая реконструкция в ряде случаев трудно выполнима. При двух- и трехфрагментарных переломах, составляющих 90% всех повреждений таранной и пяточной костей, она возможна не более чем в 60% случаев.
Наиболее распространенным и эффективным методом лечения пациентов с неправильно сросшимися переломами таранной и пяточной костей, деформирующим артрозом подтаранного сочленения, деформацией заднего отдела стопы считается артродез подтаранного сустава.
Известные типы артродезов можно разделить:
1. Компрессионный - для достижения компрессии используются аппараты внешней фиксации. Основным показанием для этого вида артродеза является наличие инфекции в области сустава в момент вмешательства или в анамнезе. Однако при фиксации спицами, стержнями возникает опасность развития спицевого остеомиелита, миграции стержней, и для удаления металлоконструкций необходима повторная госпитализация, кроме этого, пациенты с аппаратом внешней фиксации должны находиться под наблюдением хирурга по месту жительства, что создает дополнительную нагрузку на медицинские учреждения амбулаторного звена.
2. Костнопластический - в качестве пластического материала для перекрытия суставной полости и заполнения дефектов костей после удаления суставного хряща используется ауто- или аллокость. Применение аллокости связано с повышенным риском инфицирования, замедленной перестройкой трансплантата и иногда приводит к несостоятельности артродеза.
Известен способ костнопластического артродеза голеностопного и подтаранного суставов /пат. РФ №2448662/. При этом из одного переднего доступа круглой фрезой в сагиттальной плоскости под углом к голени 44-47° выпиливают аутотрансплантат из большеберцовой, таранной и пяточной костей, вкручивают в сформированный трансплантат два спонгиозных винта на всю глубину трансплантата, при этом шляпка винта не должна быть до конца вкручена в кость, шляпки выступающих винтов захватывают костодержателем, трансплантат поворачивают, перекрывая суставные поверхности голеностопного и подтаранного сустава костью, затем винты удаляют. Указанный способ применим только при одновременном артродезе голеностопного и подтаранного суставов.
Известен способ лечения повреждений и заболеваний таранной кости (а.с. СССР №1146024), включающий резекцию патологических измененных тканей таранной кости, формирование паза по оси нагрузки в таранной кости, помещение аутотрансплантата в сформированный паз. Данный способ не позволяет предотвратить развитие деформирующего артроза голеностопного и таранно-пяточного суставов, асептического некроза, может привести к вальгусному положению стопы. Кроме того, способ травматичен из-за использования трансплантата, взятого из малоберцовой кости другой конечности, так как возможны неврологические расстройства неповрежденной в момент травмы конечности.
Известен способ лечения переломов таранной кости с полным разрушением таранно-пяточного сустава (а.с. СССР 1754084), включающий репозицию отломков таранной кости, резекцию суставных поверхностей таранной и пяточной костей, формирование аутотрансплантата из крыла подвздошной кости, внедрение аутотрансплантата, его фиксация в среднефизиологическом положении. Способ позволяет предупредить развитие посттравматического деформирующего артроза таранно-пяточного сустава, асептического некроза блока таранной кости, создает устойчивый артродез и препятствует вальгусной установке стопы в поздние сроки после травмы. Вместе с тем данный способ не позволяет излечивать асептический некроз таранной кости, ложный сустав (псевдоартроз) шейки таранной кости, устраненные виды деформации кроме вальгусной установки стопы. Кроме того, данный способ травматичен, требует для проведения длительного времени из-за необходимости ангиопластики.
Вышеуказанные костнопластические способы являются достаточно травматичными, не позволяют производить дополнительную компрессию, что может привести к несостоятельности артродеза.
Известен способ лечения фиброзного анкилоза таранно-пяточного сустава, возникающего в результате неудачного артродезирования сустава по поводу деформирующего артроза. Несколько кортикальных аутотрансплантатов из малоберцовой кости вводят из отдельных проколов кожи, через шейку таранной кости и пяточную кость со стороны подошвенной поверхности, без вскрытия таранно-пяточного сустава /пат. РФ №2157125/. Выполняется забор кортикального аутотрансплантата из малоберцовой кости не на всю толщину ее, размером 10,0-1,0 см, который затем распиливается на 4 тонких трансплантата в виде гвоздя размерами 5,0-0,5 см. Трансплантаты вводятся из отдельных проколов на коже по 0,5 см, через заранее сформированные троакаром и сверлом в кости отверстия размером 4,5 мм, проходящие через таранно-пяточный сустав и начинающиеся на шейке кости и на пяточной кости со стороны подошвенной поверхности (начинаясь как можно ближе к центру стопы и входящие в блок таранной кости). Положение трансплантатов прослеживаем по рентгенограмме. Накладывают гипсовую повязку на срок до 3 месяцев. Преимуществом известного способа является простота его выполнения, малая травматичность операции, отсутствие в ходе операции этапов, ухудшающих статико-динамические функции стопы. Несмотря на то, что способ выполняется без вскрытия таранно-пяточного сустава, посредством прошивания выше указанного сустава несколькими кортикальными тонкими аутотрансплантатами, проведенными через вколы шейки таранной кости и через пяточную кость, имеет ряд недостатков: отсутствие резекции зоны измененного подтаранного сустава, сложность изготовления и проведения костных аутотрансплантатов, длительность послеоперационной иммобилизации, при которой погибнет и интактный голеностопный сустав.
Известен способ артродеза подтаранного сустава (Пат. РФ №2164389), включающий резекцию деформированных поверхностей пяточной кости, насечение хрящей подтаранного сустава, создание щели (полости) между таранной и пяточной костями и введение аутотранспланта в полость подтаранного сустава при наложении аппарата Илизарова. Авторы прототипа предлагают двухэтапный способ осуществления подтаранного артродеза. В первом этапе операции боковыми разрезами в проекции подтаранного сустава выполняется моделирующая резекция деформированных стенок пяточной кости, рассекаются связки, соединяющие таранную и пяточную кости, иссекаются суставные хрящи и подготавливается костное ложе для пересадки трансплантата. Рана зашивается и накладывается аппарат Илизарова, по две спицы которого проводятся во фронтальной плоскости через таранную и пяточную кости и три спицы проводятся через дистальную часть большеберцовой кости. После заживления кожной раны разрешается ходьба с дозированной нагрузкой на стопу с помощью костылей и проводится микродистракция пяточной кости, что позволяет безболезненно растянуть ахиллово сухожилие и кожу боковых поверхностей стопы при создании щели (диастаза) между таранной и пяточной костями. Второй этап операции выполняется, как правило, через 3 недели, не снимая аппарата. Доступ к подтаранному суставу осуществляется по старому рубцу на наружнобоковой поверхности стопы. "Освежаются" поверхности таранной и пяточной костей, а в образовавшуюся щель вбивается ауто- или аллотрансплантат. Рана ушивается, и после ее заживления разрешается ходьба с дозированной нагрузкой. Данный способ позволяет предупредить остеопороз, но обеспечивает восстановление лишь нормальной геометрии боковых поверхностей пяточной кости, не позволяя лечить псевдоартрозы шейки таранной кости. Кроме того, он травматичен, так как требует проведения оперативного вмешательства в два разделенных во времени этапа и использовать аппарат внешней фиксации.
Известен способ выполнения артродеза подтаранного сустава, взятый за прототип (Ж.Травматология и ортопедия в России, 2(52), 2009, с.127-129). Способ включает следующие этапы операции: выполнение наружного доступа через разрез середину пазухи предплюсны для устранения вальгусной деформации заднего отдела стопы путем введения биорезорбируемого имплантата; вскрытие полости подтаранного сустава; выполнение резекции суставных поверхностей таранной и пяточной костей в области задней суставной фасетки пяточной кости; в образовавшуюся полость уложен костный аутотрансплантат, взятый через дополнительный разрез в нижней трети правой большеберцовой кости; произведена фиксация таранной и пяточной костей компрессионными канюлированными винтами. Недостатком прототипа является широкий доступ при резекции суставных поверхностей таранной и пяточной костей в области задней суставной фасетки, наличие искусственного имплантата в пазухе предплюсны.
В настоящее время операции выполняются преимущественно в условиях стационара, при этом количество осложнений, по некоторым данным, может достигать 93%, а продолжительность лечения варьируется от 1,5 до 6 мес. Ряд авторов после фиксации погружными конструкциями обходятся без внешней иммобилизации и разрешают нагрузки через 2-3 месяца после операции. Встречаются отдельные рекомендации даже от 4-6 месячной фиксации без опоры на оперированную конечность, что, безусловно, сопряжено с выраженными неудобствами.
Важность рассматриваемой проблемы обусловлена еще и тем, что подавляющее большинство оперированных составляют больные молодого трудоспособного возраста - 20-50 лет, а риск инвалидизации довольно высок - 23-78%. Толчком к проведению настоящей работы явилось стремительное развитие амбулаторной хирургии и, как следствие, появление новых высокотехнологичных методик лечения.
Задачей предлагаемого технического решения является устранение деформации и болевого синдрома, улучшение васкуляризации таранной кости, восстановление функции стопы, уменьшение времени оперативного вмешательства и наркоза, уменьшение травматичности операции, сокращение общих сроков лечения (без использования внешней иммобилизации).
Сущность предлагаемого изобретения состоит в совокупности существенных признаков, достаточной для достижения технического результата, состоящего в улучшении питания артродезируемой зоны, создании возможности коррекции посттравматических деформаций области подтаранного сустава, обеспечении прочного и надежного артродезирования подтаранного сустава, что позволит надежно устранить болевой синдром и восстановить опороспособность конечности.
При решении поставленной задачи имеет место положительный лечебный эффект и экономический эффект, заключающийся в сокращении срока временной нетрудоспособности, снижении инвалидизации; социальный эффект - улучшение качества жизни пациента.
Технический результат достигается за счет использования способа артродеза подтаранного сустава, включающего доступ к полости подтаранного сустава, выполнение полости для установки костного аутотрансплантата, проведение фиксации таранной и пяточной костей компрессионными канюлированными винтами. Операцию проводят малоинвазивным способом путем выполнения доступа к подтаранному суставу по задней поверхности голени проксимальнее пяточного бугра на 1-1,5 см по наружному краю ахиллова сухожилия, введения в полость подтаранного сустава бора для обработки суставной поверхности заднего отдела пяточно-таранного сочленения, выполнения дополнительного доступа по тыльно-наружному краю стопы в проекции тарзального синуса для образования полости между пяточной и таранной костями для последующей установки в нее аутотрансплантата, взятие которого осуществляют из наружного мыщелка бедренной кости.
При использовании предлагаемого малоинвазивного способа весь комплекс обследования и лечения был проведен в амбулаторных условиях. Результаты прослежены в сроки от 1 года до 2 лет. На основе субъективных и объективных методов исследования все результаты расценены как хорошие. Никаких интраоперационных и ранних послеоперационных осложнений зарегистрировано не было.
Изобретение иллюстрируется следующими примерами.
За период с 2010 по 2012 г. в поликлинику ЦИТО с диагнозом артроза подтаранного сустава обратилось 364 человека (212 (58,2%) мужчин, 152 (41,7%) женщины) в возрасте от 16 до 84 лет. Большинство - 178 (49%) человек составили пациенты трудоспособного возраста от 30 до 50 лет. Авторам удалось детально обследовать 78 пациентов (53 (68%) мужчины, 25 (32%) женщин), которые и стали основной группой исследования.
Все пациенты проходили комплексное обследование. В ходе ортопедического осмотра обращали внимание на характер деформации, нарушение походки, наличие укорочения конечности и состояние мягких тканей, оценивали выраженность болевого синдрома по визуальной аналоговой шкале (ВАШ). Выполняли рентгенограммы стоп в прямой и боковой проекциях с нагрузкой, что позволяло определить степень артроза, выявить посттравматическое и статическое плоскостопие. На основании прямой проекции судили о состоянии таранно-ладьевидного сустава и всех компонентов сустава Лисфранка. Проекция Зальцмана оказывалась неоценимой в диагностике боковых деформаций заднего отдела стопы на этапах планирования оперативного лечения. Рентгенограммы обоих голеностопных суставов в прямой проекции с нагрузкой позволяли убедиться в наличии боковых деформаций на уровне подтаранного сустава и исключить таковые на уровне голеностопного сустава. Данные КТ помогали более точно оценить тяжесть артроза, состояние костной ткани и характер деформации костных структур.
У всех пациентов был диагностирован посттравматический артроз. При этом сроки появления болевого синдрома с момента травмы колебались от 1 года до 20 лет.
Все пациенты получали консервативное лечение, которое предусматривало использование индивидуальных ортопедических стелек, несложной ортопедической обуви, полное исключение ходьбы босиком. Из медикаментозной терапии местно и системно использовали противовоспалительные и сосудистые средства; назначали физиотерапевтические процедуры, по показаниям осуществляли введение глюкокортикоидов в полость тарзального синуса.
По результатам обследования была выделена группа из 34 (43,5%; 28 мужчин и 6 женщин) пациентов в возрасте от 28 до 54 лет, которые не имели значимых боковых деформаций на уровне подтаранного сустава. Величина посттравматического плоскостопия по сравнению со здоровой конечностью отличалась не более чем на одну степень. Отсутствовали признаки теносиновита сухожилий малоберцовой и большеберцовой группы и трофические изменения мягких тканей. Основной жалобой был значительный (4-7 баллов по ВАШ) болевой синдром, что приводило к стойкому ограничению функции конечности.
С целью дифференциации причин возникновения боли в полость тарзального синуса вводили 2 мл 2% раствора лидокаина, что у всех без исключения больных приводило к купированию болевого синдрома - 0-1 балл по ВАШ. Данный факт подтверждал исключительную роль артроза в генезе боли и служил показанием к выполнению артродеза подтаранного сустава.
К настоящему времени проведено лечение 20 (25,6%) пациентов (12 мужчин, 8 женщин) в возрасте 27-40 лет. Мы использовали совершенно новую технологию оперативного лечения, ранее не применяемую в отечественной практике. Особенностью предлагаемой методики является малоинвазивность и, как следствие, малая травматичность.
Техника операции. Необходимого уровня анестезии достигали дистальной блокадой седалищного нерва на уровне подколенной ямки в сочетании с блокадой кожной ветви бедренного нерва (использовали 15-20 мл 0,75% раствора наропина) с применением УЗ-верификации нервных стволов.
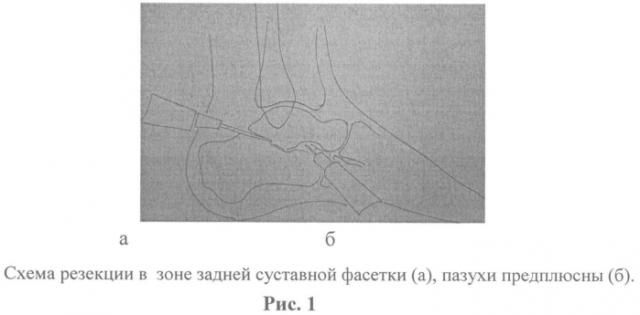
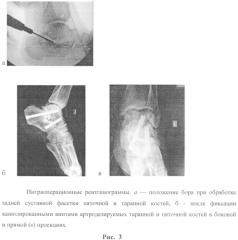
Из прокола кожи по задней поверхности голени проксимальнее пяточного бугра на 1-1,5 см по наружному краю ахиллова сухожилия осуществляли доступ к подтаранному суставу. В его полость вводили цилиндрический бор диаметром 3 мм, которым обрабатывали суставные поверхности заднего отдела пяточно-таранного сочленения (рис.1а); контроль манипуляций проводили с помощью электронно-оптического преобразователя. Учитывая особенности строения и конгруэнтности подтаранного сустава, для обработки суставных поверхностей переднего отдела последнего выполняли дополнительный доступ по тыльно-наружному краю стопы в проекции тарзального синуса (рис.1б). Длина разреза кожи не превышала 0,5-0,8 см, из последнего осуществляли доступ к тарзальному синусу и тщательно обрабатывали поверхности пяточной и таранной костей. Учитывая наличие дисконгруентности в данной зоне, из небольшого доступа (1-1,5 см) в проекции наружного мыщелка бедренной кости оперируемой конечности цилиндрической фрезой диаметром 1 см осуществляли взятие губчато-кортикального аутотрансплантата длиной не более 0,5-1 см (рис.2а, б). Последний внедряли в образованную полость в проекции тарзального синуса; следили за тем, чтобы край трансплантата соответствовал наружному краю таранной кости и не выступал за границы последнего. Фиксацию таранной и пяточной костей осуществляли компрессионными канюлированными винтами диаметром 7,5 и 5,5 мм (рис.3а, б, в). Во всех случаях использовали два винта: первый проводили через пяточный бугор в тело таранной кости, второй - через тело пяточной кости в шейку таранной кости. Данную фиксацию считаем достаточной и стабильной. Никакой наружной фиксации не применяли.
Таким образом, реализация методики операции предполагает ее малоинвазивность - резекция задней суставной фасетки пяточной и нижней поверхности таранной костей производится буром через проколы размером 0,5-0,8 см. Стабильность соединения в зоне артродеза достигается введением двух канюлированных компрессионных винтов.
После ушивания ран проводили рентгенологический контроль, который включал рентгенограммы коленного сустава со стороны забора трансплантата в двух проекциях, рентгенограммы пяточной кости в двух проекциях (боковая и аксиальная), а также снимок голеностопного сустава в прямой проекции. Никакой наружной фиксации мы не применяли.
Вертикализацию пациентов производили на 1-е сутки после операции на костылях без нагрузки на оперированную конечность. Продолжительность госпитализации составила 1-2 суток. Движения в суставах оперированной конечности разрешали сразу после вмешательства. Выраженность послеоперационного болевого синдрома не превышала 2-3 баллов по ВАШ. Дозированную нагрузку разрешали с 6-й недели, ходьбу с дополнительной опорой рекомендовали до 12-16 недель.
Все пациенты после операции получали стандартную терапию нестероидными противовоспалительными средствами, сосудистыми и антибактериальными препаратами. Швы снимали на 14-е сутки после операции. Никаких ранних послеоперационных осложнений как в области оперируемой стопы, так и в области забора аутотрансплантата отмечено не было. Срок нетрудоспособности пациентов составил от 2 до 3,5 месяцев. Спустя 6-8 недель после операции проводили рентгенологический контроль, который включал аксиальный снимок пяточной кости, а также снимки голеностопного сустава в прямой проекции и стопы в боковой проекции, выполняемые при нагрузке. Контрольную КТ проводили в сроки 3 и 6 месяцев после операции и при необходимости через год после вмешательства.
РЕЗУЛЬТАТЫ
Отдаленные результаты прослежены в сроки от 1 года до 2 лет. Для оценки использовали данные лучевых методов диагностики и показатели субъективной оценки пациентом своего состояния по ВАШ. Установлено, что выраженность болевого синдрома даже в раннем послеоперационном периоде не превышала 1-3 баллов по ВАШ; боли при нагрузке в пределах 1-2 баллов пациенты отмечали в сроки до 6 месяцев, а в 2 наблюдениях - до года после операции. Подобные субъективные показатели соответствовали стадиям формирования анкилоза подтаранного сустава по данным лучевых методов диагностики. На компьютерных томограммах у подавляющего большинства пациентов (15 человек) отчетливые признаки формирования анкилоза имели место спустя 3 месяца после операции, однако у 3 пациентов данные признаки фиксировали в срок 6 месяцев после операции, а у 2 пациентов - только к году. Перестройка аутотрансплантата и отсутствие резорбции костной ткани в области металлоконструкции констатированы у всех пациентов без исключения. Замедленное формирование анкилоза у 5 больных мы связываем с недостаточной обработкой суставных поверхностей заднего отдела подтаранного сустава на этапе отработки методики. Все результаты лечения расценены нами как хорошие.
Выводы
1. Малоинвазивный артродез подтаранного сустава может успешно конкурировать с известными методиками оперативного лечения пациентов с артрозом подтаранного сустава и стать методом выбора при отсутствии грубой посттравматической деформации заднего отдела стопы.
2. Разработанный метод артродеза подтаранного сустава благодаря отсутствию необходимости в послеоперационной иммобилизации и возможности ранней реабилитации и нагрузки позволяет свести к минимуму риск развития сосудистых и постиммобилизационных осложнений (контрактуры и т.д.).
3. Метод малоинвазивного артродеза подтаранного сустава может быть успешно применен в амбулаторно-поликлинических отделениях при специализированных ортопедо-травматологических стационарах в режиме стационара одного дня.
4. Амбулаторный характер оказания помощи и короткого пребывания пациента в стационаре максимально сокращает затраты на лечение пациента и практически полностью исключает риск внутрибольничных инфекционных осложнений.
Способ артродеза подтаранного сустава, включающий доступ к подтаранному суставу, выполнение полости для установки костного аутотрансплантата, проведение фиксации таранной и пяточной костей компрессионными канюлированными винтами, отличающийся тем, что операцию проводят путем прокола кожи по задней поверхности голени проксимальнее пяточного бугра на 1-1,5 см по наружнему краю ахиллова сухожилия, вводят в полость подтаранного сустава бор и обрабатывают суставную поверхность заднего отдела пяточно-таранного сочленения, для обработки суставных поверхностей переднего отдела тарано-пяточного сустава выполняют дополнительный доступ путем разреза кожи, не превышающий 0,5-0,8 см по тыльно-наружному краю стопы в проекции тарзального синуса, формируют полость между пяточной и таранной костями с последующей установкой в нее аутотрансплантата из наружного мыщелка бедренной кости