Способ замещения циркулярных дефектов трахеи
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к реконструктивно-восстановительной хирургии, и может быть использовано при замещении циркулярных дефектов трахеи. Дефектный участок трахеи оборачивают полипропиленовой биосовместимой гибкой разделительной пленочной мембраной. Мембрану накладывают с перекрытием ее сторон на 8-10 мм по окружности трахеи и отступом по длине за края дефекта не менее 5 мм. Сверху мембраны устанавливают разомкнутый по длине трубчатый протез, разомкнутой частью обращенной к пищеводу. Протез устанавливают с возможностью перекрытия на 8-10 мм цельновязаных атравматичных краев его разомкнутой части. Длина протеза соответствует длине мембраны. Рану ушивают. Протез выполнен в виде основовязаной сетки из полипропиленовых мононитей диаметром 0,13-0,15 мм с плотностью вязания вдоль петельного столбика 14-16 петель/см и петельного ряда 4-5 петель/см. Также на протезе представлены выступающие через 8-10 мм на внешней поверхности в поперечном направлении ряды петель, в которых расположена меандровая спираль. Спираль выполнена из полипропиленовой мононити диаметром 0,8-1,0 мм с продольным направлением трансляции ее витков, шагом 8-10 мм и отступом гребней волны спирали от краев разомкнутой части протеза на 12-15 мм. Через три-четыре недели выполняют циркулярную резекцию дефектного участка трахеи по краям протеза. Удаляют дефектный участок вместе с мембраной. С помощью узловых швов формируют однорядные анастомозы между капсулированным протезом и неизмененными проксимальным и дистальным концами трахеи. Способ обеспечивает снижение травматичности, сокращение времени операции, уменьшение количества послеоперационных осложнений и рецидивов за счет использования протеза оптимальной конструкции, техники укладки протеза на дефект, проращивания протеза аутотканью непосредственно в области дефекта трахеи с непрерывным питанием сформированной капсулы по всей длине. 4 ил., 3 пр.
Реферат
Изобретение относится к области медицины, а именно к реконструктивно-восстановительной и торакальной хирургии, и может найти применение при замещении циркулярных дефектов трахеи.
Основная цель протезирования дефекта трахеи заключается в ее герметизации, противодействии интратрахеальному давлению, достигающему во время кашля в момент закрытия голосовой щели 300 мм рт.ст., и препятствии спадению просвета на вдохе и выдохе (Ягудин Р.К., Ягудин К.Ф. Аллопластика ларинготрахеостомы полипропиленовой сеткой Эсфил // Вестник отоларингологии. - 2007. - №1. - С. 32-36).
Известен способ закрытия окончатого дефекта передне-боковой стенки трахеи полипропиленовой сеткой, которую укладывали по периметру дефекта, накладывая на здоровые ткани на ширину 0,7-1,0 см, подшивали узловыми швами к адвентиции трахеи, сверху укрывали мобилизованной частью расщепленной кивательной мышцы, далее рану послойно ушивали (Пат. RU 2381755 C2, МПК 17/00. Способ формирования трахеи/ Бирина Л.М., Калий В.В., Волкова В.Л. №2008103062/14; заявлено 28.01.2008; опубл. 20.02.2010, Бюл. №5).
Недостатком данного способа является то, что сетку укладывают непосредственно на дефект трахеи без выстилания протеза изнутри покровными тканями для герметизации раны, и вследствие контакта с просветом трахеи протез инфицируется, формируя очаг хронического воспаления, что способствует бурному росту грануляционной ткани и может стать причиной стеноза и облитерации на уровне замещенного участка.
Известен способ замещения окончатых дефектов трахеи и гортани, включающий забор и формирование свободного реваскуляризируемого кожно-фасциального аутотрансплантата, к фасциальной поверхности которого узловыми швами фиксируют сетчатый имплантат из никелидотитановой проволоки толщиной 60-90 мкм, выступающий за края аутотрансплантата не менее чем на 10 мм, причем делают линейный разрез в имплантате, который дополняют выкраиванием округлого отверстия для размещения сосудистой ножки, после чего укрепленный сетчатым имплантатом аутотрансплантат размещают на дефекте и фиксируют кожу аутотрансплантата к краям дефекта, а выступающие края сетчатого имплантата фиксируют к стенкам трахеи и/или гортани (Пат. RU 2440789 C1, МПК A61B 17/00, A61B 17/24. Способ замещения окончатых дефектов трахеи и гортани. Топольницкий Е.Б., Бамбасов Г.Ц., Семичев Е.В., Шефер Н.А., Гюнтер В.Э. №2010148261/14; заявлено 25.11.2010; опубликовано 27.01.2012, Бюл. №3). Указанный способ малоэффективен, так как протез ненадежно аэрогерметичен, либо становится воздухопроницаемым в раннем послеоперационном периоде, что препятствует применению его для пластики грудного отдела трахеи в связи с угрозой развития напряженного пневмоторакса и не исключает возможность его инфицирования. Недостаточная ригидность тонкой никелидотитановой сетки не обеспечивает необходимой каркасности, и способ ограничен только замещением небольших окончатых дефектов.
Для замещения протяженных циркулярных дефектов трахеи в способе (Пат. RU 2449740, МПК A61B 17/00. Способ замещения протяженного циркулярного дефекта трахеи. Топольницкий Е.Б., Дамбаев Г.Ц., Гюнтер В.Э. №2011109477/14; заявлено 14.03.2011; опубл. 10.05.2012, Бюл. №13), включающем забор и формирование свободного реваскуляризируемого трубчатого кишечного аутотрансплантата, вшивание его в дефект трахеи, восстановление кровоснабжения в аутотрансплантате с последующим наружным укреплением его армирующим устройством, в качестве армирующего устройства используют превышающую не менее чем на 10 мм по длине аутотрансплантата меандровую спираль из проволочного никелида титана с продольным направлением трансляции ее волн, диаметром витков, соответствующим наружному диаметру трахеи, шагом 4-5 мм, толщиной проволоки 1,0-1,5 мм, устанавливают одномоментно ее таким образом, чтобы она перекрывала по длине границы замещенного аутотрансплантатом участка трахеи, при этом размещают питающую ножку аутотрансплантата в разомкнутой части меандровой спирали, фиксируют витки меандровой спирали к аутотрансплантату и трахее внеслизистыми швами в шахматном порядке, причем с расстоянием между швами вдоль витков 12-15 мм.
Недостатком данного способа является высокая травматичность, обусловленная забором кишечного аутотрансплантата, т.е. необходимостью повреждения изначально интактной и важной анатомической структуры, что потенциально может привести к их патологии, развитию жизнеугрожающих ситуаций. Кроме того, следует отметить сложность и продолжительность оперативного вмешательства, а также имплантацию большой массы никелида титана, что может привести к перфорации мягких тканей и экструзии меандровой спирали через кожу или в просвет трахеи, образованию пролежней прилежащих тканей и сосудов.
Наиболее близким к предлагаемому (прототипом) является двухэтапный способ замещения циркулярных дефектов трахеи комбинированным трансплантатом, в который входят перикардиальный аутотрансплантат и сетчатый имплантат, предварительно для формирования комбинированного трансплантата на переднюю и/или боковую поверхность перикарда помещают сетчатый имплантат с размерами ячейки 200-500 мкм из никелидотитатоновой нити диаметром 60-90 мкм, и фиксируют не проникающими в полость перикарда швами, после 3-4-недельного перерыва перикардиальный аутотрансплантат в виде прямоугольника забирают в едином комплексе с сетчатым имплантатом. Противоположные края комбинированного трансплантата совмещают, располагая серозную оболочку внутри трансплантата, и со стороны сетчатого имплантата непрерывным обвивным швом ушивают так, что получают из него трубчатую структуру, соответствующую поперечным размерам просвета трахеи, комбинированный трансплантат анастомозируют с краями дефекта трахеи (Пат. RU 2445008 С1, МПК A61B 17/00. Способ замещения циркулярных дефектов трахеи/ Топольницкий Е.Б., Дамбаев Г.Ц., Гюнтер В.Э. №2010148260/14; заявлено 25.11.2010; опубликовано 20.03.2012, Бюл. №8).
Недостатками способа являются техническая сложность и крайняя опасность для жизни пациента, связанные с резекцией перикарда, отсутствие без питательной ножки адекватного кровоснабжения, что, с большой вероятностью, может привести к отторжению трансплантата, угроза хронического воспаления серозной оболочки перикарда, находящейся в просвете трахеи и контактирующей с внешней средой.
Техническим результатом заявляемого изобретения является устранение указанных недостатков, а именно: снижение травматичности, уменьшение количества послеоперационных осложнений и рецидивов при одновременном упрощении действий хирурга и сокращении сроков операции за счет проращивания протеза аутотканью непосредственно в области замещения дефекта трахеи с непрерывным питанием сформированной капсулы по всей ее внешней поверхности.
Поставленная задача решается тем, что в способе замещения циркулярных дефектов трахеи комбинированным протезом, осуществляемым в два этапа, включающих предварительное проращивание протеза аутотканью, резекцию и удаление дефектного участка трахеи, формирование анастомозов между неизмененными концами трахеи и протезом, - на первом этапе операции дефектный участок трахеи оборачивают полипропиленовой биосовместимой гибкой разделительной пленочной мембраной с перекрытием ее сторон на 8-10 мм по окружности и отступом по длине за края дефекта не менее 5 мм, а непосредственно сверху мембраны одномоментно устанавливают разомкнутый по длине трубчатый протез, разомкнутой частью обращенный к пищеводу, с возможностью перекрытия на 8-10 мм цельновязаных атравматичных краев его разомкнутой части и длиной, соответствующей длине мембраны, в виде основовязаной сетки из полипропиленовых мононитей диаметром 0,13-0,15 мм с плотностью вязания вдоль петельного столбика 14-16 петель/см и петельного ряда 4-5 петель/см и выступающими через 8-10 мм на внешней поверхности в поперечном направлении рядами петель, в которых расположена меандровая спираль из полипропиленовой мононити диаметром 0,8-1,0 мм с продольным направлением трансляции ее витков, шагом 8-10 мм и отступом гребней волны спирали от краев разомкнутой части протеза на 12-15 мм, далее ушивают рану, а на втором этапе через три-четыре недели выполняют циркулярную резекцию дефектного участка трахеи по краям протеза, удаляют дефектный участок вместе с мембраной, после чего с помощью узловых швов формируют однорядные анастомозы непосредственно между капсулированным протезом и неизмененными проксимальным и дистальным концами трахеи.
Существенными признаками заявляемого способа являются: установка на дефектный участок трахеи полипропиленовой разделительной мембраны, позволяющей регулировать направление прорастания сетчатого протеза аутотканями, установка на мембрану протеза через разомкнутую часть и размещение его непосредственно на месте дефекта, обеспечение непрерывного питания формируемой на протезе соединительнотканной капсулы, образование эластичной задней стенки протеза, не препятствующей прохождению пищи по пищеводу.
Поскольку по предложенному способу имплантат, проросший соединительной тканью, не перемещается, то питание его осуществляется через кровеносные сосуды по всей внешней поверхности капсулы и не требуется формирования специальной питательной ножки. Имплантат быстро интегрируется в окружающие ткани, не изменяя их структуру и свойства, и обеспечивает герметичность дыхательной трубки. Расположение протеза разомкнутой частью к пищеводу не препятствует прохождению пищи.
Совокупность взаимосвязанных существенных признаков снижает риск послеоперационных осложнений и рецидивов, повышает прочность протезированной трахеи, обеспечивает анатомо-физиологическое восстановление данной области и тем самым повышает состоятельность операции.
В указанной последовательности технических решений значительно упрощается и кратно сокращается продолжительность операции, снижается ее травматизм.
Заявляемая совокупность признаков обеспечивает получение нового результата, указанного в разделе техническая задача, что позволяет сделать вывод о соответствии критерию «существенность отличия».
Отсутствие в патентно-информационных источниках решений со сходной совокупностью существенных признаков свидетельствует о соответствии заявляемого предложения критериям «новизна» и «изобретательский уровень».
Изобретение иллюстрируется схемами выполнения конкретных приемов и примерами отдельных операций в эксперименте.
На иллюстрациях представлено:
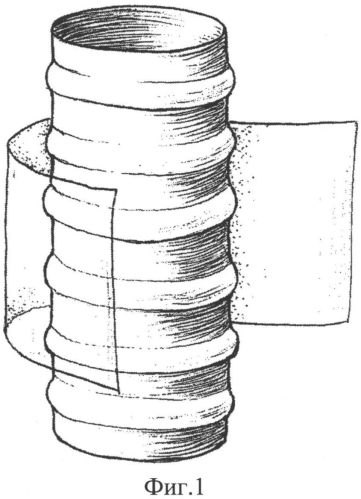
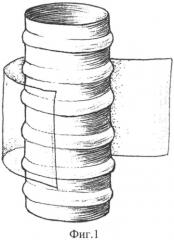
фиг. 1 - способ наложения разделительной полипропиленовой мембраны (1) вокруг циркулярного дефекта трахеи (2);
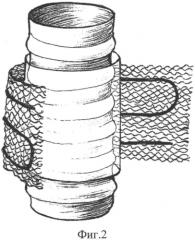
фиг. 2 - установка сетчатого протеза (3) на мембрану (1);
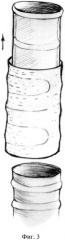
фиг. 3 - извлечение мембраны (1) и резецированного дефектного участка трахеи (2) из капсулированного протеза (4);
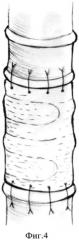
фиг. 4 - формирование анастомозов между неизменными краями трахеи (5) и капсулированным протезом (4) узловыми швами (6).
Проверочным тестом достижимости технического результата является экспериментальная апробация предлагаемого способа замещения циркулярных дефектов шейного и грудного отдела трахеи на 12 беспородных собаках массой тела 10-15 кг. Эксперименты на животных выполнены в виварии ГОУ ВПО Курский государственный медицинский университет.
Исследование проводили согласно этическим принципам, изложенным в «Европейской конвенции по защите позвоночных животных, используемых для экспериментальных и других научных целей». Все манипуляции и выведение животных из опытов осуществляли под общей анестезией.
Проведено 2 серии опытов по замещению циркулярных дефектов трахеи в 2 этапа. Экспозиция имплантата на первом этапе в первой серии опытов составляла 3, во второй - 4 недели. Животных выводили через 14 и 30 дней после замещения циркулярного дефекта трахеи пророщенным протезом.
Всем животным выполняли трахеоскопию сразу после замещения циркулярного дефекта трахеи протезом и перед выводом из эксперимента. Проводили динамическое наблюдение за животными, оценивали макроскопически при аутопсии и микроскопически состояние протезированного участка трахеи, изменения в легких. Методом гидропрессии проверяли герметичность анастомозов. Полученные результаты обработаны статистически.
Пример 1. Серия 1. Опыт №3 (беспородная собака массой 13 кг, самка, кличка «Торпеда»). Выполняли разрез кожи длиной 7 см по средней линии шеи, тупым и острым способом обнажали кольца трахеи. Осуществляли мобилизацию трахеи на протяжении 5,0 см. Оборачивали вокруг мобилизованного участка трахеи полипропиленовую разделительную пленочную мембрану и одновременно сверху устанавливали протез с разомкнутой частью, обращенной к пищеводу. Полость раны промывали растворами антисептиков. Проводили тщательный гемостаз и послойно ушивали рану. Через 3 недели выполняли разрез кожи длиной 10 см, иссекали послеоперационный рубец. Тупым и острым способом обнажали кольца трахеи и имплантированный протез. Трахею мобилизовали проксимальнее и дистальнее установленного протеза. Выполняли циркулярные разрезы трахеи по кольцевидной связке выше и ниже протеза. Часть трахеи под протезом извлекали вместе с пленкой, не травмируя внутреннюю поверхность проросшего протеза. Формировали анастомозы между проксимальным и дистальным концами трахеи и пророщенным собственными тканями протезом при помощи комбинации атравматических непрерывных и узловых швов с применением шовного материала Монофил 4/0. Полость раны промывали растворами антисептиков. Осуществляли тщательный гемостаз и послойно ушивали рану. Контрольная трахеоскопия после операции и перед выводом животного из эксперимента, а также аутопсия после вывода показали, что анастомозы состоятельны. Через 14 суток, перед выводом животного из эксперимента, по клинико-инструментальным данным обследования отсутствовали осложнения со стороны протезированного участка трахеи и легких. Методом гидропрессии подтвердили герметичность анастомозов.
Пример 2. Серия 2. Опыт №10 (беспородная собака массой 10 кг, самец, кличка «Ухо»). Выполняли разрез кожи длиной 5 см по средней линии шеи, тупым и острым способом обнажали кольца трахеи. Осуществляли мобилизацию трахеи на протяжении 3,0 см. Оборачивали вокруг мобилизованного участка трахеи полипропиленовую разделительную пленочную мембрану и сверху одномоментно устанавливали протез с разомкнутой частью, обращенной к пищеводу. Полость раны промывали растворами антисептиков. Проводили тщательный гемостаз и послойно ушивали рану. Через 4 недели выполняли разрез кожи длиной 8 см, иссекали послеоперационный рубец. Тупым и острым способом обнажали кольца трахеи и имплантированный протез. Трахею мобилизовали проксимальнее и дистальнее установленного протеза. Выполняли циркулярные разрезы трахеи по кольцевидной связке выше и ниже протеза. Часть трахеи под протезом извлекали вместе с пленкой, не травмируя внутреннюю поверхность проросшего протеза. Формировали анастомозы между проксимальным и дистальным концами трахеи и пророщенным собственными тканями протезом при помощи комбинации атравматических непрерывных и узловых швов с применением шовного материала Монофил 4/0. Полость раны промывали растворами антисептиков. Осуществляли тщательный гемостаз и послойно ушивали рану. Контрольная трахеоскопия после операции и перед выводом животного из эксперимента, а также аутопсия после вывода показали, что анастомозы состоятельны. Через 30 суток, перед выводом животного из эксперимента, по клинико-инструментальным данным обследования отсутствовали осложнения со стороны протезированного участка трахеи и легких. При микроскопическом исследовании препаратов протезированного участка трахеи отмечали признаки эпителизации. В препаратах признаков патологических изменений не наблюдали. Методом гидропрессии подтвердили герметичность анастомозов.
Пример 3. Серия 2. Опыт №12 (беспородная собака массой 11 кг, самка, кличка «Марта»). Выполняли разрез кожи длиной 6 см по средней линии шеи, тупым и острым способом обнажали кольца трахеи. Осуществляли мобилизацию трахеи на протяжении 4,0 см. Оборачивали вокруг мобилизированного участка трахеи полипропиленовую разделительную пленочную мембрану и сверху одномоментно устанавливали протез с разомкнутой частью, обращенной к пищеводу. Полость раны промывали растворами антисептиков. Проводили тщательный гемостаз и послойно ушивали рану. Через 4 недели выполняли разрез кожи длиной 8 см, иссекали послеоперационный рубец. Тупым и острым способом обнажали кольца трахеи и имплантированный протез. Трахею мобилизовали проксимальнее и дистальнее установленного протеза. Выполняли циркулярные разрезы трахеи по кольцевидной связке выше и ниже протеза. Часть трахеи под протезом извлекали вместе с пленкой, не травмируя внутреннюю поверхность проросшего протеза. Формировали анастомозы между проксимальным и дистальным концами трахеи и пророщенным собственными тканями протезом при помощи комбинации атравматических непрерывных и узловых швов с применением шовного материала Монофил 4/0. Полость раны промывали растворами антисептиков. Осуществляли гемостаз и послойно ушивали рану. Контрольная трахеоскопия после операции и перед выводом животного из эксперимента, а также аутопсия после вывода показали, что анастомозы состоятельны. Через 30 суток, перед выводом животного из эксперимента, по клинико-инструментальным данным обследования отсутствовали. Часть трахеи под протезом извлекали вместе с пленкой, не травмируя внутреннюю поверхность проросшего протеза. Формировали анастомозы между проксимальным и дистальным концами трахеи и пророщенным собственными тканями протезом при помощи комбинации атравматических непрерывных и узловых швов с применением шовного материала Монофил 4/0. Полость раны промывали растворами антисептиков. Осуществляли тщательный гемостаз и послойно ушивали рану. Контрольная трахеоскопия после операции и перед выводом животного из эксперимента, а также аутопсия после вывода показали, что анастомозы состоятельны. Через 30 суток, перед выводом животного из эксперимента, по клинико-инструментальным данным обследования отсутствовали осложнения со стороны протезированного участка трахеи и легких. При микроскопическом исследовании препаратов протезированного участка трахеи отмечали признаки эпителизации. В препаратах признаков патологических изменений не наблюдали. Методом гидропрессии подтвердили герметичность анастомозов.
Способ замещения циркулярных дефектов трахеи комбинированным протезом в два этапа, включающий предварительное проращивание его аутотканью, резекцию и удаление дефектного участка трахеи, формирование анастомозов между неизменными концами трахеи и протезом, отличающийся тем, что на первом этапе дефектный участок трахеи оборачивают полипропиленовой биосовместимой гибкой разделительной пленочной мембраной с перекрытием ее сторон на 8-10 мм по окружности трахеи и отступом по длине за края дефекта не менее 5 мм, а непосредственно сверху мембраны одномоментно устанавливают разомкнутый по длине трубчатый протез, разомкнутой частью обращенный к пищеводу, с возможностью перекрытия на 8-10 мм цельновязаных атравматичных краев его разомкнутой части и длиной, соответствующей длине мембраны, в виде основовязаной сетки из полипропиленовых мононитей диаметром 0,13-0,15 мм с плотностью вязания вдоль петельного столбика 14-16 петель/см и петельного ряда 4-5 петель/см и выступающими через 8-10 мм на внешней поверхности в поперечном направлении рядами петель, в которых расположена меандровая спираль из полипропиленовой мононити диаметром 0,8-1,0 мм с продольным направлением трансляции ее витков, шагом 8-10 мм и отступом гребней волны спирали от краев разомкнутой части протеза на 12-15 мм, далее ушивают рану, а на втором этапе через три-четыре недели выполняют циркулярную резекцию дефектного участка трахеи по краям протеза, удаляют дефектный участок вместе с мембраной, после чего с помощью узловых швов формируют однорядные анастомозы непосредственно между капсулированным протезом и неизменными проксимальным и дистальным концами трахеи.