Способ оценки тяжести детского церебрального паралича (дцп) и задержек в психоречевом развитии (зпрр)
Иллюстрации
Показать всеИзобретение относится к области медицины, а именно к педиатрии и неврологии. Выявляют клинические признаки заболевания при неврологическом осмотре; регистрируют компьютерную электроэнцефалограмму, проводят эмисионно-позитронную томографию; регистрируют коротколатентные вызванные потенциалы: зрительные, слуховые, когнитивные, соматосенсорные (ССВП); проводят нейромиографию. При этом дополнительно проводят вирусологическое исследование крови, включающее серологическое исследование крови на вирусы, тропные к нервным клеткам: к антителам Jg G и JgM, к цитомегаловирусу, к вирусу простого герпеса 1-2-6 типов, к вирусу Эпштейн-Барра, к вирусу Варицелла-Зостер, к токсоплазме, микоплазме. Также, проводят иммунологическое исследование крови - на клеточный и гуморальный иммунитет, включая иммунитет к мозгоспецифическим белкам: нейронспецифической енолазе (НСЕ), белку S-100; антитела Jg G к двуспиральной (нативной) ДНК, к общему белку миелина; на 25-гидроксивитамин D (витамин D(25-0Н). Сравнивают полученные показатели с контрольными нормативами и заболевание считают более тяжелым при выявлении отклонений их от нормы. Способ позволяет повысить достоверность диагностики, что достигается за счет дополнительного проведения вирусологического и иммунологического исследования крови. 3 табл., 3 пр.
Реферат
Изобретение относится к области медицины, в частности к диагностике и лечению детского церебрального паралича и задержек в психоречевом развитии.
В общепринятой практике, как правило, тяжесть заболевания при ДЦП и ЗПРР оценивается по клиническим проявлениям и неврологическому осмотру: оценивается двигательная сфера при ДЦП: наличие и выраженность парезов и параличей, держит ли ребенок голову, может ли сидеть, переворачиваться, ползать, ходить самостоятельно или с поддержкой, жевать и т.д., и психическая сфера с когнитивными функциями при ЗПРР: обучаемость, наличие речи, способность к общению, социализация и т.д. Отягощающими факторами также является наличие эпилептических припадков, атрофии зрительных нервов, нейросенсорной тугоухости, выраженных контрактур суставов, различных сопутствующих заболеваний (порок сердца, сахарный диабет и т.д.), структурных изменений головного мозга на нейросонографии, магнитно-резонансной томографии (МРТ) или компьютерной томографии (КТ); врожденные или постинсультные кисты, участки гипоксического повреждения мозга, гидроцефалия, гипоплазии долей мозга и т.д.
Известен способ диагностики степени выраженности двигательных нарушений у детей с детским церебральным параличом первого года жизни (патент РФ №2053713 МПК А61В 5/103 1993), при котором проводят исследование рефлексов орального и спинального автоматизма, позотонических рефлексов, цепного симметричного установочного рефлекса и выраженность разгибательного варианта лабиринтного тонического рефлекса и по их проявлениям диагностируют тяжелую или среднюю степень задержки двигательного развития. - Прототип.
Известный способ не позволяет выявить инфекционную компоненту в этиологии ДЦП и ЗПРР.
Технический результат от использования изобретения может быть выражен в определении факторов риска развития тяжелых поражений мозга на сновании оценки анте- и интранатальных факторов в патогенезе гипоксии, а также в более точном определении природы и тяжести заболевания.
Заявленный результат достигается следующим образом.
Способ оценки тяжести детского церебрального паралича (ДЦП) и/или задержек в психоречевом развитии (ЗПРР) заключается в том, что выявляют клинические признаки заболевания при неврологическом осмотре; регистрируют компьютерную электроэнцефалограмму (КЭЭГ), проводят эмисионно-позитронную томографию (ПЭТ); регистрируют коротколатентные вызванные потенциалы: зрительные (ЗВП), слуховые (СВП), когнитивные (КВП), соматосенсорные (ССВП), проводят нейромиографию, дополнительно проводят исследования крови:
- вирусологическое, включающее серологическое исследование крови на вирусы, тропные к нервным клеткам: к антителам Jg G и JgM, к цитомегаловирусу (ЦМВ), к вирусу простого герпеса (ВПГ) 1-2-6 типов, к вирусу Эпштейн-Барра (ВЭБ,) к вирусу Варицелла-Зостер (ВВЗ), к токсоплазме, микоплазме),
- иммунологическое на клеточный и гуморальный иммунитет, включая иммунитет к мозгоспецифическим белкам: НСЕ-нейроспецифическая енолаза, S-100 белок ЭС-сто, антитела к ДНК двуспиральной нативной, антитела Jg G к общему белку миелина; на витамин Д-250Н( 25-гидроксивитамин D),
после чего сравнивают полученные показатели с контрольными нормативами и заболевание считают более тяжелым при выявлении отклонений от их нормы.
Проведение исследований крови к мозгоспецифическим белкам, вирусам, на иммунный статус, эмисионно-позитронной томографии (ПЭТ) и регистрация всех коротколатентных вызванных потенциалов: зрительных (ЗВП), слуховых (СВП), когнитивных (КВП), соматосенсорных (ССВП), позволила не только выявить новые изменения в головном и спинном мозге, но и провести дополнительное лечение, что способствовало регрессу неврологических и психических дефектов и отразилось на качестве жизни этих детей, значительно улучшив ее.
Для постановки диагноза ДЦП и ЗПРР органического характера у детей очень важны данные анамнеза - анализ течения беременности, родов. Диагностика гипоксии плода в антенатальном периоде основывается на следующих признаках: наличие факторов риска в анамнезе беременной, нарушение частоты сердцебиений плода (тахи- или брадикардии), нереактивный нестрессовый тест: отсутствие учащения сердцебиений плода (акцелераций); наличие поздних децелераций (урежение сердцебиений плода) в ответ на сокращения матки. На наличие гипоксии плода указывают изменение частоты движений плода (туловища, конечностей и головы) в виде учащения и усиления их или резкого угнетения;
- учащение или урежение дыхательных движений плода;
- уменьшение объема околоплодной жидкости, по данным УЗИ-исследования;
- изменение площади и объема плаценты, снижение маточно-плацентарного и плодового кровотока;
- наличие задержки роста плода.
В интранатальном периоде на развитие асфиксии указывают: осложнения в течение родов (несоответствие диаметров головы плода и малого таза женщины, крупный плод, плечевая дистоция, аномальные предлежания плода или плаценты, роды двойней, кровотечение, выпадение и прижатие петель пуповины, стремительные или затяжные роды), изменение частоты сердечных сокращений и аритмия у плода, примесь мекония в околоплодных водах.
Учитываются основные клинические проявления различных поражений ЦНС при рождении, которые в дальнейшем могут привести к развитию ДЦП или ЗПРР: гипоксии, метаболических нарушений, менингита, сепсиса и др., такие как (адинамия, акинезия, мышечная гипотония, цианоз, судорожный синдром). Эти явления могут быть выражены в различной степени. При наиболее тяжелых поражениях ЦНС появляются нарушения сознания (от ступора до комы), отмечается нерегулярное дыхание, мышечная гипотония, сменяющаяся атонией, отсутствие большинства врожденных рефлексов (сосания, рефлекса Моро и др.), нарушения движения глазных яблок (нистагм, «блуждающий» взгляд), отсутствие реакции зрачков на свет, у 50% детей через 6-12 часов после рождения наблюдаются клонические мультифокальные или тонические судороги. При прогрессировании нарушений, в возрасте 12-24 часов, появляется апноэ, как результат дисфункции ствола мозга.
Особенностью у недоношенных детей служит наслоение патологических симптомов на проявления незрелости ЦНС. При легких формах поражения бывает практически невозможно дифференцировать признаки незрелости ЦНС от признаков повреждения.
Тяжесть возникающих расстройств со стороны органов дыхания, сердечной деятельности и ЦНС у новорожденных оценивается по шкале APGAR. Следует отметить, что чувствительность оценки состояния новорожденного по шкале Апгар составляет около 50%.
Методы нейровизуализации. Нейросонография
Ультразвуковое исследование головного мозга - нейросонография (НСГ) - метод нейровизуализации, который давно используется для диагностики поражений мозга у новорожденных детей, ставший рутинным. Это неинвазивный, доступный и достаточно информативный метод, основанный на компьютерной обработке отраженного ультразвукового сигнала, что позволяет получать изображения структур головного мозга в различных плоскостях. В остром периоде у новорожденных различные состояния не обладают специфическими клиническими признаками, и установить вид, степень и динамику поражения ЦНС помогает ультразвуковое сканирование головного мозга. Исследование мозга методом УЗИ при ишемии имеет ограниченный диапазон при применении стандартных датчиков 5 мГц. При этом выявляется или отек, или геморрагии. Увеличение эхогенной плотности и потеря нормальной анатомической структуры не всегда имеют отношение к мозговому отеку. При использовании датчиков мощностью 10 мГц хорошо выявляются ишемическое поражение таламуса («блестящий таламус» - гиперэхогенный билатеральный сигнал), мелкие геморрагии, соответствующие описаниям патологоанатомов как status marmoratus. У больных с субарахноидальным кровоизлиянием отмечается расширение межполушарной и сильвиевой щелей, иногда - тромбы в боковой борозде.
Изменения, хорошо выявляемые при УЗИ, включают: вентрикуломегалию, выраженные внутримозговые кровоизлияния, отек мозга, кисты, мозговые инфаркты, выраженные аномалии развитии.
Магнитно-резонансное исследование (MRT), компьютерная томография (КТ)
В настоящее время MRT и КТ являются одними из самых информативных методов прижизненной неинвазивной визуализации и выявления различных структурных аномалий головного мозга. Компьютерная томография головного мозга имеет свои диагностические «коридоры» и наиболее точный прогноз - на 10-й день жизни. К этому времени уменьшается отек мозговой ткани, и выявляются гиподензивные зоны ишемии коры и белого вещества. Ишемическое поражение базальных ганглиев лучше определяется с помощью магнитно-резонансного исследования. При локализации геморрагий в задней черепной ямке и перицеребеллярной области (данные кровоизлияния имеют, в основном, гипоксически-ишемическую природу) методом выбора является компьютерная томография.
Перинатальное гипоксически-ишемическое поражение ЦНС - это процесс, который не ограничивается первыми месяцами жизни: дети, перенесшие ГППГМ, в дальнейшем могут иметь заметные неврологические нарушения и структурные изменения, выявляемые методами нейровизуализации.
Методы диагностики органического поражения головного мозга, проводимые по показаниям
1. Электрофизиологические методы
1.1. Электроэнцефалография (ЭЭГ) на приборах ("Nicolet", США)
ЭЭГ - это метод исследования биоэлектрической активности головного мозга, возникающей в процессе его деятельности, с компьютерной обработкой данных и полным анализом электроэнцефалографии.
Компьютерная ЭЭГ (КЭЭГ) оценивает функциональное (рабочее) состояние головного мозга в целом, а также отдельных его областей. КЭЭГ применяется для выявления объемных процессов (опухоли, кисты и т.д.), воспалительных (энцефалиты, менингиты и т.д.), сосудистых (дисциркуляторная энцефалопатия) и травматических заболеваний головного мозга (перенесенные черепно-мозговые травмы).
При помощи КЭЭГ производятся уточнение и выявление эпилептических очагов с их локализацией и просмотром интенсивности патологического очага, а также уточнением его траектории по областям головного мозга, межполушарной ассиметрии, зрелости мозга и др.
1.2. Методы Вызванных потенциалов (ВП)
- вызванные потенциалы мозга различных модальностей: зрительные, слуховые, соматосенсорные, когнитивные (Р300) на приборах (Нейрософт, Россия). Методика Вызванных потенциалов мозга (ВП) заключается в выделении и усреднении слабых и сверхслабых потенциалов биоэлектрической активности мозга в ответ на различные афферентные стимулы. Виды подаваемых стимулов могут быть как экзогенные - зрительные, слуховые, чувствительные, так и эндогенные - когнитивные.
Зрительные Вызванные потенциалы (ЗВП). Метод объективизации состояний зрительных функций у детей раннего возраста и взрослых
Различные модификации методами позволяют изучить синдромы поражения зрительного анализатора на различных уровнях: сетчатка глаза, зрительный нерв, зрительный тракт с перекрестом, затылочные доли головного мозга.
Этот метод позволяет объективно оценить состояние зрительного нерва и определить уровень его поражения.
Слуховые Вызванные потенциалы (СВП)
Этот метод позволяет максимально точно определить поражение слухового нерва у новорожденных (исключить врожденную глухоту), у детей с ДЦП и ЗПРР позволяет проследить в динамике функции восстановления и поражения на уровне нерва, ствола, височной доли у слабослышащих и неговорящих детей, также помогает максимально точно подобрать слуховой аппарат.
Соматосенсорные Вызванные потенциалы (ССВП)
ССВП - это электрические ответы нервных проводников и центров на стимуляцию нервных стволов.
ССВП очень информативны у детей и взрослых, пациентов с неадекватным поведением, при оценке степени травматического, послеродового повреждения нервов, сплетений, спинного мозга, мозгового ствола и больших полушарий головного мозга.
ССВП применяются для оценки восстановления проводимости нерва парализованной конечности.
Когнитивные Вызванные потенциалы (КВП)
Классические методики выделения и анализа ВП, служащие для диагностики уровня и степени поражения анализаторов (органов чувств), могут быть использованы для анализа высших корковых функций (мышление, память и т.д.). Процессы узнавания и запоминания информации, а также принятия ответного решения, сопровождаются более или менее закономерными нейродинамическими измерениями, которые можно объективно зафиксировать. Этот метод применяется для определения объема оперативной памяти, соответствия функциональной зрелости головного мозга календарному, оценки восприятия, опознания, дифференциации, врабатывания в задачу для диагностики самых ранних стадий деградации личности, для контроля результатов лечения расстройств психики у детей и выявления побочного действия лекарственных препаратов.
1.3. Электронейромиография (ЭНМГ)
- электронейромиография на приборах ("Нейрософт", Россия)
Метод, основанный на регистрации и анализе электрической активности мышечных и периферических нервных волокон. Различают спонтанную и вызванную ЭНМГ. При спонтанной ЭНМГ получают характеристики, отражающие состояние периферических нервов и мышц, находящихся в покое или в состоянии мышечного напряжения. При вызванной ЭНМГ получают ответы, возникающие в ответ на стимуляцию периферического нерва или мышцы электрическим током.
Изучение функционального состояния мышцы, степени ее вовлеченности в патологический процесс, сохранности иннервации или определение объема реиннервации являются основными вопросами, решаемыми при проведении электромиографического исследования. ЭНМГ широко используется для проведения дифференциальной диагностики между неврогенными и первично-мышечными заболеваниями, способствует их ранней диагностике, позволяет решать вопросы, касающиеся патогенеза отдельных форм нервно-мышечных заболеваний, судить о ходе денервационно-реиннервационного процесса в мышцах в условиях формирования компенсаторной иннервации, позволяет очень точно проследить все этапы развития и степень выраженности денервационного синдрома в мышце.
Позитронно-эмиссионная томография (ПЭТ) головного мозга, метод воспроизведения изображения (используется, в частности, для анализа головного мозга), дающий трехмерное изображение, радиоизотопы, вводимые в систему кровообращения перед началом процедуры, поглощаются тканями, где они испускают ПОЗИТРОНЫ, порождающие Фотоны, которые можно увидеть на экране.
Исследования при помощи ПЭТ позволяют выявлять не только заболевания, поражающие головной мозг на ранних стадиях, но и оценить работу нейронов как функциональную целостную систему. Пациенту внутривенно вводят из капельницы химическое вещество, которое распространяется по его телу. Сканер испускает на обследуемые части тела гамма-излучение малой энергии. Гамма-излучение вынуждает радиоактивное химическое вещество в крови пациента излучать фотоны, которые интерпретируются компьютерными программами, в результате чего на дисплее показывается, как функционируют различные области головного мозга. Когда сканер движется вдоль головы, на экране появляются поперечные сечения головного мозга.
Для определения количества витамина D обычно используется 25-гидроксивитамин D из-за его высокой концентрации и длительного периода полураспада. 25-гидроксикальциферол - промежуточный продукт превращения витамина D, по уровню которого в крови можно судить о насыщенности организма кальциферолом и выявить дефицит или переизбыток витамина D. При дефиците витамина D уровень кальция компенсируется за счет его мобилизации из костной ткани, что может привести к остеомаляции, рахиту у детей и остеопорозу у взрослых. По данным некоторых исследований, дефицит витамина D также ассоциирован с аутоиммунными и раковыми заболеваниями, гипертонией, заболеваниями сердца, множественным склерозом, сахарным диабетом 1-го типа. Риск развития дефицита витамина D высокий у детей с нарушениями всасывания питательных веществ в кишечнике (например, при болезни Крона, внешнесекреточной недостаточности поджелудочной железы, муковисцидозе, целиакии, состояний после резекции желудка и кишечника), заболеваниями печени, нефротическим синдромом. Однако чрезмерное употребление препаратов витамина D имеет негативные последствия. Его избыток токсичен, может вызвать тошноту, рвоту, задержку роста и развития, повреждение почек, нарушение обмена кальция и работы иммунной системы. В связи с этим важны контроль уровня витамина D в крови, своевременная диагностика его дефицита или переизбытка.
Нейроиммунологическое исследование крови
Высокая младенческая смертность, а также детская инвалидизация в результате инфекционной патологии являются серьезной демографической проблемой. Заражение плода и инфекционный процесс может начаться во внутриутробном периоде, во время родов либо постнатально. Это, так называемые, перинатальные или внутриутробные инфекции (ВУИ). Наиболее распространенные ВУИ обозначаются синдромом TORCH.
Опасность синдрома TORCH и других вирусных инфекций заключается в том, что они вызывают 80% врожденных пороков развития у детей. Среди них ведущее место занимают поражение центральной нервной системы, врожденные пороки сердца и почек, других органов и систем организма, установлено, что инфицирование плода в I триместре беременности приводит к развитию у него микро-, гидроцефалии, пороков сердца, желудочно-кишечного тракта, мочеполовой системы, скелета, катаракты, глухоты. Инфицирование во II и III триместрах вызывает у плода гепатоспленомегалию, анемию, желтуху, гипотрофию, пневмонию, менингоэнцефалит, сепсис.
Высокоточное вирусологическое исследование крови на TORCH-синдром проводится в соответствии с правилами GCP и GLP, с оценкой клеточного, гуморального иммунитета для исключения аутоиммунного демиелинизирующего процесса с %-м определением деструкции белого вещества мозга и прогнозированием клинического исхода перинатальной гипоксии.
Использование нейроспецифических белков (НСБ) в качестве маркеров различных патологических изменений, происходящих в ЦНС, особенности экспрессии нейропептидов, участвующих в патогенезе гипоксического поражения ЦНС у детей и возможность их использования для диагностики перинатальных поражений и прижизненной оценки тех процессов, которые происходят в клетках нервной ткани в постнатальном периоде, являются одним из перспективных направлений современной нейрофизиологии и медицины.
В качестве примера приводим результаты анализа обследования и лечения 105 детей с диагнозом ДЦП и ЗПРР. Возраст детей колебался от 6 месяцев до 14 лет. Больным были проведены: компьютерная электроэнцефалография с вызванными потенциалами, магнитно-резонансная томография (по показаниям выполнена позитронно-эмиссионная томография) головного мозга, ультразвуковое исследование внутренних органов, клинические анализы крови и мочи по общепринятым методикам, исследование на инфекции STARCH-комплекса методами полимеразной цепной реакции и иммуноферментного анализа с определением иммуноглобулинов G и М.
У всех детей был отягощен акушерский и перинатальный анамнез: угрозы прерывания беременности была отмечена у 69% матерей, причем у половины из них в I и II триместрах, тяжелый гистоз - 41%, иммуноконфликт - 23%, у 31% матерей выявлено обострение генитального герпеса, 15% лечились от бесплодия, более 30% перенесли ОРВИ, 5% - токсоплазмоз во время беременности. Признаки фетоплацентарной недостаточности наблюдались у 65%, а обострение хронического уреоплазмоза, хламидиоза, микоплазмоза - у 40% матерей, хроническая внутриутробная гипоксия плода (ХВГП) - у 73%.
ПРИМЕР №1.
Ш.С., полтора года.
Поступил с диагнозом: ДЦП. Спастическая диплегия. Эпилепсия неясной этиологии с полиморфными припадками.
ОБЪЕКТИВНО: При поступлении: астеничен, вялый, очень быстро истощается, в сознании, на осмотр реагирует плачем, менингеальные знаки (-), перкуторная болезненность черепа справа. Метеозависимый, взгляд фиксирует не всегда. Самостоятельно не ходит, не может сидеть, игрушки не берет. Голову не держит, голова с несколько увеличенными лобными буграми и расширенной подкожной венозной сетью. Не шагает, ножки поджимает.
ЧМН: ассиметрия носогубных складок, фотореакции снижены, снижена фонация с мягкого неба, положительные рефлексы орального автоматизма. Мышечный тонус в спине низкий. Повышен в конечностях. Сухожильные и периостальные рефлексы высокие по органическому типу. Патологические рефлексы с ног и рук. Брюшные снижены.
Чувствительных расстройств нет. Сохраняются приступы с потерей сознания.
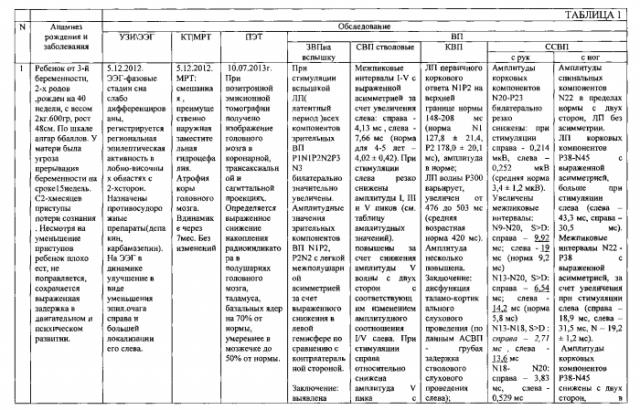
Коментарии: диагноз, с которым ребенок наблюдался ранее, был поставлен на данных истории развития рождения и заболевания, ЭЭГ, МРТ (см. таблицу), несмотря на медикаментозное лечение, назначенное по месту жительства (противоэпилептические препараты, сосудистые, витамины), отсутствие отрицательной динамики на повторном ЭЭГ и МРТ, состояние ребенка продолжается оставаться достаточно тяжелым - ребенок значительно отстает в двигательном и психоречевом развитии (см. объективные данные) с продолжающимися приступами с потерей сознания. Результаты дополнительных обследований, указанных в формуле (см. таблицу), позволили выставить не только полный клинический, но и топический диагнозы.
Клинический диагноз
Последствие раннего органического поражения ЦНС- внутриутробной смешанной герпесвирусной (ЦМВ, ВПГ 1-2 типов, ВЭБ), микоплазменной нейроинфекции, нейротоксоплазмоза, вентрикулита, тяжелой дисметаболической, гипоксически-ишемической энцефаломиелопатии, с исходом в: 1) перивентрикулярную лейкопатию, внутреннюю нормотензивную гидроцефалию с нарушенной обратной ликворной абсобцией; 2) вялотекущую смешанную нейроинфекцию по типу кистозно-слипчивого арахноэнцефалита, с нарушением клеточного иммунитета, с нарушением толерантности к общему белку миелина. Вторичный эпи-синдром. Выраженная длительная интоксикация Витамина Д. Токсическая энцефалопатия.
Синдром двигательных расстройств в виде спастического тетрапареза: 2 степени в руках, 3 степени в ногах с нарушением двигательной функции 3 степени. Умеренный псевдобульбарный синдром. Гипертензионный синдром с гемоликворной дистензией. Синдром стойкой церебральной астении с общемозговым компонентом.
Топический диагноз
- поражение коммисуральных путей между правым и левым полушариями;
- частично-избирательное поражение парасагиттальных волокон пирамидного пути в перивентрикулярной зоне, которые чрезмерно натягиваются при расширении боковых желудочков, за счет нарушения абсорбции цереброспинальной жидкости;
- нарушение проведения по задним канатикам спинного мозга (пучки Голля и Бурдаха);
- частичное поражение нисходящих путей экстрапирамидной системы;
- нарушены связи между лобными извилинами, полушариями мозжечка, правой верхней и нижней теменными дольками;
- нарушение транснейрональных связей за счет низкой функциональной активности вставочных нейронов спинного мозга С2-С4, на которых оканчиваются волокна пирамидного и руброспинального трактов, приводящее к спастичности в ногах;
- низкая функциональная активность передневнутренней группы клеток переднего рога С2-Д8, приводящая к гипотонии мышц спины.
Таким образом, дополнительные обследования позволили выявить:
- вялотекущую смешанную нейроинфекцию по типу кистозно-слипчивого арахноэнцефалита, с нарушением клеточного иммунитета, с нарушением толерантности к общему белку миелина (т.е. определить причину продолжающихся эпи-припадков);
- выраженную длительную интоксикацию Витамина Д, приведшую к токсической энцефалопатии;
- признаки выраженного диффузного снижения метаболической активности головного мозга (см. ПЭТ);
- незавершенную миелинизацию с элементами демиелинизации (по НСЕ, S-100, ОБМ);
- низкую регенерацию аксонов и значительное снижение количества пула мотонейронов, возбуждаемых стимуляцией афферентных Ja-волокон (по Hp).
Все это значительно усугубляет состояние ребенка, доказывает тяжесть заболевания и объясняет значительное отставание в двигательном и психоречевом развитии. Главное - это позволило назначить правильное лечение и улучшить его самочувствие (см. ниже).
После дообследования
Рекомендуется лечение:
- магний В6 по 1/3 ампулы пить днем и вечером - 2 месяца.
- циклоферон по 2,0 в/м №10 по четным дням в чередовании с
- деринат 2,.5, в/м №10 по нечетным дням,
- дексометазон по 0,7 мл в/м №5 по четным дням,
- вит. В12 по 400 г в/м №5 по нечетным дням.
- ацикловир, изоприназин, цитотект, дезинтоксикационная терапия, мексифин по схеме.
После курса лечения состояние ребенка значительно улучшилось: прошли эпи-припадки, поправился, начал держать голову, фиксировать взгляд, стал спокойнее, активнее.
ПРИМЕР №2
Б.А., три года.
Наблюдается по месту жительства с диагнозом: ДЦП. Спастический тетрапарез. Тяжелой степени. Задержка психоречевого развития. Эписиндром.
Объективно: в сознании, менингеальные знаки (-), астеничен, эмоционально лабилен, быстро истощается, игрушками интересуется - берет, бросает их. Слушает стихи, частично понимает обращенную речь, говорит 4 слова. Произношение несколько смазанное, растянутое по времени, нечеткое, с носовым оттенком. Физически быстро истощается за счет умеренной истощаемости нервных процессов. Внимание неустойчивое. Выявлено умеренное нарушение пространственного гнозиза, диагностируется моторная, идеаторная, конструктивная апраксия. Самостоятельно не стоит, сидит с поддержкой, не ползает, может ходить с поддержкой - сначала на носочках, потом ставит на полную стопу, периодически ходьба с перекрестом. При ходьбе за ручки может удерживать спину. Голова с расширенной подкожно-венозной сетью, болезненная перкуссия черепа, метеочувствителен. ЧМН: сходящееся косоглазие, ЧАЗН OU, взгляд фиксирует, гиперсаливация, снижена фонация с мягкого неба, периодически поперхивается, жует сам. Мышечный тонус по смешанному типу, снижен в мышцах спины, повышен в конечностях, больше в ногах. Сухожильные и периостальные рефлексы оживлены по органическому типу, в нижних конечностях больше, чем в верхних. Патологические рефлексы с ног. Чувствительных расстройств нет. Умеренная туловищная статомоторная и сенситивная атаксия.
В результате обследования выставлен клинический диагноз:
Последствие перинатального поражения ЦНС - (ВУИ в виде перенесенной генерализованной микоплазменной инфекции), тяжелой гипоксически-ишемической энцефаломиелопатии недоношенных, вентрикулита, дислокацией позвоночника в сегментах С2-СЗ, С3-С4, L4-L5 с нарушением гемодинамики в этих сегментах, с исходом в
1) перивентрикулярную лейкопатию, аномалию Арнольда-Киари 1 ст., вентрикуломегалию с нормотензивной гидроцефалией с нарушенной обратной ликворной абсорбцией;
2) хроническую персистирующую вялотекущую микоплазменную нейроинфекцию по типу конвекситального арахноидита, неактивная фаза с иммунной недостаточностью по клеточному и гуморальному типу без аутонейроиммунной агрессии, но с нарушением толерантности к основному белку миелина и стойким умеренным нарушением проницаемости гематоэнцефалического барьера.
Синдром двигательных расстройств в виде центрального тетрапареза: 1 степени в руках, 2 степени в ногах с нарушением двигательной функции 2 степени. Синдром умеренной мозжечковой и заднестолбовой недостаточности 2 степени. Гипертензионный синдром с гемоликворной дистензией. Синдром зрительных расстройств (ретинопатия недоношенных). Эписиндром, медикаментозная ремиссия.
Топический Диагноз
- частично-избирательное поражение парасагиттальных волокон пирамидного пути в перивентрикулярной зоне, которые чрезмерно натягиваются при расширении боковых желудочков, за счет нарушения абсорбции цереброспинальной жидкости;
- нарушение проведения по задним канатикам спинного мозга (пучки Голля и Бурдаха);
- нарушение транснейрональных связей за счет низкой функциональной активности вставочных нейронов спинного мозга С2-С4, на которых оканчиваются волокна пирамидного и руброспинального трактов, приводящее к спастичности в ногах;
- низкая функциональная активность передневнутренней группы клеток переднего рога С2-Д8, приводящая к гипотонии мышц спины;
- нарушение связей между лобными извилинами, полушариями мозжечка, правой верхней и нижней теменными дольками.
Комментарии: диагноз, с которым ребенок наблюдался ранее, был поставлен на основе данных истории развития рождения и заболевания, ЭЭГ, МРТ (см. таблицу), изначально была необоснованно завышена тяжесть поражения, с учетом этого прогноз на дальнейшее развитие ребенка считался бы неблагоприятным, несмотря на дальнейшую реабилитацию. Медикаментозное лечение, назначенное по месту жительства, включало широкий спектр препаратов (противоэпилептические препараты, сосудистые, витамины), которое, по-видимому, из-за общего воздействия не улучшало состояния ребенка. Результаты дополнительных обследований, указанных в формуле (см. таблицу), позволили выявить следующие изменения:
1А) - сохраняющуюся мозговую гипоксию недоношенных по НСЕ, вялотекущую микоплазменную нейроинфекцию по типу конвекситального арахноидита с нарушением толерантности к общему белку миелина (т.е. определить причину задержки в двигательном развитии и эпи-припадка);
- значительный недостаток Витамина Д, усугубляющий имеющуюся задержку в двигательном развитии и приводящий к усилению мышечной слабости;
2.Б) - признаки умеренного снижения метаболической активности головного мозга (см. ПЭТ);
- незавершенную миелинизацию (по НСЕ, S-100, ОБМ);
- низкую регенерацию аксонов и нормальное количество пула мотонейронов, возбуждаемых стимуляцией афферентных Ja-волокон (по Hp), негрубые изменения по КЭЭГ, отсутствие процессов демиелинизации (ОБМ).
Изменения, указанные в п. 1А), позволили назначить препараты патогенетического характера, действующие на причину: антибиотики (суммамед), антиоксиданты (солкосерил, мексифин, милдронат, нейромультивит, вобензим) и коррекцию недостатка витамина Д, после чего отмечалось улучшение (был повторно осмотрен через 3 месяца): увеличилась двигательная активность, уменьшилась спастика в конечностях, начал лучше переворачиваться, ниже опускает пятку при ходьбе, меньше перекрест при ходьбе, больше пытается ползти, пытается сесть из положения лежа, сидит «по-турецки» 5 мин с опорой на руки, укрепились мышцы спины, шеи, повысилась речевая активность, говорит 5-6 слов, лучше понимает обращенную речь.
Изменения, указанные в п. 1Б), позволили «понизить» выставленную ранее тяжесть поражения, и с учетом этого прогноз на дальнейшее развитие ребенка считается благоприятным.
ПРИМЕР №3
Щ.А., восемь лет.
Наблюдается по месту жительства с диагнозом: Задержка психо-речевого развития, гипердинамический синдром.
При осмотре: в сознании, менингеальные знаки (-), гиперактивный, расторможен, доброжелателен, навязчив, снижена критика к своему поведению, склонен к аффектам. Очень тревожен, боится нового. О себе говорит в 3-м лице. Активная речь в виде готовых форм слов или словосочетаний (из мультфильмов), пользуется ими как целостными единицами. Частые эхолалии. Самостоятельная осознанная фразовая речь бедная. Смысл сложной обращенной речи понимает частично. Механическая зрительная память высокая. Внимание крайне неустойчивое за счет быстрой истощаемости нервных процессов. Выявлено нарушение пространственного гнозиза, диагностируется моторная, идеаторная, конструктивная апраксия. Дезориентация право-лево. Выявлена умеренная динамическая атаксия, дисметрия, асинергия, адиадохокинез. Самостоятельно ходит. В основном пользуется одной рукой. Эмоционально очень лабилен. Мышление наглядно-образное, абстагирование недоступно. Голова несколько гидроцефальной формы с расширенной подкожно-венозной сетью и увеличенными лобными буграми, справа болезненна, перкуссия черепа. Одевается частично, может убежать. Очень избирателен в еде. Недавно начал смотреть книжки и интересоваться детьми. Трудно запоминает стихи.
ЧМН: ассиметрия носогубных складок, фотореакции в норме, снижена фонация с мягкого неба. Положительные рефлексы орального автоматизма. Парезов нет. Мышечный тонус по смешанному типу, с тенденцией к снижению. Сухожильные и периостальные рефлексы оживлены по органическому типу. Патологические рефлексы с ног и рук. Брюшные несколько снижены. Чувствительных расстройств нет.
Клинический диагноз
Органическое расстройство личности как последствие перенесенной поствакцинальной и ветряночной нейроинфекции, гипоксически-ишемической энцефалопатии с переходом в хроническую персистирующую вялотекущую нейроинфекцию по типу демиэлинизирующего энцефало-церебеллита с иммунной недостаточностью по клеточному и гуморальному типу с аутонейроиммунной агрессией к мозгоспецифическим белкам, с нарушением гематоэнцефалического барьера на фоне хронической недостаточности в вертебробазилярном бассейне.
Синдром мозжечковой недостаточности. Псевдобульбарный синдром.
Гипертензионно-гидроцефальный синдром с гемоликворной дистензией. Синдром когнитивных расстройств 2 степени с неправильным поведением. Синдром речевых расстройств 2 степени с элементами аутичного типа дефекта в виде смешанной сенсорно-мнестической и семантической алалии. Тревожно-фобический синдром. Алексия, дисграфия.
Топический диагноз
- нарушение проведения по задним канатикам спинного мозга (пучки Голля и Бурдаха);
- частичное поражение нисходящих путей экстрапирамидной системы;
- нарушены связи между лобными извилинами, полушариями мозжечка, правой верхней и нижней теменными дольками.
- нарушены ассоциативные связи между моторным и сенсорным центрами речи (поля 44, 45, 46, 6, 37 и отчасти поле 21 по Бродману), а также со зрительным анализатором;
- тотальное поражение височно-теменно-затылочной области слева (поле 39 по Бродману);
- нарушение проведения по лобно-мостомозжечковому пути от поля 8 по Бродману;
- нарушение проведения в заднем отделе средней лобной извилины рядом с полем 6 (центр обеспечивает автоматизм письма и функционально связан с центром Брока).
Комментарии: диагноз, с которым ребенок наблюдался ранее, был поставлен на данных истории развития рождения и заболевания, ЭЭГ, МРТ (см. таблицу), изначально был не до конца уточнен, не выяснена причина задержки психоречевого развития, «занижена» тяжесть поражения и с учетом этого прогноз на дальнейшее развитие ребенка считался благоприятным, т.е. ребенок должен был начать говорить и обучаться в школе. Но несмотря на дальнейшее медикаментозное лечение, назначенное по месту жительства (ноотропы, сосудистые, витамины), состояние ребенка не улучшалось (см. объективные данные), на момент осмотра ребенок практически остается необучаем. Результаты дополнительных обследований, указанных в формуле (см. таблицу), позволили выявить следующие изменения:
1А) - сохраняющуюся мозговую гипоксию по НСЕ;
- установить причину: последствие перенесенной поствакцинальной и ветряночной нейроинфекции;
- установить текущее заболевание, приводящее к задержке в развитии: хроническую персистирующую вялотекущую нейроинфекцию по типу демиэлинизирующего энцефало-церебеллита с иммунной недостаточностью по клеточному и гуморальному типу с аутонейроиммунной агрессией к мозгоспецифическим белкам;
2Б) - признаки умеренного снижения метаболической активности головного мозга (см. ПЭТ);
- незавершенную миелинизацию с элементами демиелинизации (по НСЕ, S-100, ОБМ).
Изменения, указанные в п. 1А), позволили назначить препараты патогенетического характера (действующие на причину): противовирусные (ацикловир), антиоксиданты (солкосерил, мексифин, милдронат, нейромультивит, вобензим), иммунокорректоры (циклоферон, деринат, гидрокортизон), ноотропы (анвифен, кортексин) и корректоры поведения (рисполепт, адапто