Способ выполнения временной трахеостомы у взрослых
Иллюстрации
Показать всеИзобретение относится к медицине, в частности к хирургии, и может быть использовано для выполнения временной трахеостомы у взрослых. Выполняют продольный разрез кожи над трахеей, равный половине длины окружности трахеостомической канюли или мизинца хирурга, если таковой толще канюли. Раздвигают мягкие ткани. Вскрывают тупо переднюю стенку трахеи концом зажима, разводят бранши зажима в поперечном направлении. Осуществляют визуальный и/или тактильный контроль. Бужируют пальцем рану трахеи путем поступательного и вращательного движения. Расширяют рану до свободного прохождения пальца в просвет трахеи. Осуществляют гемостаз путем обтурации полости раны трахеостомической канюлей, введенной по траектории движения пальца. Способ позволяет повысить эффективность способа, надежность и качество операции за счет минимизации травмы тканей и минимального периода апноэ, исключения возможности развития кровотечения в раннем послеоперационном периоде и исключения инфицирования стернотомной раны. 1 з.п. ф-лы, 2 пр., 12 ил.
Реферат
Изобретение относится к медицине, в частности к хирургии, и может быть использовано для выполнения временной трахеостомы у взрослых.
На сегодняшний день трахеостомия является одной из наиболее часто выполняемых процедур после пункций и катетеризации магистральных сосудов среди так называемых малых операций, выполняемых в отделении реанимации [Eavey R.D. The history of tracheostomy. In Myers E.N. Tracheotomy airway management, communications and swallowing. - San Diego: Singular publishing group, 1998. - Ch.1. - P.1-8.].
Известными способами трахеостомии являются открытая (классическая) трахеостомия; варианты пункционно-дилатационной трахеостомии. С помощью сложных приборов и установок, хирургических инструментов, работа которых основана на различных физических принципах, производится рассечение кожи, раздвигаются мягкие ткани, вскрывается трахея и устанавливается трахеостомическая канюля.
Известен способ открытой трахеостомии [Паршин В.Д. Трахеостомия. Показания, техника, осложнения и их лечение. - М.: ГОЭТАР-медиа, 2008. - С.-30-40]. Способ заключается в том, что рассекают кожу (в известном способе допустимо использование как поперечного, так и продольного рассечения кожи), тупо разделяют фасции и раздвигают в стороны мышцы. Обнажается перешеек щитовидной железы. Выделяют 3 варианта доступа по отношению к перешейку щитовидной железы: может быть выполнена верхняя, средняя и нижняя трахеостомия. При верхней трахеостомии перешеек сдвигают ретрактором вниз после предварительного рассечения перстне-перешеечной связки. Трахея вскрывается между 2 и 3 полукольцами. При средней трахеостомии перешеек щитовидной железы выделяют и пересекают между двумя зажимами. Железу прошивают и лигируют. Трахею вскрывают между 2-4 полукольцами. При нижней трахеостомии перешеек щитовидной железы смещается вверх. Вскрытие трахеи производится между 2 и 4 полукольцами.
Отдельные авторы (Шахсуварян С.Б. Трахеостомия у больных с опухолями головы и шеи. С.-Петербург, 2004.) допускают вскрытие просвета трахеи на более низком уровне. Следует пользоваться только очень острым скальпелем и рассекать сразу все слои трахеи, чтобы не отслоить слизистую оболочку. При нижней трахеостомии режущий край скальпеля должен быть направлен только кверху: при направлении его книзу возможно опасное для жизни ранение безымянной артерии. Для уменьшения силы кашлевого рефлекса и профилактики бронхоспахма перед вскрытием трахеи целесообразно ввести в ее просвет 1-2 мл 1% раствора новокаина. Вскрытие просвета трахеи допускается как в продольном направлении (с пересечением хрящевых полуколец), так и в поперечном направлении (между хрящей). Соответственно выделяются продольная и поперечная трахеостомия. Трахею однозубым крючком (Шессиньяка) или лигатурой захватывают за одно из полуколец и подтягивают в рану. Края раны трахеи раздвигают, например, расширителем Труссо или Вольфсона и в трахеотомическое отверстие, убедившись еще раз, что просвет трахеи вскрыт, осторожно вводят дыхательную канюлю соответственно диаметру трахеи.
Во всех руководствах по оперативной хирургии рекомендуется выполнять довольно большой кожный разрез - от 4 до 7 см, что обусловливает длительное заживление раны и формирование обширного рубца, формирование стойкой трахеостомы, требующей в дальнейшем пластического закрытия. Рекомендуется выполнение тщательного гемостаза путем лигирования, прошивания, прижигания поврежденных сосудов, что технически непросто в условиях узкой глубокой раны, требует специального оборудования (электрокоагулятор, клипатор с расходным материалом, шовный материал) и удлиняет время операции. Вскрытие трахеи всегда рекомендуется выполнять скальпелем, что чревато риском повреждения задней стенки трахеи и пищевода. Продольное вскрытие трахеи с пересечением хрящевых полуколец, а также выкраивание лоскутов на ее передней стенке часто сопровождается развитием стенозов трахеи в отдаленном послеоперационном периоде. Использование трахеорасширителя может быть затруднено в связи с большой глубиной раны, невозможностью разогнуть шею, при очень ригидной стенке трахеи. В такой ситуации трахеостомическая канюля устанавливается с усилием, что может приводить к повреждению манжетки, а также не позволяет по тактильным ощущениям убедиться в попадании канюли в трахею.
Кроме того, не рекомендуется герметизация трахеостомической раны вокруг канюли в связи с риском попадания воздуха в паратрахеальную клетчатку и развития подкожной эмфиземы. Однако современные трахеостомические канюли снабжены герметизирующими манжетками, которые исключают развитие указанного осложнения.
Разработка новых фармакологических средств (антикоагулянтов и дезагрегантов), внедрение и широкое распространение операций с использованием искусственного кровообращения, систем механической поддержки кровообращения (ВАБК, ЭКМО, различных видов сердечных обходов) обусловливают высокие требования к качеству выполнения трахеостомии.
Значительное число осложнений при открытой трахеостомии, тенденция к минимизации «агрессивности» хирургического воздействия, стремление к снижению времени операции явилось поводом к поиску новых методик и привело к введению в практику нескольких модификаций пункционно-дилатационной трахеостомии.
Таким образом, недостатками классической трахеостомии считаются необходимость ее выполнения в условиях операционной, участие в операции 3 и более медработников, длительность процедуры, высокая инвазивность, большое число осложнений, высокая стоимость и худший косметический результат по сравнению с чрескожными методиками.
Известны разновидности пункционно-дилатационного способа трахеостомии:
- Транскутанная пункционно-дилатационная трахеостомия по методу Ciaglia [Ciaglia P., Firsching R.N., Synies C. Elective percutaneous dilational tracheostomy // Chest. - 1985. - Vol.87. - P.715-719.
- Транскутанная пункционно-дилатационная трахеостомия по методу Griggs [Griggs WM, Worthley LIG, Gilligan JE, Thomas PD, Myburg JA (1990) A simple percutaneous tracheostomy technique. Surg Gynecol Obstet. 170: 543-545].
- Ретроградная трансларингеальная трахеостомия no Fantoni [Fantoni A. Ripamonti D. A non-derivative, non-surgical tracheostomy: the translaryngeal method // Intensive Care Med. - 1997. - Vol.23. - P.386-392.].
Трахеостомия по методу Ciaglia выполняется в несколько этапов. Первый этап - диагностический - включает проведение бронхоскопии без отсоединения от респиратора с использованием специального коннектора. На фоне продолжающейся ИВЛ с FiO2 - 100% и тотальной внутривенной анестезии больному выполняется санационная фибробронхоскопия (ФБС). Под контролем фибробронхоскопа смещается интубационная трубка вверх. Ориентиром достаточного смещения интубационной трубки является непосредственная чрезкожная визуализация светового пятна на уровне яремной вырезки (эффект трансиллюминации). Данный этап заканчивается надежной фиксацией интубационной трубки для предупреждения возможного ее смещения в ходе выполнения трахеостомии. Второй этап - пункционный - проводится после предварительной стандартной обработки операционного поля. Пункция передней стенки трахеи производится канюлей в точке на 1-1,5 см выше яремной вырезки, строго по центру, ориентируясь на световое пятно, визуализируется появление иглы и ее положение в просвете трахеи с помощью бронхоскопа. Третий этап - бужирование (дилятация) - начинается с заведения специального (из используемого набора) J-образного металлического гибкого проводника в просвет трахеи. Предварительно может быть выполнен горизонтальный разрез кожи длиной 2-3 см для облегчения последующего проведения дилятатора (дилятаторов). Первоначальная дилятация трахеи проводится расширителем 14 Fr с последующим расширением трахеостомической раны либо набором дилятаторов, либо единственным модифицированным дилятатором в зависимости от используемого набора. При выполнении операции единственным дилятатором (набор Blue Rhino, Cook) расширение производится в один прием, с постепенным введением дилятатора до метки, соответствующей расширению 38 Fr. При последовательном расширении (набор PDT, Cook) манипуляция выполняется с последовательным использованием 7 дилятаторов до диаметра бужа 36 Fr. Четвертый этап - канюляция (установка трахеостомической трубки). Для проведения трахеостомической трубки диаметром 8 мм использовали дилятатор 28 Fr и проводник. Правильность установки контролируется бронхоскопически через интубационную трубку. После установки трахеостомической трубки через нее выполняется санационно-диагностическая фибробронхоскопия и начинается искусственная вентиляция легких. Трахеостомическая трубка надежно фиксируется. Пятый этап - экстубация осуществляется только после начала адекватной вентиляции через трахеостомическую канюлю, что подтверждается аускультативно и по данным оксиметрии и капнографии. Экстубация выполняется под контролем фибробронхоскопии. В процессе экстубации выполняется санация надманжеточного пространства, оценивается состояние голосовых связок, полости рта и носовых ходов.
При выполнении трахеостомии по методу Griggs роль дилатирующего инструмента выполняет модифицированный зажим Ховарда-Келли с внутренним каналом для проводника. Так же, как и по методике Ciaglia, используется доступ между 1-3 полукольцами трахеи. В первую очередь устанавливают канюлю, а затем проводят через нее в трахею гибкий проводник. Дилатирование осуществляется в 2 этапа - сначала претрахеальные ткани, затем трахея. Проводник по этой методике используется не только для введения зажима, но и для введения трахеостомической трубки на конечном этапе.
Ретроградная трансларингеальная трахеостомия по Fantoni предполагает пункцию трахеи и проведение в ее просвет металлического проводника, который выталкивается из ротовой полости наружу. Методика предусматривает применение специального конуса из гибкого пластического материала, припаянного к армированной трахеальной канюле. Эту трубку устанавливают на место путем продвижения ретроградно из ротовой полости по металлическому проводнику через голосовые связки. Металлический конус проникает в стенку трахеи, пальцы оператора оказывают встречное давление на переднюю поверхность шеи вокруг создаваемого отверстия, облегчая прохождение конуса через мягкие ткани и предотвращая его смещение.
При использовании любых методов чрескожной трахеостомии необходима бронхоскопия, которая резко уменьшает число осложнений и делает процедуру безопасной. Она гарантирует положение иглы в трахее и позволяет визуально контролировать ход процедуры. Отдаленные осложнения чрескожной трахеостомии полностью еще не оценены по причине малого количества данных.
Преимуществами чрескожных методов трахеостомии называются малая инвазивность, быстрота выполнения (около 2 минут) и экономическая выгода за счет малого количества осложнений и привлекаемого персонала (2 человека), лучший косметический результат, процедура выполняется в палате интенсивной терапии.
Однако используемые в настоящее время коммерчески успешные варианты данной процедуры подразумевают закупку одноразовых наборов, что сопряжено со значительными финансовыми затратами. Для определения положения интубационной трубки, обеспечения ориентира для пункции (по световому пятну) и контроля попадания иглы в трахею требуется использование бронхоскопа, который является сложным дорогостоящим электронно-оптическим прибором, требуется привлечение специалистов по эндоскопии. При выполнении пункции трахеи сохраняется опасность повреждения задней стенки трахеи и повреждения сосудов с развитием кровотечения. Латеральное смещение иглы при пункции трахеи приводит к неправильному положению канюли и удлинению времени процедуры. Пункционно-дилатационную трахеостомию невозможно выполнить у пациентов в сознании под местной анестезией. Пункционно-дилатационная чрезкожная трахеостомия не рекомендуется для пациентов с ожирением, увеличенной щитовидной железой и в подобных случаях, когда есть сложности с определением анатомических ориентиров [Паршин В.Д., Порханов В.А. Хирургия трахеи с атлосом оперативной хирургии. - М.: "Альди-Принт", 2010. - С. 135-139].
Из известных аналогов в качестве прототипа к заявляемому способу выбран способ открытой трахеостомии [Паршин В. Д. Трахеостомия. Показания, техника, осложнения и их лечение. - М.: ГОЭТАР-медиа, 2008. - С. 30-40].
Технический результат, достигаемый изобретением, заключается в повышении эффективности способа за счет повышения надежности и качества операции, увеличения скорости ее выполнения и уменьшения риска осложнений, а также сокращении затрат на операцию за счет уменьшения количества необходимых приборов, инструментов и привлекаемого персонала.
Заявленный технический результат достигается в способе выполнения временной трахеостомы у взрослых, заключающемся в том, что над трахеей выполняют продольный разрез кожи, раздвигают мягкие ткани, вскрывают тупо трахею концом зажима, разводят бранши зажима в поперечном направлении и вводят трахеостомическую канюлю, упомянутый разрез кожи выполняют равный половине длины окружности трахеостомической канюли или мизинца хирурга, если таковой толще канюли, вскрывают переднюю стенку трахеи под визуальным и/или тактильным контролем, бужируют пальцем рану трахеи путем поступательного и вращательного движения, расширяют рану до свободного прохождения пальца в просвет трахеи, осуществляют гемостаз путем обтурации полости раны трахеостомической канюлей, введенной по траектории движения пальца.
Технический результат достигается также и тем, что в случае, если диаметр канюли недостаточен, дополнительно обтурируют полость раны стерильным перевязочным материалом.
В отличие от известных аналогов и прототипа предложенный способ выполнения временной трахеостомы у взрослых позволяет осуществить операцию одному хирургу с минимальной травмой тканей за счет выполнения достаточно минимального разреза. Кроме того, заявленный способ выполняется с минимальным количеством общехирургических инструментов, без использования специального инструментария и фибробронхоскопа, с минимальным периодом апноэ. Заявленный способ также исключает возможность инфицирования и реинфицирования стернотомной раны при лечении послеоперационного медиастинита, возможность развития кровотечения в раннем послеоперационном периоде (в том числе, ранение аномально расположенного брахиоцефального ствола), обеспечивает быстрое заживление раны и минимальный косметический дефект, а также сокращает затраты на операцию.
Высокая скорость выполнения операции без использования специальных инструментов является весьма полезным свойством в экстренных ситуациях.
Предлагаемое изобретение поясняется фотографиями на фиг. 1-12, отражающими весь процесс операции.
Способ осуществляют следующим образом: Операция может выполняться как в условиях интубации трахеи, так и на самостоятельном дыхании; как в условиях в\в наркоза и миорелаксации, так и в ясном сознании под местной анестезией. Минимально необходимый мониторинг - пульсоксиметрия.
Необходимые материалы и инструменты: 1) скальпель; 2) пинцет хирургический; 3) зажим Бильрота с острыми браншами или зажим типа "москит" с длинными браншами; 4) шприц объемом 20 мл для выполнения местной анестезии, выполнения аспирационной пробы, раздувания манжетки; 5) две стерильные простыни для накрывания оперционного поля, две стерильные салфетки и несколько марлевых шариков (Фиг.1).
Предварительно проводится осмотр и пальпация зоны операции.
Определяются анатомические ориентиры - щитовидный и перстневидный хрящи, трахея, яремная вырезка. Оцениваются индивидуальные особенности больного - увеличение щитовидной железы, наличие опухолей, рубцов, смещение трахеи. Оценивается наличие деформаций и подвижность в шейном отделе позвоночника.
Положение тела пациента горизонтальное, на спине, с валиком под лопатками и запрокинутой головой. Стандартная обработка операционного поля антисептиками. Накрывается операционное поле с использованием двух стерильных простыней или одной с отверстием размерами примерно 6 на 4 см в проекции трахеи. Мы предпочитаем выполнять трахеостомию как можно выше, между 2 и 3 полукольцами трахеи, так как в этом случае конец трахеостомической канюли будет находиться максимально высоко над бифуркацией трахеи, таким образом, в дальнейшем будет обеспечено удобство выполнения бронхоскопии и исключается возможность упирания конца канюли в карину. Высокое расположение кожного разреза важно для исключения инфицирования стернотомной раны после ранее перенесенной операции, а также при осуществлении вакуумного дренирования стернотомной раны (при лечении послеоперационного медиастинита).
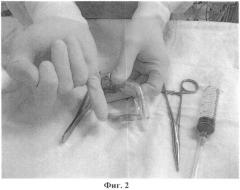
Разрез кожи скальпелем от нижнего края перстневидного хряща длиной, равной половине длины окружности канюли или мизинца хирурга на уровне дистального межфалангового сустава, если таковой толще канюли (Фиг.2 и 3). Если края такого разреза развести в стороны, то диаметр получившейся раны будет соответствовать диаметру трахеостомической канюли или мизинца хирурга. Как правило, длина разреза определяется "на глаз" с учетом сказанного выше. При необходимости длину разреза можно определить точно с использованием стерильной лигатуры, которой измеряется длина окружности канюли (пальца), которая потом делится пополам. На современных канюлях обычно указан наружный и внутренний диаметр, что также позволяет точно рассчитать длину разреза по формуле L=πd/2, где L - длина разреза, π - число "пи", известное из уровня техники, равное 3,1415926535897932, d - наружный диаметр трахеостомической канюли.
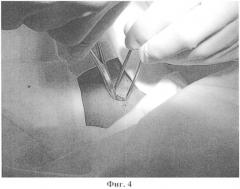
Разрез кожи выполняется до подкожной клетчатки. Часто начинается кровотечение из подкожных и внутрикожных сосудов. Далее зажимом разводятся края разреза. За счет натяжения и смещения тканей кровотечение, как правило, прекращается. Тупым путем, используя зажим и пинцет, раздвигаются мягкие ткани. Алгоритм действий таков: зажим внедряется в ткани на небольшую глубину, бранши его разводятся настолько, чтобы в сформировавшуюся рану свободно проходил мизинец хирурга. В рану вводится пинцет со сведенными браншами. После касания дна раны пинцетом бранши его разводятся. Только после этого сводятся бранши зажима и алгоритм действий повторяется. Таким образом, в полости раны постоянно находится инструмент с разведенными братцами, что не позволяет стенкам раны спадаться и обеспечивается постоянный визуальный контроль зоны операции (Фиг.4). Данный прием позволяет избежать необходимости использования хирургических крючков для разведения краев раны. Также при этом исключается возможность случайного смещения разреза кожи и мягких тканей относительно трахеи, что исключает случайную травму прилежащих анатомических образований.
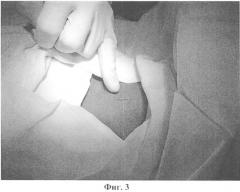
Помимо визуального, осуществляется постоянный тактильный контроль зоны операции: периодически в полость раны вводится палец, которым контролируется положение раны относительно анатомических ориентиров - трахеи, щитовидного и перстневидного хрящей, щитовидной железы, сонных артерий. Хирург на основании тактильных ощущений составляет для себя трехмерную картину конкретной анатомической области, оценивает амплитуду смещения анатомических образований при дыхании и кашле, определяет расстояние до трахеи, место и направление последующих действий инструментом (Фиг.5). На основании тактильных и визульных данных оценивается качество тканей пациента (прочные и упругие или хрупкие и податливые) и в соответствии с ним соизмеряются прилагаемые усилия.
Наиболее предпочтительным является сочетание визуального и тактильного контроля зоны операции. Однако в ряде случаев - при очень глубокой ране, при развитии кровотечения допустимо выполнение операции только под тактильным контролем.
Под визуальным и тактильным контролем, используя описанный выше алгоритм действий инструментами, тупым путем раздвигается подкожная клетчатка вместе с листком поверхностной фасции шеи (иногда он хорошо различим визуально). Визуализируется белая линия шеи (сросшиеся листки 2 и 3 фасций шеи) в виде продольной белесоватой полосы между двух грудиннощитовидных мышц (m. sternothyroideus dexter et sinister). 2 и 3 фасции шеи перфорируются и разводятся инструментом, используя описанный выше алгоритм. За мышцами расположена рыхлая, богатая кровеносными сосудами претрахеальная клетчатка, которая также разводится тупым путем и обнажается участок трахеи. При выявлении в этой зоне перешейка щитовидной железы он тупым путем отделяется от листков 4 фасции шеи (пальцем и\или инструментом) и пальцем смещается в каудальном направлении. Если смещение щитовидной железы невозможно (большой зоб, опухоль), то ее ткань раздвигается согласно описанному выше алгоритму. Временная остановка кровотечения осуществляется путем обтурации полости раны пальцем. Пальпаторно отсчитываются 3 полукольца трахеи от перстневидного хряща и между 2 и 3 хрящами трахея вскрывается. Перфорация стенки трахеи осуществляется зажимом - коротким резким движением, так чтобы максимальная амплитуда движения кончика зажима не превышала 7-10 мм. При перфорации стенки трахеи появляется тактильное ощущение провала, сопровождающееся характерным звуком (Фиг.6). Бранши зажима разводятся в поперечном направлении, при этом разрывается межхрящевая мембрана. Зажим вынимается из трахеи, в полость раны вводится мизинец, которым хирург надавливает на края раны трахеи, вворачивающим движением вводит палец в ее полость. При очень ригидных стенках трахеи следует сильно надавить пальцем на краниальный край раны и несколько примять его. После этого, как правило, кончик пальца легко попадает в полость трахеи. Производится бужирование отверстия в трахее пальцем путем поступательного и вращательного движения (Фиг.7).
В случае если пациент находится на искусственной вентиляции легких и конец интубационной трубки находится выше места вскрытия трахеи (а также в условиях самостоятельного дыхания), после вскрытия трахеи и последующих манипуляциях на ней при классическом варианте операции происходит разгерметизация дыхательного контура и нарушение вентиляции, что потенциально сокращает возможное время манипуляций. В предложенном способе маленькая операционная рана, которая полностью обтурируется введенным в нее пальцем, обеспечивает герметичность дыхательного контура во время манипуляций и не приводит к нарушению вентиляции легких. В таких условиях, даже при вскрытой трахее манипуляции на ней пальцем могут производиться сколько угодно долго без нарушения функции дыхания. В случае если конец интубационной трубки находится ниже места вскрытия трахеи, бужирование отверстия производится также путем надавливания на края раны трахеи, а палец вводится в трахею параллельно интубационной трубке. Это возможно в связи с хорошей растяжимостью перепончатой мембраны, образующей заднюю стенку трахеи.
После вскрытия трахеи и формирования в ней отверстия подходящего диаметра хирург вынимает палец из трахеи, но при этом запоминает траекторию его движения. При введении трахеостомической канюли в полость трахеи кончик канюли должен повторить траекторию движения пальца. Канюля должна двигаться с минимальным усилием по направлению наименьшего сопротивления, то есть только по ходу раневого канала, который свободно пропускал палец хирурга. Перед введением канюли в трахею желательно развести края раны браншами пинцета и визуально оценить отверстие в трахее, увидеть стенку интубационной трубки при наличии таковой. То есть соблюдается принцип сочетания тактильного и визуального контроля всех манипуляций. Соблюдение описанных правил позволяет с высочайшей долей вероятности ввести канюлю именно в полость трахеи.
Если пациент находится на искусственной вентиляции легких, после вскрытия трахеи анестезиологу дается команда готовиться к извлечению интубационной трубки - срезаются фиксирующие ее элементы, производится аспирация содержимого ротовой полости и дыхательных путей выше манжетки интубационной трубки. Через порт для введения бронхоскопа в интубационную трубку и далее в трахею вводится санационный катетер, которым аспирируется содержимое после сдувания манжетки интубационной трубки. После того как отверстие в трахее сформировано, анестезиологу дается команда медленно вытаскивать интубационную трубку. Положение интубационной трубки хирург контролирует пальцем, введенным в рану. Как только конец интубационной трубки окажется выше отверстия в трахее, хирург дает команду "стоп", анестезиолог фиксирует интубационную трубку в таком положении. При этом конец интубационной трубки находится в гортани, а в трахею продолжается санационный катетер. В случае возникновения затруднений при введении канюли в трахею, по санационному катетеру, как по проводнику, легко производится реинтубация. Хирург тактильно ощущает, как движется интубационная трубка, как на уровне пальца проходит ее манжетка и как конец канюли смещается в краниальном направлении. При этом палец свободно проваливается в просвет трахеи, где тактильно определяется санационный катетер. Соответствие тактильных ощущений описанным выше является гарантией нахождения пальца именно в трахее, а не паратрахеально. После команды "стоп" и фиксации интубационной трубки хирург вынимает палец из раны и другой рукой вводит трахеостомическую канюлю в полость трахеи, повторяя траекторию движения пальца (Фиг.8). Шприцем раздувается манжетка канюли, выполняются известные мероприятия для того, чтобы убедиться в нахождении трахеостомической трубки именно в трахее. Начинается вентиляция через трахеостому (Фиг.9). Поступление воздуха из трахеостомической канюли при спонтанном дыхании или при надавливании на грудную клетку (в случае миорелаксации), свободное прохождение санационного катетера далеко за конец канюли, характерная капнографическая кривая и показатели оксиметрии являются признаками правильного положения трахеостомической канюли. В случае полной уверенности в таковом, интубационная трубка вместе с санационным катетером удаляются. Следует отметить, что во время всех манипуляций искусственная вентиляция легких продолжается и прекращается только на время переключения контура с интубационной трубки на трахеостомическую канюлю (Фиг.12).
Стенки раны плотно охватывают трахеостомическую канюлю, за счет чего оказывается компрессионное воздействие на поврежденные при операции сосуды и кровотечение, как правило, отсутствует (Фиг.9 и 11). С этой точки зрения целесообразно использовать трахеостомические канюли максимально большого диаметра, что обеспечивает в дальнейшем удобство при выполнении бронхоскопии и меньшее аэродинамическое сопротивление при дыхании. В случае несоответствия диаметра раны диаметру канюли - когда рана больше - при наличии кровотечения, производится тугая тампонада полости раны стерильными марлевыми шариками (Фиг.10). Как показывает опыт, тампонирующие элементы могут безопасно находиться в ране до 5 суток, после их извлечения на таких сроках кровотечения не бывает никогда, даже если канюля стоит насквозь через тиреотоксический зоб. Иные методы остановки кровотечения не используются по причине отсутствия необходимости. Современные манжеточные канюли обеспечивают полную герметизацию дыхательного контура, поэтому, несмотря на герметичность раны, развитие подкожной эмфиземы исключено при условии адекватного положения трахеостомической канюли. Постоянный тактильный контроль исключает возможность повреждения аномально расположенного брахиоцефального ствола и его ветвей. Вскрытие передней стенки трахеи тупым путем исключает повреждение ее задней стенки и пищевода. При согласованных действиях хирурга и анестезиолога время от разреза кожи до начала вентиляции через трахеостому составляет от 30 секунд, что бывает весьма важно в экстренных ситуациях. Рана малого диаметра быстро закрывается (при большой толщине жировой клетчатки на шее ранку часто даже не нужно заклеивать), что уменьшает сроки лечения и расход перевязочных материалов. После заживления ранки остается незначительный косметический дефект. Дефект стенки трахеи является минимально-достаточным, что обусловливает низкий риск развития в дальнейшем стенозов трахеи
Конкретные примеры выполнения предлагаемого способа
Пример 1
Пациент Г., 23 лет. Пациент находился в стационаре с 4.03.2011 в связи с декомпенсацией сердечной недостаточности на фоне прогрессирования дилатационной кардиомиопатии (ДКМП). В связи с нарастанием сердечной недостаточности и отсутствием доноров для трансплантации сердца 07.09.2011 пациенту был имплантирован аппарат бивентрикулярного обхода желудочков сердца Excor. Пациент длительное время находился на ИВЛ, что послужило поводом для выполнения трахеостомии.
Принимаемые препараты на момент выполнения трахеостомии - варфарин 5 мг/сут; Курантил - 300 мг/сут; Тромбо АСС - 100 мг/сут
Операция выполнялась 14.10.2011 в условиях палаты реанимации. Положение больного с валиком под плечами. Местная анестезия p-ром лидокаина 1% - 20 мл. Продольный разрез кожи длиной 18,4 мм (использовалась трахеостомическия канюля наружным диаметром 11,7 мм) в проекции перстневидного хряща. Пациент ранее перенес операцию доступом через стернотомию (7.09.2011), соответственно требовалось не допустить сообщение стернотомной раны с полостью трахеостомы во избежание инфицирования средостения. В дальнейшем кожный разрез смещался пальцем и инструментом на область проекции трахеи. Тупым путем, под тактильным и визуальным контролем, при помощи зажима Бильрота и хирургического пинцета были разведены подкожная жировая клетчатка, фасциальные листки, грудиннощитовидные мышцы и претрахеальная клетчатка. Тем же зажимом вскрыта полость трахеи между 2 и 3 полукольцами, бранши зажима разведены, зажим удален из раны. Выполнено бужирование отверстия в трахее 5 пальцем хирурга. По команде хирурга, под тактильным контролем конец интубационной трубки смещен немного выше отверстия в трахее. По той же траектории, что и палец, в полость трахеи была введена трахеостомическая канюля (наружный диаметр 11,7 мм; внутренний диаметр 8,5 мм). Раздута манжетка трахеостомической канюли, начата ИВЛ через трахеостому. Время от момента кожного разреза до начала ИВЛ через трахеостомическую канюлю составило 1,5 минуты. С учетом повышенной кровоточивости тканей полость раны вокруг канюли была дополнительно тампонирована одним развернутым марлевым шариком. Послеоперационный период без осложнений. Тампонирующий материал из раны был удален через 5 суток.
В дальнейшем отмечались подъемы MHO более 4, АЧТВ более 70 сек, однако признаков кровотечения из трахеостомической раны не отмечалось. После стабилизации состояния пациента и восстановления способности к самостоятельному дыханию 30.10.2011 трахеостомическая канюля была удалена. В течение 14 дней произошло самостоятельное закрытие трахеостомы. 7.03.2012 пациенту была выполнена трансплантация сердца. 18.04.2012 больной выписан на амбулаторное лечение. До настоящего времени пациент регулярно наблюдается в нашем Центре. На месте бывшей трахеостомы имеется рубец округлой формы диаметром 14 мм. Признаков стеноза трахеи нет.
Пример 2
Больная Л., 55 лет. Пациентка поступила в клинику в плановом порядке для выполнения коронарографии. По данным последней (от 12.11.2013) выявлено прогностически неблагоприятное поражение коронарного русла, 13.11.2013 выполнена операция стентирования ствола левой коронарной артерии и передней межжелудочковой артерии. Послеоперационный период протекал с явлениями рецидивирующей ТЭЛА, развитием двусторонней инфаркт-пневмонии и полиорганной недостаточности. Пациентка трижды перенесла клиническую смерть с успешными реанимационными мероприятиями. Учитывая отсутствие перспектив перевода на самостоятельное дыхание, было принято решение о выполнении трахеостомии.
Операция трахеостомии была выполнена 15.11.2013 в палате реанимации. Ситуация осложнялась тем, что пациентка при росте 160 см имела вес 130 кг. Толщина подкожной жировой клетчатки на шее составляла около 10 см. Пациентка гиперстенического телосложения с короткой шеей. Учитывая выполненное стентирование коронарных артерий и рецидивирующий характер ТЭЛА, больная с 12.11.2013 получала дезагреганты: Тромбо АСС - 300 мг/сут.; Плавикс - 150 мг/сут. Накануне, 13.11.2013 больная получала Интегриллин (в связи с интраоперационным тромбозом стента). Также проводилась постоянная инфузия нефракционированного гепарина. АЧТВ на момент выполнения трахеостомии - 99,6 сек.
Положение больной с валиком под плечами. Местная анестезия р-ром лидокаина 1% 20 мл. Продольный разрез кожи длиной 18,4 мм (использовалась трахеостомическая канюля наружным диаметром 11,7 мм) в проекции трахеи. Тупым путем, исключительно под тактильным контролем, при помощи зажима Бильрота и хирургического пинцета были разведены подкожная жировая клетчатка, фасциальные листки, грудиннощитовидные мышцы и претрахеальная клетчатка. Ситуация осложнялась тем, что достать до трахеи как пальцем, так и инструментом можно было только сильно вдавив ткани шеи. Зажимом вскрыта полость трахеи между 2 и 3 полукольцами, бранши зажима разведены, зажим удален из раны. Выполнено бужирование отверстия в трахее 5 пальцем хирурга. По команде хирурга, под тактильным контролем, конец интубационной трубки смещен немного выше отверстия в трахее. По той же траектории, что и палец, в полость трахеи была введена трахеостомическая канюля (самая длинная из имевшихся двухманжеточная канюля наружным диаметром 11,7 мм; внутренним диаметром 8,5 мм). Раздута манжетка трахеостомической канюли, начата ИВЛ через трахеостому. Время от момента кожного разреза до начала ИВЛ через трахеостомическую канюлю составило 2,5 минуты. Несмотря на повышенную кровоточивость тканей, кровотечения не было (гемостаз исключительно за счет обтурации полости раны трахеостомической канюлей). Послеоперационный период без осложнений. Срок стояния трахеостомической канюли - 31 сутки. 16.12.2013, после восстановления самостоятельного дыхания, трахеостомическая канюля удалена. За счет значительного массива тканей после удаления канюли отмечалось полное спонтанное спадение стенок раны мягких тканей в месте трахеостомы без сброса воздуха. Признаков стеноза трахеи нет. Пациентка по настоящее время находится в стационаре (25.12.2013) с целью долечивания.
Использование заявляемого способа позволяет обеспечить выполнение трахеостомии одному хирургу, с минимальной травмой тканей и высокой скоростью, используя минимальное количество общехирургических инструментов, без использования специального инструментария и фибробронхоскопа, с минимальным периодом апноэ, исключить возможность развития кровотечения в раннем послеоперационном периоде, исключить инфицирование стернотомной раны после ранее перенесенной операции, а также при осуществлении вакуумного дренирования стернотомной раны (при лечении послеоперационного медиастинита), обеспечить минимально достаточный размер дефекта стенки трахеи, быстрое заживление раны и минимальный косметический дефект, а также уменьшить стоимость операции.
1. Способ выполнения временной трахеостомы у взрослых, заключающийся в том, что над трахеей выполняют продольный разрез кожи, раздвигают мягкие ткани, вскрывают тупо трахею концом зажима, разводят бранши зажима в поперечном направлении и вводят трахеостомическую канюлю, отличающийся тем, что выполняют разрез кожи, равный половине длины окружности трахеостомической канюли или мизинца хирурга, если таковой толще канюли, вскрывают переднюю стенку трахеи под визуальным и/или тактильным контролем, бужируют пальцем рану трахеи путем поступательного и вращательного движения, расширяют рану до свободного прохождения пальца в просвет трахеи, осуществляют гемостаз путем обтурации полости раны трахеостомической канюлей, введенной по траектории движения пальца.
2. Способ выполнения временной трахеостомы у взрослых по п. 1, отличающийся тем, что в случае, если диаметр канюли недостаточен, дополнительно обтурируют полость раны стерильным перевязочным материалом.