Способ лечения острого постманипуляционного панкреатита
Иллюстрации
Показать всеИзобретение относится к медицине. После появления клинической картины острого панкреатита вводят в устье ГПП проводник. Устанавливают стент по проводнику в области папиллы так, чтобы один его конец находился в просвете ГПП на 20-25 мм от его устья, а другой - выступал на 10-15 мм в просвет двенадцатиперстной кишки. Удаляют стент через 2-3 дня после купирования болевого синдрома и исчезновения ферментной токсемии. Способ обеспечивает лечение острого постманипуляционного панкреатита за счет дренирования главного панкреатического протока в условиях отека области папиллы. 3 з. п. ф-лы, 5 ил., 1 пр.
Реферат
Изобретение относится к хирургии, а точнее к оперативной эндоскопии, и может быть использовано при лечении острого панкреатита, возникшего после ретроградных транспапиллярных вмешательств.
Известно, что одним из самых грозных и часто встречающимся осложнением эндоскопических ретроградных вмешательств является острый постманипуляционный панкреатит. В литературе имеется большое количество публикаций, включая мультицентровые и рандомизированные исследования, отражающие применение панкреатических стентов в лечении хронического панкреатита при наличии протоковой патологии поджелудочной железы (ПЖ) (стриктуры, панкреатическая гипертензия, панкреатические свищи и кисты).
Кроме этого, достаточно давно и широко применяется установка панкреатических стентов по поводу острого панкреатита билиарного генеза, возникшего на фоне вклинения конкремента в терминальный отдел холедоха или в ампулу большого дуоденального сосочка (БДС), что вызывает перекрытие камнем устья главного панкреатического протока (ГПП) и препятствует оттоку панкреатического сока из ГПП в 12-перстную кишку. Объем операции в таком случае заключается в выполнении эндоскопической папиллосфинктеротомии, литоэкстракции и панкреатического стентирования с целью разрешения панкреатической гипертензии и, как следствие, клиники острого панкреатита.
Помимо этого в последнее десятилетие панкреатическое стентирование нашло достаточно широкое применение в качестве профилактики развития острого постманипуляционного панкреатита, особенно у пациентов с высоким риском развития подобного осложнения.
В патенте (RU 2263517 C2, Михайлова С.А. 10.11.2005) выполняют декомпрессию Вирсунгова протока с помощью силиконового стента или катетера при панкреатогастростомии при панкреатодуоденальной резекции. Стент или катетер фиксируют в анастомозе одним из швов внутреннего ряда. Свободный конец стента или катетера свободно располагают в желудке и привязывают к капроновой нити, выводимой через нос. Через 7-10 дней стент или катетер удаляют.
Предлагаемый способ является этапом традиционного хирургического вмешательства и направлен непосредственно на декомпрессию Вирсунгова протока, возникающую в результате механического воздействия и травматизации в ходе операции. Способ является превентивным, а панкреатодуоденальная резекция, в подавляющем большинстве случаев, выполняется по поводу опухолевого поражения панкреатобилиарной зоны или хронического панкреатита.
В патенте RU 2364367 C1, Седов и др., 20.08.2009, описан способ дренирования для лечения нагноившихся псевдокист поджелудочной железы. Основными его этапами является проведение эндоскопа в верхние отделы желудочно-кишечного тракта с последующим прожиганием игольчатым папиллотомом задней стенки желудка или двенадцатиперстной кишки в месте наибольшего выбухания псевдокисты в просвет этих органов. После создания соустья в него устанавливают стент, отступя на 2-3 см от первого соустья, игольчатым папиллотомом формируют второе такое же отверстие. Через него в полость кисты устанавливают полихлорвиниловый дренаж типа «pig tail». При этом один конец дренажа оставляют в полости нагноившейся псевдокисты, а второй выводят через носовой ход. Цистоназальный дренаж удаляют через 5-7 дней, а стент извлекают из полости псевдокисты через 3 месяца.
Данный способ предназначен для лечения одного из основных осложнений хронического панкреатита - псевдокист ПЖ.
Способ профилактики кровотечения из папиллосфинктеротомической раны при многоэтапной эндоскопической операции по поводу холедохолитиаза описан в патенте RU 2458636 C1, Толстокоров, 20.08.2012. Производят катетеризацию ампулы большого дуоденального сосочка, эндоскопическую ретроградную панкреатохолангиографию. Затем с помощью дугового папиллотома выполняется папиллосфинктеротомия с последующей частичной экстракцией конкрементов. После этого устанавливается временный стент с закругленными изогнутыми перфорированными концами так, что один его конец располагают в холедохе, а другой в 12-перстной кишке. Через 2-4 дня стент извлекают и удаляют оставшиеся конкременты. Способ по данным авторов позволяет увеличить надежность профилактики постпапиллотомического кровотечения.
Хотя данный метод является малоинвазивным, однако направлен на профилактику другого возможного осложнения ретроградных вмешательств - на постпапиллотомическое кровотечение, а не на лечение постманипуляционного панкреатита как предлагается в патентуемом способе, что в целом имеет другое назначение и специфику.
Наиболее близким по сущности является способ профилактики острого постманипуляционного панкреатита (Манцеров Е.В., Мороз М.П. Реактивный панкреатит после эндоскопических манипуляций на большом дуоденальном сосочке / РЖГГК, №3, 2007, стр. 14-23 - прототип). Способ включает проведение комплексной консервативной терапии, направленной на подавление секреции поджелудочной железы, желудка и двенадцатиперстной кишки, снижение ферментной токсинемии, ликвидацию гиповолемии, водно-электролитных и метаболических расстройств, улучшение реологических свойств крови и минимизацию микроциркуляторных расстройств, борьбу с гипоксемией, лечение пареза желудочно-кишечного тракта, купирование болевого синдрома и стентирование.
Заявителю неизвестно о применении пластиковых панкреатических стентов при лечении уже возникшего острого панкреатита в ближайшие сроки после выполнения эндоскопических манипуляций на БДС. Более того, большинство отечественных и зарубежных специалистов опасаются выполнения любых транспапиллярных вмешательств в условиях уже имеющегося отека области БДС. Это объясняется потенциальным риском усугубления клинической картины, а также значительными техническими сложностями выполнения данной манипуляции.
Нами поставлена задача - разработать способ эффективного быстрого купирования клинической картины уже возникшего острого постманипуляционного панкреатита.
Патентуемый способ лечения острого постманипуляционного панкреатита включает проведение комплексной консервативной терапии, направленной на подавление секреции поджелудочной железы, желудка и двенадцатиперстной кишки, снижение ферментной токсинемии, ликвидацию гиповолемии, водно-электролитных и метаболических расстройств, улучшение реологических свойств крови и минимизацию микроциркуляторных расстройств, борьбу с гипоксемией, лечение пареза желудочно-кишечного тракта, купирование болевого синдрома.
Выполняют стентирование главного панкреатического протока (ГПП) с использованием эндоскопической техники, для чего вводят в его устье гибкую струну-проводник, далее по ней устанавливают пластиковый стент таким образом, чтобы один его конец находился в просвете ГПП на расстоянии 20-25 мм от его устья, а другой - выступал на 10-15 мм в просвет двенадцатиперстной кишки. Удаляют стент через 2-3 дня после купирования болевого синдрома и исчезновения ферментной токсемии.
Способ может характеризоваться тем, что используют рентгеноконтрастные пластиковые стенты с боковыми перфорационными отверстиями и крыльями-фиксаторами на обоих его концах, а также тем, что гибкая струна-проводник имеет диаметр 0,64-0,9 мм, а пластиковый стент - длину от 3 до 5 см и диаметр 1,7-2,3 мм.
Способ может характеризоваться и тем, что положение стента контролируют эндоскопически по поступлению панкреатического сока через его просвет.
Технический результат заключается в малоинвазивном эффективном и быстром лечении острого постманипуляционного панкреатита, сокращении сроков регресса клинико-лабораторной картины острого постманипуляционного панкреатита за счет надежного дренирования ГПП в условиях уже имеющегося отека области папиллы.
Существо способа поясняется на чертежах, где
на фиг. 1 показан вид используемых панкреатических стентов: а) изогнутый пластиковый стент с боковыми перфорациями и двусторонними крыльями-фиксаторами; б) прямой пластиковый стент с боковыми перфорациями и двусторонними крыльями-фиксаторами;
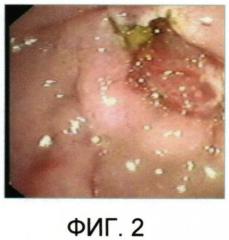
на фиг. 2 - отек области эндоскопической папиллосфинктеротомии;
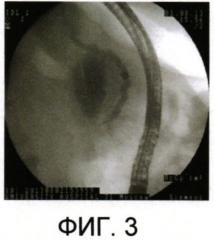
на фиг. 3 - ретроградная холангиопанкреатикография; дилатация главного панкреатического протока;
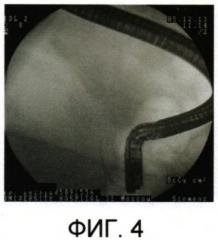
на фиг. 4 - РГ-картина панкреатического стентирования;
на фиг. 5 - то же, что на фиг.4 - эндоскопическая фотография.
Пациенты для выполнения эндоскопического вмешательства отбирались по следующим критериям: возникновение клинической картины острого постманипуляционного панкреатита в ближайшее время после первичной процедуры, сопровождающейся повышением уровня амилазы крови и/или мочи, характерными изменениями по данным ультразвукового исследования (УЗИ) брюшной полости и у части больных с изменениями, характерными для острого панкреатита по результатам эндоскопической ультрасонографии (ЭУС) и компьютерной томографии (КТ).
После выявления у пациентов клинической картины острого панкреатита, возникшего на фоне выполнения вмешательства на БДС (как правило от 12 часов до 1,5 суток после первичной процедуры) и проведения комплексной диагностической программы, включавшей в себя лабораторные методы исследования, УЗИ брюшной полости и в ряде случаев ЭУС и КТ, проводили неотложное повторное эндоскопическое вмешательство в объеме стентирования ГПП.
Эндоскопические транспапиллярные вмешательства выполнялись с использованием дуоденоскопов: JF-1T140, TJF-100, EVIS TJF-160Q, фирмы «Olympus» и ЕД-250-ХТ5 фирмы Fujinon с инструментальным каналом 3.2 и 3.8 мм, с применением видеоблока EVIS EXERA. Рентгенологический этап вмешательства осуществлялся при помощи электронно-оптического преобразователя Siremobil Compact фирмы Siemens, Германия, или ангиографического аппарата General Electric Advantix, США.
Вмешательства проходили с использованием различного эндоскопического инструментария: одно - и двухпросветных катетеров, рентгеноконтрастных пластиковых струн диаметром от 0,6 до 0,9 мм, папиллотомов с возможностью проведения по ним струн-проводников и толкателей, фирм Olympus, Япония, Boston Scientific, США, и Wilson-Cook, США. Для панкреатического стентирования мы применяли рентгеноконтрастные пластиковые стенты с боковыми перфорациями и крыльями фиксаторами фирм Olimpus (Япония), Wilson-Cook (Германия) и Boston Scientific (США) диаметром 1,5-2,5 мм и длиной от 30 до 50 мм.
Само оперативное вмешательство осуществляют следующим образом.
После выполнения дуоденоскопии и оценки состояния зоны ЭПСТ или БДС (Фиг. 2), стремились селективно катетеризировать устье ГПП, что обычно было осложнено наличием выраженного отека данной зоны. Ориентиром являлось типовое расположение устья Вирсунгова протока в проекции постпапиллотомической площадки. Как правило, устье ГПП локализовано ниже и правее устья холедоха, которое после ранее выполненной ЭПСТ определить обычно не составляет труда. Во всех случаях канюляция осуществлялась по пластиковой струне-проводнику.
При успешной катетеризации устья ГПП в ряде случаев, во избежание контрастирования ГПП на фоне уже развившегося ОПМП, ориентировка расположения инструментов осуществлялась посредством рентген-навигации, в зависимости от характерного направления струны-проводника. Однако в большинстве наблюдений для точного определения расположения струны-проводника проводилась ретроградная панкреатикография, посредством введения в устье ГПП 1,5-2 мл раствора контрастного вещества, разбавленного раствором диоксидина в соотношении 3:1. При этом на панкреатикограмме обычно определялось наличие умеренно выраженной дилатации ГПП, развившейся на фоне отека устья ГПП (Фиг. 3).
После этого по струне с помощью толкателя выполнялась установка пластикового стента с целью возобновления адекватного оттока панкреатического сока в просвет желудочно-кишечного тракта так, чтобы проксимальный конец стента находился на 20-25 мм выше устья ГПП, а дистальный на 10-15 мм выступал в просвет 12-перстной кишки (Фиг. 4, 5). Показателем адекватного выполнения лечебного панкреатического стентирования являлось начало обильного поступления через его просвет вязкого панкреатического сока.
Результаты ретроспективного исследования, проведенного на кафедре госпитальной хирургии №2 РНИМУ им. Н.И. Пирогова на базе ГКБ №31 в 2008-2013 годов, дали следующие результаты. Выполнение панкреатического стентирования в максимально ранние сроки от клиники острого постманипуляционного панкреатита технически было осуществимо в 90,5% случаев (19 из 21). При этом во всех наблюдениях после выполнения стентирования ГПП имел место выраженный положительный клинический эффект, приведший к выздоровлению пациентов, кроме того, значительно снижался и срок госпитализации (6-21 день). В то же время летальность больных в группе, где панкреатическое стентирование не было выполнено либо не удалось, составила 28,9%, а срок пребывания в стационаре значительно затягивался (15-33 дня).
Полученные результаты убедительно демонстрируют эффективность данного метода лечения ОПМП, а осуществление внутреннего панкреатикодуоденального дренирования не доставляет дополнительного дискомфорта пациенту.
Критериями, по которым оценивалась эффективность данного метода лечения, являлись: положительная клиническая картина (уход болевого синдрома и хорошее самочувствие пациентов), отсутствие амилазурии по данным лабораторных методов исследования и инструментальных данных за ОП по результатам контрольного УЗИ брюшной полости.
КЛИНИЧЕСКИЙ ПРИМЕР. Больная Ш., 66 лет, поступила в клинику в плановом порядке для выполнения ретроградного вмешательства по поводу ПХЭС, папиллостеноза и билиарной гипертензии.
Ранее, в 2006 году пациентка перенесла лапароскопическую холецистэктомию по поводу хронического калькулезного холецистита. Спустя 4 года стала отмечать периодически возникающие боли, ощущение тяжести в правом подреберье. При амбулаторном УЗИ были выявлены признаки билиарной гипертензии.
В связи с перечисленными жалобами и находками поступила в стационар для проведения эндоскопического вмешательства.
При обследовании в клинике подтверждено наличие дилатации холедоха (до 10.1 мм) и высказано предположение о наличии стеноза БДС. 24.05.10 выполнена плановая атипичная (неканюляционная) папиллосфинктеротомия, ретроградная холангиография, ревизия холедоха, взята биопсия. Операционный диагноз сформулирован как ПХЭС. Папиллостеноз 3 степени, послуживший причиной билиарной гипертензии.
В ближайшем послеоперационном периоде у пациентки развилась клиническая картина острого панкреатита (нарастание амилазурии до 4502 ед./л и лейкоцитоза до 13,4). По данным УЗИ: острый панкреатит (отек ПЖ), признаки билиарной и панкреатической гипертензии (до 4 мм).
В связи с этим, через 20 часов от первичного вмешательства произведено срочное повторное ретроградное вмешательство. При этом выявлено, что устье ГПП расположено на 3 мм ниже и правее края устья холедоха, ткани в этой зоне отечны, гиперемированы, просвет устья ГПП менее 1 мм, поступления панкреатического сока не отмечается.
В ГПП проведена пластиковая струна-проводник диаметром 0,6 мм и по ней выполнено панкреатическое стентирование. Установлен пластиковый стент длиной 40 мм и диаметром 2,3 мм. После этого отмечено обильное поступление мутного панкреатического секрета. Дополнительно с целью проведения энтерального питания произведена эндоскопическая установка зонда за связку Трейдца.
В послеоперационном периоде на фоне проведения комплексной консервативной терапии отмечена положительная динамика: болевой синдром купирован, констатирована нормализация лабораторных показателей на 2-3 сутки после повторного вмешательства (лейкоциты - 9.1, амилазурии - нет). По результатам контрольного УЗИ брюшной полости, а также КТ брюшной полости, патологических изменений не выявлено. Панкреатический стент был удален на 5-е сутки. Больная была выписана под наблюдение врача поликлиники на 7 сутки после повторного вмешательства.
1. Способ лечения острого постманипуляционного панкреатита, включающий проведение комплексной консервативной терапии, направленной на подавление секреции поджелудочной железы, желудка и двенадцатиперстной кишки, снижение ферментной токсинемии, ликвидацию гиповолемии, водно-электролитных и метаболических расстройств, улучшение реологических свойств крови и минимизацию микроциркуляторных расстройств, борьбу с гипоксемией, лечение пареза желудочно-кишечного тракта, купирование болевого синдрома, стентирование главного панкреатического протока (ГПП) с использованием эндоскопической техники, для чего вводят в его устье гибкую струну-проводник, далее по ней устанавливают пластиковый стент таким образом, чтобы один его конец находился в просвете ГПП на расстоянии 20-25 мм от его устья, а другой - выступал на 10-15 мм в просвет двенадцатиперстной кишки, и удаляют стент через 2-3 дня после купирования болевого синдрома и исчезновения ферментной токсемии.
2. Способ по п. 1, характеризующийся тем, что используют рентгеноконтрастные пластиковые стенты с боковыми перфорационными отверстиями и крыльями-фиксаторами на обоих его концах.
3. Способ по п. 1, характеризующийся тем, что гибкая струна-проводник имеет диаметр 0,64-0,9 мм, а пластиковый стент - длину от 3 до 5 см и диаметр 1,7-2,3 мм.
4. Способ по п. 1, характеризующийся тем, что положение стента контролируют эндоскопически по поступлению панкреатического сока через его просвет.