Способ наложения двойного спирального непрерывного гемостатического печеночного шва
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии. Осуществляют наложение двойного спирального непрерывного гемостатического печеночного шва и укрытие раневой поверхности культи печени участком большого сальника на сосудистой ножке. В одном направлении со стороны раневой поверхности в области угла раны ближе к срединной продольной оси раны производят вкол иглой с выколом на диафрагмальной поверхности печени. Производят вколы иглой с этой же нитью на срединной продольной оси раны и выколы на диафрагмальной поверхности печени с захватом ½ паренхимы до противоположного угла раны. В обратном направлении через толщу паренхимы переходят на висцеральную поверхность печени. Производят выкол и переводят нить на диафрагмальную поверхность. Отступив от края на 1 см, делают вкол иглой, проходят сквозь всю толщу паренхимы от диафрагмальной до висцеральной поверхности. Продолжают шов в такой же последовательности, продвигаясь к углу раны. Способ обеспечивает надежный гемостаз, упрощение техники, сокращает время наложения шва, уменьшает риск осложнений в зоне культи печени после ее резекции. 1 пр., 2 ил., 2 табл.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано при выполнении резекции печени.
В настоящее время хирургия печени достигла больших успехов. Однако, несмотря на значительный прогресс в хирургической гепатологии, остался еще ряд проблем, ждущих своего решения. Одной из них является обработка раневой поверхности при резекции органа. Именно от совершенства методики и техники обработки культи печени зависят те или иные из типичных осложнений в послеоперационном периоде (В.Д. Затолокин, А.А. Перьков, Е.И. Затолокина. О гемостазе при резекции левой доли печени // Научно-практический журнал «Вестник экспериментальной и клинической хирургии», 2009. - Том 2, №4. - С. 333-334; Альперович Б.И. Хирургия печени и желчных путей. Томск: Изд-во ТГУ, 1997. 605 с.).
Существует способ окончательного гемостаза при резекции печени, заключающийся в наложении косых П-образных гемостатических швов с выколом иглы выше и вколом ниже срединной линии на раневой поверхности, фиксирующих сальник по периферии культи печени, по двум линиям и между ними на раневой поверхности печени (патент на изобретение №2255674 RU, 2255674 С1, МПК А61В 17/00. Способ окончательного гемостаза при резекции печени / Тутов А.С., Перьков А.А., Агеев М.Б., Подымов А.Н., Рябченко Д.С. - №2003132890; заявл. 11.11.2003; опубл. 10.07.2005 // 2005. - Бюл. №19. - 4 с.) - аналог, он же прототип.
Недостатками данного способа являются: узловые П-образные швы с выколом-вколом по средней линии раневой поверхности печени не позволяют осуществить равномерную компрессию на сосудисто-желчные образования паренхимы печени в зоне манипуляций; подшивание сальника, используемого для пластики, и фиксация его только по периферии и по средней линии культи сразу во время наложения непосредственно шва на печень приводит к ослаблению натяжения сальника и способствует образованию между раневой поверхностью и материалом, используемым для пластики, остаточных полостей, в которых после операции может накапливаться раневой детрит, кровь, секрет органа, что может привести к нагноению и развитию тяжелых послеоперационных осложнений (аррозивное кровотечение, перитонит…). Кроме того, отличительной чертой этого способа является невысокая экономичность, поскольку при наложении единичных П-образных швов расход шовного материала значительно выше, чем при выполнении непрерывных швов одной нитью, а присутствие большего количества инородного материала также увеличивает вероятность абсцедирования и формирования лигатурного свища. Из вышеуказанного вытекает неудобство, связанное с необходимостью постоянно перезаряжать иглу, что сопровождается большим расходом времени. Стоит принять во внимание, что известный способ отличается определенной сложностью формирования шва, требующей длительной тренировки и соответствующих мануальных навыков, что также увеличивает затраты времени и в конечном итоге продолжительность операции.
Техническим результатом изобретения является обеспечение надежного гемостаза по ходу шва с повышением качества его наложения, а также между элементами шва внутри толщи паренхимы, упрощение техники наложения шва с сокращением необходимого для этого времени, уменьшение возможных послеоперационных осложнений в зоне культи печени после ее резекции.
Технический результат обеспечивается тем, что после полного отсечения удаляемой части печени накладывается непрерывный спиральный обвивной шов в одном направлении с захватом ½, в обратном направлении - всей плоскости раневой поверхности культи печени.
Изобретение поясняется чертежами.
Фиг. 1. Культя печени с прошитыми и перевязанными крупными сосудисто-желчными образованиями.
1 - культя печени
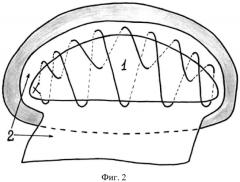
Фиг. 2. Вид культи печени с наложенным двойным спиральным непрерывным гемостатическим печеночным швом.
1 - культя печени
2 - участок большого сальника
Способ осуществляется следующим образом.
После полного отсечения удаляемой части печени производят дополнительный гемостаз на крупных сосудах, хорошо видимых на раневой поверхности культи печени (фиг. 1). Крупные сосудисто-желчные образования прошивают и перевязывают лавсаном (1). Затем накладывают двойной спиральный непрерывный гемостатический шов (фиг. 2) со стороны раневой поверхности печени (1), производя вкол иглой в углу раны ближе к срединной продольной оси раны с выколом на диафрагмальной поверхности печени, отступя от края на 1 см, после чего производят вкол иглой с этой же нитью на срединной продольной оси раны и выкол на диафрагмальной поверхности печени. И так до противоположного угла раны, где через толщу паренхимы переходят на висцеральную поверхность печени, производя там выкол иглы. Отсюда переводят нить на диафрагмальную поверхность, где, отступя от края на 1 см, делают вкол иглой, проходя сквозь всю толщу паренхимы от диафрагмальной до висцеральной поверхности и продолжают наложение шва в такой же последовательности, теперь уже прошивая всю толщу паренхимы, продвигаясь к углу раны, с которого начиналось наложение шва. Для завершения наложения шва после выкола на висцеральной поверхности печени снова рядом делают вкол с выколом на раневой поверхности рядом с точкой начала шва. После этого оба свободных конца нити связывают между собой со стороны раневой поверхности, тем самым также производя компрессию паренхимы (фиг. 2). Каждый раз иглу вкалывают с таким расчетом, чтобы она вышла на поверхности печени, отступя от края раны на 1 см и постоянно смещаясь в сторону наложения шва. То есть игла направлена в глубину и в сторону и наложение шва происходит не в одной плоскости, а одновременно в нескольких. Также для удобства в процессе наложения шва после выкола на любой из поверхностей на нить временно накладывают зажим для предупреждения ослабевания натяжения нити; по ходу наложения шва этот зажим перекладывают. При натяжении нити сдавление паренхимы осуществляется одновременно в нескольких направлениях, так как нить направлена не прямолинейно в одной плоскости, это положительно сказывается на качестве гемо- и желчестаза. И степень компрессии паренхимы достаточна для пережатия средних и мелких сосудов (крупные перевязывают до непосредственного наложения шва); прорезывания швов не наступает. После этого участком большого сальника на ножке (2) окутывают раневую поверхность культи печени. При этом сальник должен натягиваться по всей площади раневой поверхности печени до полного соприкосновения с ней с заходом на верхнюю и нижнюю поверхности печени. Сальник подшивают узловыми швами. Большой сальник применяется для достижения сразу нескольких функциональных целей: сочетание полного укрытия раневой поверхности печени и достижение окончательного гемостаза, отграничение зоны операции от брюшной полости.
Было проведено экспериментальное исследование на 24 собаках, оно состояло из двух групп опытов. При выборе животных мы учитывали, что печень у собак значительных размеров и довольно удобная для ее резекции. Микроструктура достаточно схожа с таковой печени человека. Экспериментальных животных наблюдали до 30 суток включительно, у них производили забор крови из бедренной вены для биохимических исследований и пункционную биопсию печени для определения содержания продуктов перекисного окисления липидов (ПОЛ) в гомогенате ткани печени. Определение уровня трансаминаз - активности аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (ACT) в сыворотке крови - проводилось по методу Райтмана-Френкеля, концентрации билирубина - по методу Ендрашика, холестерина по Ильку, β-липопротеидов по Бурштейну, мочевины - диацетилмонооксимным методом. Помимо того, по общепринятым методикам определяли уровни щелочной фосфатазы (ЩФ), общего белка, протромбинового индекса (ПТИ), фибриногена, ставили тимоловую пробу. Индикаторами синдрома цитолиза являлись активность АЛТ, ACT и ЛДГ. Показателями синдрома холестаза - активность щелочной фосфатазы, концентрация билирубина, холестерина и β-липопротеидов. Индикаторами гепатодепрессивного синдрома служили концентрация общего белка, содержание фибриногена и протромбиновый индекс; мезенхимально-воспалительного синдрома - тимоловая проба. Содержание продуктов ПОЛ - диеновых конъюгатов (ДК) и малонового диальдегида (МДА) - определяли по методу И.Д. Стальной с соавт. (1977). У всех животных перед началом экспериментов производили забор крови из вены бедра для биохимических исследований (контроль).
В первой группе экспериментальное исследование было выполнено на 18 собаках. Все оперативные вмешательства выполнялись из верхнесрединного лапаротомного доступа под внутривенным гексеналовым наркозом. Препарат вводился из расчета 30 мг/кг веса животного. Премедикация производилась атропином 0,1 мл 0,1% раствора и димедролом 0,2 мл 1% раствора, которые вводили внутримышечно за 30 минут до операции. Помимо того, у всех животных проводилась инфузионная терапия 5% раствором глюкозы и физиологическим раствором в объеме от 150 до 250 мл. Резекция левой наружной доли печени с наложением двойного спирального непрерывного гемостатического печеночного шва по предлагаемому нами способу осуществлялась следующим образом. После обработки операционного поля 1% раствором хлоргексидина биглюконата производили верхнесрединную лапаротомию. Производили перевязку элементов глиссоновой и кавальной систем левой наружной доли печени. После этого пересекалась левая треугольная связка с последующим отделением левой наружной доли печени тупым и острым путем по междолевой борозде и на культю оставшейся части печени накладывали эластический зажим. Полностью удаляли левую долю печени и производили дополнительный гемостаз на крупных сосудисто-желчных образованиях, хорошо видимых на раневой поверхности печени, которые нами прошивались и перевязывались лавсаном. Затем накладывали двойной спиральный непрерывный гемостатический шов со стороны раневой поверхности печени, производя вкол иглой в углу раны ближе к срединной продольной оси раны с выколом на диафрагмальной поверхности печени, отступя от края на 1 см, после чего производили вкол иглой с этой же нитью на срединной продольной оси раны и выкол на диафрагмальной поверхности печени. И так до противоположного угла раны, где через толщу паренхимы переходили на висцеральную поверхность печени, производя там выкол иглы. Отсюда переводили нить на диафрагмальную поверхность, где, отступя от края на 1 см, делали вкол иглой, проходя сквозь всю толщу паренхимы от диафрагмальной до висцеральной поверхности и продолжали наложение шва в такой же последовательности, теперь уже прошивая всю толщу паренхимы, продвигаясь к углу раны, с которого начиналось наложение шва. Для завершения наложения шва после выкола на висцеральной поверхности печени снова рядом делали вкол с выколом на раневой поверхности неподалеку от точки начала шва. После этого оба свободных конца нити связывали между собой со стороны раневой поверхности, тем самым также производя компрессию паренхимы. Каждый раз иглу вкалывали с таким расчетом, чтобы она вышла на поверхности печени, отступя от края раны на 1 см и постоянно смещаясь в сторону наложения шва. Для удобства в процессе наложения шва после выкола на любой из поверхностей на нить временно накладывали зажим для предупреждения ослабевания натяжения нити; по ходу наложения шва этот зажим перекладывали. После этого участком большого сальника на ножке окутывали раневую поверхность культи печени, при этом натягивая сальник по всей площади раневой поверхности печени до полного соприкосновения с ней с заходом на верхнюю и нижнюю поверхности печени. Сальник подшивали узловыми швами. Затем производили контроль гемостаза и послеоперационную рану брюшной полости послойно зашивали наглухо. Кровопотеря непосредственно во время резекции составляла не более 30±5 мл. Оперированные животные наблюдались в течение 30 суток. Послеоперационный период у всех животных протекал удовлетворительно. Все животные после операции выжили.
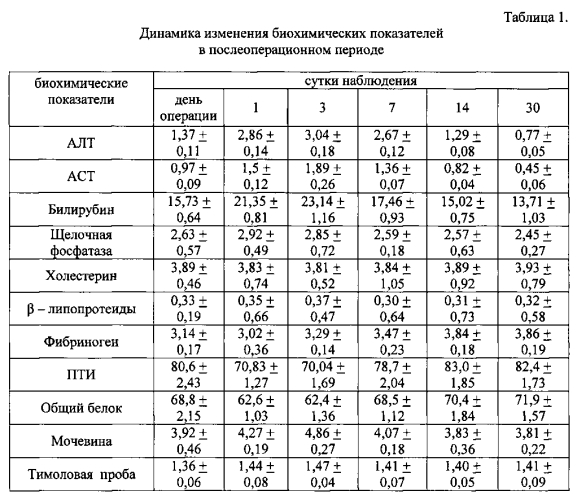
В день эксперимента мы брали биохимические анализы перед операцией (до премедикации) и через 30 минут после нее. Контрольные показатели (у неоперированных собак) были следующими: АЛТ - 0,76±0,05 ммоль/(ч·л); ACT - 0,48±0,09 ммоль/(ч·л); билирубин - 13,51±0,16 мкмоль/л; щелочная фосфатаза - 2,37±0,24 ммоль/(ч·л); холестерин - 3,89±0,35 ммоль/л; β-липопротеиды - 0,31±0,06 г/л; фибриноген - 3,91±0,12 мг/л; ПТИ - 82,3±1,94%; общий белок - 71,4±1,17 г/л; мочевина - 3,78±0,25 ммоль/л; тимоловая проба - 1,46±0,06 ед.
При оценке динамики изменения биохимических показателей в ходе эксперимента обращает на себя внимание, что наблюдалось не очень выраженное развитие цитолитического синдрома и в меньшей степени холестатического и гепатодепрессивного синдромов. Наши исследования показали, что у экспериментальных животных в день операции отмечалось повышение активности трансаминаз (АЛТ, ACT), билирубина (таблица 1; единицы измерения: АЛТ и ACT - ммоль/(ч·л), билирубин - мкмоль/л, щелочная фосфатаза - ммоль/(ч·л), холестерин - ммоль/л, β-липопротеиды - г/л, фибриноген - мг/л, ПТИ - %, общий белок - г/л, мочевина - ммоль/л; тимоловая проба - ед.; р<0,05; n=24), причем максимальные значения этих показателей наблюдались на третьи сутки: АЛТ и ACT повышались соответственно в 4,0 и 3,9 раза, билирубин - в 1,7 раза по сравнению с контрольными данными. Затем они постепенно снижались, и полностью эти параметры нормализовались к 30-м суткам после операции. Нами также отмечено небольшое снижение фибриногена, ПТИ, общего белка и повышение содержания мочевины в течение первых трех суток после операции с полным восстановлением к 14 суткам. Достоверных изменений концентраций холестерина, β-липопротеидов, щелочной фосфатазы, тимоловой пробы не отмечалось на всех сроках наблюдения.
Вторая группа животных (6 собак) была нами использована для изучения восстановительных процессов в зоне раневой поверхности после резекции левой наружной доли печени с наложением двойного спирального непрерывного гемостатического печеночного шва по нашему способу. В данной группе также определялись биохимические показатели сыворотки крови и регистрировались данные, позволяющие судить о состоянии гемодинамики. Они оказались идентичны результатам, полученным в первой группе. Животные выводились из опыта в день операции и на 1, 3, 7, 14 и 30 сутки. По вскрытии брюшной полости визуально оценивалось как ее состояние в целом, так и в зоне операции. Также забирались кусочки тканей для патоморфологических исследований.
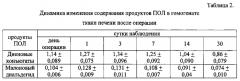
В этой группе экспериментов мы изучали процессы перекисного окисления липидов - индикатора степени выраженности поражения клеточных мембран гепатоцитов. Для этого нами определялось содержание первичных (диеновые конъюгаты) и вторичных (малоновый диальдегид) продуктов ПОЛ в гомогенате ткани печени после операции на тех же сроках, что и биохимические показатели сыворотки крови (таблица 2; единицы измерения: ДК и МДА - ммоль/г; р<0,05; n=24). Из таблицы видно, что максимальный подъем этих показателей наблюдался на третьи сутки после операции: ДК повышались в 1,5 раза, а МДА в 1,9 раза по сравнению с нормой. Через две недели отмечалось значительное снижение этих показателей с нормализацией к тридцатым суткам.
Макро- и микроскопические исследования выявили следующее.
Макроскопически: При патологоанатомическом вскрытии через одни сутки после операции патологического выпота в брюшной полости не определяется. Париетальная и висцеральная брюшина гладкая, блестящая. Лоскут большого сальника на ножке хорошо укрывает раневую поверхность печени, он рыхло спаян с ее культей, после отделения его тупым путем хорошо вырисовывается культя органа. Спаек в зоне культи печени не отмечается. На поперечном разрезе культи печени между лоскутом большого сальника и раневой поверхностью имеются небольшие сгустки крови, последние рыхло спаяны с раневой поверхностью печени. Спустя 3 суток после операции патологического выпота в брюшной полости также не было. Париетальная и висцеральная брюшина гладкая, блестящая. Лоскут большого сальника на ножке хорошо укрывает раневую поверхность печени, он рыхло спаян с культей печени. Дополнительных спаек между другими органами брюшной полости не отмечается. На поперечном разрезе культи печени видно, что лоскут большого сальника плотно прилежит к раневой поверхности органа. Небольшой участок печени (толщиной от 2 до 4 мм), прилежащий к лоскуту сальника, несколько темнее остальных участков печени. Через 7 суток после операции патологического выпота в брюшной полости не отмечается. Париетальная и висцеральная брюшина блестящая, гладкая. Лоскут большого сальника на ножке хорошо укрывает раневую поверхность печени. Спаечного процесса в зоне культи не имеется. На поперечном разрезе культи печени лоскут большого сальника плотно прилежит к раневой поверхности органа. Небольшой участок печени (толщиной 1-2 мм), прилежащий к лоскуту сальника, несколько темнее, чем остальные участки органа. Через 14 суток после операции патологического выпота в брюшной полости не отмечается. Париетальная и висцеральная брюшина блестящая, гладкая. Лоскут большого сальника хорошо укрывает раневую поверхность печени. На поперечном разрезе культи печени лоскут неизолированного большого сальника плотно прилежит к раневой поверхности органа. Спаечного процесса в зоне культи печени не имеется. В более поздние сроки (30 суток) брюшная полость без выпота, брюшина гладкая, блестящая. Культя печени хорошо укрыта лоскутом большого сальника. Спаек между органами брюшной полости не отмечается. На поперечном разрезе культи печени было установлено, что неизолированный сальник плотно спаян с поверхностью печени. В зоне резекции лоскут большого сальника несколько утолщен, плотно спаян по краям раневой поверхности печени с капсулой Глиссона.
Микроскопически: Гистологическое изучение препаратов печени показало, что через 1 сутки после операции в зоне повреждения выделяются нечетко отграниченные друг от друга области некроза (краевая зона) и некробиоза (промежуточная зона). К концу первых суток после операции лоскут большого сальника, умеренно отечный и полнокровный с явлениями незначительного воспаления, плотно прилежит к раневой поверхности. В краевой зоне печени происходит распад некротизированных участков органа и имеет место полнокровие внутридольковых и междольковых сосудов с очагами кровоизлияний. В промежуточной зоне нормальная дольчатая структура печени в результате расширения и полнокровия сосудов несколько нарушена, границы гепатоцитов не выражены, цитоплазма их диффузно окрашена, часть гепатоцитов в состоянии вакуолизации и пикноза. Спустя 3 суток в области резекции печени и в участке большого сальника, прилежащего к ней, наблюдаются участки кровоизлияний. Гемодинамические нарушения в печени по сравнению с первыми сутками несколько уменьшились. Однако внутридольковые капилляры остаются резко расширенными и переполненными форменными элементами крови. Воспалительная реакция в дольках печени незначительна и более выражена в междольковой соединительной ткани. Эпителий желчных протоков частично вакуолизирован. В промежуточной зоне печеночные клетки, эпителий желчных протоков и эндотелий капилляров изменены. Цитоплазма гепатоцитов интенсивно окрашена эозином, содержит мелкие вакуоли, ядра пикнотически изменены. В некоторых зонах некробиоза клетки теряют связь друг с другом и лежат разобщенно. В меньшей степени описанные изменения касаются клеток желчных протоков и капилляров. Вместе с тем, на третьи сутки после резекции органа, наряду с деструктивными процессами (некробиоз, некроз и др.) в зоне раневой поверхности печени происходит наиболее резкий подъем митотического деления гепатоцитов. Степень выраженности митотической активности клеток в зонах некроза и некробиоза была неодинаковой. В последней митотический индекс (МИ) был значительно выше и составил 7,24±1,16%. Через 7 суток в зоне сращения лоскута неизолированного сальника с раневой поверхностью печени определяется узкая полоска лейкоцитарного вала, в котором наряду с лейкоцитами определяются фибробластические элементы и пролиферирующий эпителий протоков с образованием трубочек, пикноморфные клетки и гепатоциты в стадии дифференцировки, то есть происходит распад и рассасывание некротизированных участков и образование молодой соединительной ткани и сосудов. В сосудах пограничной зоны явления стаза уменьшились. В прилежащем к раневой поверхности участке ткани печени клетки в состоянии вакуолизации и дистрофии. Пролиферативные процессы в области повреждения заметно снизились и МИ не превышал 1,07±0,05%. Наши наблюдения показали, что клетки, способные делиться, локализуются главным образом по периферии долек и в меньшей степени разбросаны диффузно. Крайне редко делящиеся клетки встречались в неповрежденных долях печени. Отмечается увеличение количества двуядерных клеток. На 14 сутки после операции имеется выраженная фрагментация и организация некротических участков в лоскуте большого сальника и в зоне раневой поверхности печени. Молодая соединительная ткань с большим количеством клеточных элементов и кровеносными сосудами местами клиновидно врастает в морфологически малоизмененную паренхиму печени, вызывая некоторое нарушение структуры долек в зоне культи органа. В формирующемся соединительнотканном рубце отмечается пролиферация эпителиальных трубочек от мелких до крупных, в большом количестве встречаются эпителиальные протоки (ложные желчные ходы) и островки, состоящие из гепатоцитов. Спустя 30 суток после резекции печени в зоне ее культи отмечается сформированный соединительнотканный рубец, состоящий преимущественно из коллагеновых волокон, жировой ткани, сосудов и фибробластов с единичными очажками грануляционной ткани. Между соединительнотканными прослойками видны новообразованные тяжи печеночной паренхимы, которые занимают значительные участки, включающие кровеносные сосуды и многочисленные эпителиальные трубочки. В отдаленных от раневой поверхности (до 1,0 см) участках печени местами встречаются небольшие лейкоцитарные инфильтраты.
Таким образом, при анализе макро- и микроскопических исследований можно отметить, что на всех сроках наблюдения патологического выпота в брюшной полости не было. Париетальная и висцеральная брюшина оставалась гладкой и блестящей, большой сальник хорошо укрывал культю печени. Если на ранних сроках наблюдения (до 7 суток) он еще рыхло спаян с поверхностью культи печени, то на более поздних сроках наблюдения как микроскопически, так и макроскопически отмечается постепенное образование хорошо выраженного соединительнотканного рубца, плотно укрывающего культю органа, а в большом сальнике, прилежащем к ней, наблюдаются крупные кровеносные сосуды. Значительных циркуляторных расстройств не наблюдается, регенерация оставшегося органа после операции на фоне отмеченных морфологических изменений протекает достаточно интенсивно в зоне повреждения путем митотического деления клеток. В значительно меньшей степени имеет место пролиферация соединительной ткани, что в конечном итоге не нарушает правильного строения новообразованных печеночных долек.
У всех животных данной серии в течение всего периода наблюдения в обеих группах постоянно велась регистрация данных, позволяющих судить о состоянии гемодинамики: фиксировали число сердечных сокращений, которое было равно 114±3,6 уд/мин; артериальное давление, которое было равно 96±4,5 мм рт.ст.; центральное венозное давление, которое было равно 76±6,0 см вод.ст.; осуществляли запись ЭКГ. Ритм ЭКГ был синусовым, правильным; зубцы и интервалы чередовались последовательно.
Причем непосредственно во время резекции печени АД снижалось до 67,4±0,7 мм рт.ст. (29,8%), ЦВД - до 43,6±0,5 см вод.ст. (42,6%); ЧСС, напротив, увеличивалось до 169,0±1,2 уд/мин (48,2%). По выходе из операции эти показатели быстро восстановили свои исходные значения. Во время оперативного вмешательства и после него существенных изменений ЭКГ не отмечалось.
Для проверки надежности гемостаза при наложении двойного спирального непрерывного гемостатического печеночного шва, а также приближения данной методики к клинической практике мы дополнительно использовали еще и органокомплексы (печень, диафрагма, желудок, двенадцатиперстная кишка, тонкий, толстый кишечник и большой сальник) трупов людей, смерть которых не была связана с заболеваниями органов брюшной полости. На 11 органокомплексах мы выполнили 11 левосторонних гемигепатэктомий (преимущественно резецировали II, III и IV сегменты) с учетом всех этапов этих операций. Перед операцией, выполняемой на органокомплексе, для проверки полноты гемостаза производили раздельное канюлирование билиарной и сосудистых систем печени (артериальной и венозной) по методике И.А. Буракова (1979 г.) (устройство, состоящее из аппарата Боброва и манометра). Через канюли нагнетались красители под давлениями, равными прижизненным давлениям в каждой из систем печени. По вышеописанной методике производили резекцию левой доли печени, окончательный гемостаз и пластику раневой поверхности печени с помощью участка большого сальника и двойного спирального непрерывного гемостатического печеночного шва. О степени гемостаза можно было судить по появлению капелек окрашенных жидкостей на раневой поверхности печени. После наложения швов появления красителей под большим сальником, находящимся на раневой поверхности культи, мы не отмечали. Кроме того, в ходе экспериментов мы выяснили, что шов оставался герметичным не только при нормальном давлении в системе воротной вены, но и при повышении его до 130-140 см вод.ст.
Пример конкретного применения
Больная Т., 46 лет, поступила в клинику хирургии Курского государственного медицинского университета 21 апреля 2014 года с жалобами на ноющие боли в правом подреберье, общую слабость. В результате обследования поставлен диагноз: эхинококковая киста левой доли печени. Больной произведена анатомическая резекция левой доли печени. С целью окончательного гемостаза наложен двойной спиральный непрерывный гемостатический печеночный шов с укрытием и фиксацией к раневой поверхности большого сальника на ножке. Гистологическое заключение: эхинококковая киста левой доли печени. Послеоперационный период протекал гладко, без осложнений. После проведенного лечения больная был выписан на 17 сутки после операции в удовлетворительном состоянии. Обследована через 1 год: жалоб нет, состояние удовлетворительное.
Полученные нами позитивные результаты исследований, благоприятное течение послеоперационного периода, умеренные изменения биохимических показателей - индикаторов синдромов поражения печени и их преходящий характер свидетельствуют о том, что оперативное вмешательство не только не приводило к необратимым последствиям, но и не оказывало значительного отрицательного воздействия на морфофункциональное состояние печени и организм в целом, что, в свою очередь, подтверждает эффективность использованного нами способа.
Таким образом, можно отметить, что разработанный нами способ наложения двойного спирального непрерывного гемостатического печеночного шва является эффективным, позволяет осуществить равномерную компрессию на сосудисто-желчные образования паренхимы печени в зоне манипуляций, значительно уменьшает ишемизированную зону культи печени, лежащую дистальнее швов (по сравнению с обычными швами, проходящими через всю паренхиму), минимизирует вероятность развития некроза этой зоны в послеоперационном периоде и значительно уменьшает количество возможных остаточных полостей между раневой поверхностью печени и сальником. В свою очередь, укрытие раневой поверхности печени участком большого сальника на ножке является хорошим, биологически адекватным, удобным способом перитонизации культи этого органа. Неизолированный сальник обладает благоприятными пластическими свойствами, не угнетает пролиферацию печеночной ткани, не поддерживает воспалительной реакции, не приводит к образованию капсулы и грубого соединительнотканного рубца в зоне повреждения органа. Одним из положительных моментов является также значительное увеличение скорости наложения шва по сравнению со многими печеночными швами, что в условиях ограниченного времени, учитывая простоту наложения шва и его хорошие характеристики, может иметь решающее значение. В результате применения двойного спирального непрерывного гемостатического печеночного шва обеспечивается надежный гемостаз по ходу шва с повышением качества его наложения, а также между элементами шва внутри толщи паренхимы, упрощение техники наложения шва с сокращением необходимого для этого времени, уменьшение возможных послеоперационных осложнений в зоне культи печени после ее резекции.
Способ наложения двойного спирального непрерывного гемостатического печеночного шва, включающий наложение шва и укрытие раневой поверхности культи печени участком большого сальника на сосудистой ножке, отличающийся тем, что в одном направлении со стороны раневой поверхности в области угла раны ближе к срединной продольной оси раны производят вкол иглой с выколом на диафрагмальной поверхности печени, затем производят вколы иглой с этой же нитью на срединной продольной оси раны и выколы на диафрагмальной поверхности печени с захватом ½ паренхимы до противоположного угла раны, после чего в обратном направлении через толщу паренхимы переходят на висцеральную поверхность печени, производя там выкол, отсюда переводят нить на диафрагмальную поверхность, где, отступя от края на 1 см, делают вкол иглой, проходят сквозь всю толщу паренхимы от диафрагмальной до висцеральной поверхности и продолжают шов в такой же последовательности, продвигаясь к начальной точке шва в углу раны, формируют узел свободными концами нити, сальник подшивают узловыми швами с заходом на верхнюю и нижнюю поверхности печени.