Способ реконструкции позвоночного канала при опухоли спинного мозга
Иллюстрации
Показать всеИзобретение относится к нейрохирургии и может быть применимо для реконструкции позвоночного канала при опухоли спинного мозга. Производят доступ к позвоночному каналу. Расслаивают верхушку остистого отростка, сохраняя большую ее часть, и осуществляют его послойное высверливание до основания. Разводят рассеченные части остистого отростка вместе с прикрепляющимися мышцами и связками. Резецируют дуги выше и ниже лежащих позвонков, сохраняя фасеточные суставы. Мобилизуют желтую связку от подлежащей кости. Производят реконструкцию позвоночного канала по ходу корешков спинного мозга на уровне расположения опухоли и ревизию дурального мешка. Вскрывают твердую мозговую оболочку по центру. После удаления опухоли спинного мозга и восстановления твердой мозговой оболочки верхушку остистого отростка сшивают. Способ позволяет уменьшить травматичность при возможности максимальной ревизии опухоли спинного мозга, уменьшить риск стенозирования позвоночного канала в послеоперационном периоде. 6 ил.
Реферат
Изобретение относится к области медицины, а именно к нейрохирургии, онкологии, и может быть использовано при дорсально расположенных экстрамедуллярных опухолях спинного мозга (относительно позвоночного канала).
Механическими причинами возникновения корешкового синдрома являются непосредственная компрессия нервных структур растущей опухолью, более выраженная на фоне дегенеративных заболеваний позвоночника - сужение позвоночного канала и межпозвонкового отверстия, обусловленные как статическим (грыжа диска, гипертрофия связок, узкий канал, остеофиты, утолщение капсул межпозвонковых суставов), так и динамическими стенозами (вследствие нестабильности) либо их сочетанием [1, 2].
В настоящее время известно большое количество способов реконструкции позвоночного канала. Но в современных источниках информация о лечении сочетанного неопластического и дегенеративного полисегментарного стенозирующего компрессионного поражения, требующего расширения позвоночного канала, отсутствует [3].
На сегодняшний день принципиальным для определения хирургической тактики являются признаки нестабильности позвоночно-двигательного сегмента (ПДС). При наличии последних ставится вопрос об установке ортопедического компонента, но при отсутствии нестабильности целесообразности в спондилодезе нет. Последнее обстоятельство особенно актуально при больших опухолях спинного мозга, когда многоуровневая (затрагивающая более 2 позвонков) резекция костных структур может привести к появлению признаков гипермобильности или нестабильности позвоночно-двигательного сегмента (ПДС) [4, 5].
Многие экспериментальные и аналитические исследования подтвердили дестабилизирующее влияние расширенных и/или многоуровневых ламинэктомий, а изучение показателей, подтверждающих повреждение паравертебральных мышц при продолжительном на них воздействии при тракции и связанные с этим боли в поясничной области после операции, стимулируют разработку менее травматичных доступов и методик для их осуществления при опухолях спинного мозга.
Известен способ хирургического лечения заболеваний позвоночника и спинного мозга [6], включающий разрез кожи по линии остистых отростков, дугообразное рассечение грудопоясничной фасции с обеих сторон от остистых отростков выпуклостью кнаружи, тупое отделение от остистых отростков и дужек позвонков паравертебральных мышц, последовательную билатеральную резекцию желтой связки с обнажением дурального мешка и корешков, резекцию дужек позвонка, при этом сохраняя остистый отросток, над- и межостистую связки, к которым, при последующем послойном ушивании раны, фиксируют паравертебральные мышцы.
Недостатками известного способа являются:
- небольшая область операционного поля и недостаточная визуализация;
- невозможность проведения многоуровневого оперативного вмешательства;
- ослабление опорных функций задних структур позвоночника, а также снижение его гибкости ввиду удаления желтой связки;
- риск диско-радикулярного конфликта при дезориентации суставных площадок.
Известен также способ остеопластической ламинотомии единым блоком [7], включающий продольный разрез по средней линии над остистыми отростками кожи грудопоясничной фасции, надостистой связки, последовательное послойное скелетирование остистых отростков и пластин дужек позвонков, формирование единого костно-связочного блока, для чего в области верхнего края наиболее краниальной и нижнего края каудальной дужек позвонков с обеих сторон производят рассечение желтой связки. Затем на всем протяжении разреза последовательно билатерально рассекают пластины дужек и, оттягивая за верхний остистый отросток ламинотомированный костно-связочный блок, удерживаемый надостистой, межостистой и желтой связками, пересекают на краниальной границе разреза вышеупомянутые связки. Затем билатерально последовательно вдоль разреза пересекают желтые связки. Полученный несвободный костно-связочный ламинотомированный единый блок, оставшийся зафиксированным в ране у своего каудального конца за счет надостистой и межостистой связок, отгибают книзу и в сторону, открывая операционное поле. Затем восстанавливают заднюю стенку позвоночного канала путем укладки ламинотомированного костно-связочного блока на место и фиксации, начиная с каудального конца раны, 8-образными швами шелковыми нитями последовательно с каждой стороны послойно зашивают рану.
Недостатками вышеуказанного способа являются:
- трудоемкость внутриканальных манипуляций при узком разрезе и длинном несвободном костно-связочном блоке;
- риск полного отрыва и потери трофики костно-связочного блока;
- деградация и/или оссификация желтой связки за счет нарушения трофики;
- возможность развития в отдаленном послеоперационном периоде нестабильности позвоночника при проведении ламинэктомий на поясничном отделе позвоночника;
- сохранение диск-радикулярного конфликта.
Наиболее близким к предлагаемому является способ подхода к спинному мозгу, представляющий костно-пластическую ламинэктомию едиными блоками [8], включающий рассечение задней стенки позвоночного канала продольными параллельными разрезами по линии суставных отростков с сохранением их целостности. При этом дужки рассекают в кософронтальной плоскости возле суставных отростков, рассекают заднюю стенку позвоночного канала снизу или сверху с образованием мобильных Π-, Н- или С-образных лоскутов на ножках, состоящих из дужек, остистых отростков и связок, с отведением их кверху, книзу или в сторону и укладыванием на свое место после выполнения внутриканальных манипуляций. Причем дужки фиксируют чрескостными швами или костными гвоздями, а связки - узловыми швами, с последующим ушиванием операционной раны без костно-пластической фиксации позвоночника.
Недостатками известного способа являются:
- деградация и/или оссификация желтой связки за счет нарушения трофики;
- риск снижения гибкости позвоночника из-за иссечения желтой связки при резекции дужек;
- риск диско-радикулярного конфликта при дезориентации суставных площадок, так как происходит сдавление корешков спинного мозга;
- сложности при проведении внутриканальных манипуляций по удалению опухоли спинного мозга, особенно при многоуровневом поражении, из-за недостаточного раскрытия зоны поражения.
Исходя из анализа известных источников информации, раскрывающих особенности оперативного заднего доступа на отделе позвоночника при лечении опухоли спинного мозга, а также устранения недостатков известных технологий, была поставлена задача: обеспечить менее травматичное расширение позвоночного канала для максимально возможной ревизии опухоли спинного мозга при многоуровневом поражении, а также сохранить естественную биомеханику позвоночника и предотвратить стенозирование позвоночного канала в послеоперационном периоде.
Поставленная задача решена следующим образом.
Реконструкция позвоночного канала при опухоли спинного мозга включает доступ к очагу поражения, обнажение задней стенки позвоночного канала, резекцию дужек позвонков, выполнение манипуляций на спинном мозге.
Новым в решении поставленной задачи является то, что при выполнении доступа к позвоночному каналу расслаивают верхушку остистого отростка, сохраняя большую ее часть и осуществляют его послойное высверливание до основания. Разводят рассеченные части остистого отростка вместе с прикрепляющимися мышцами и связками. Резецируют дуги выше и ниже лежащих позвонков, сохраняя фасеточные суставы. Затем мобилизуют желтую связку от подлежащей кости. Производят реконструкцию позвоночного канала по ходу корешков спинного мозга на уровне расположения опухоли и ревизию дурального мешка, вскрывают твердую мозговую оболочку по центру, удаляют опухоль спинного мозга. После удаления опухоли спинного мозга и восстановления твердой мозговой оболочки верхушку остистого отростка сшивают.
Поясняем существенные отличительные признаки предлагаемого «Способа реконструкции позвоночного канала при опухоли спинного мозга».
Выполнение доступа к позвоночному каналу путем расслаивания верхушки остистого отростка, сохраняя большую ее часть, и осуществление его послойного высверливания до основания и последующее разведение рассеченных частей остистого отростка вместе с прикрепляющимися мышцами и связками необходимо для минимально травматичного доступа к позвоночному каналу с сохранением опороспособности паравертебральной мускулатуры и уменьшения интраканальных послеоперационных рубцово-спаечных изменений после удаления опухоли спинного мозга.
Резекция дуги выше и ниже лежащих позвонков с сохранением фасеточных суставов обеспечивает достаточную визуализацию пораженного сегмента спинного мозга, сохраняя при этом стабильность оперированного отдела позвоночника.
Мобилизация желтой связки от подлежащей кости способствует снижению риска повреждения твердой мозговой оболочки при выполнении резекции дужек позвонков.
Реконструкция позвоночного канала по ходу корешков спинного мозга на уровне расположения опухоли и ревизия дурального мешка, вскрытие твердой мозговой оболочки по центру обеспечивают безопасную мобилизацию опухолевого образования (без риска повреждения спинномозговых корешков), а также возможность герметичного ушивания твердой мозговой оболочки для профилактики послеоперационной ликвореи.
После удаления опухоли спинного мозга восстанавливают твердую мозговую оболочку и сшивают верхушку остистого отростка вместе с прикрепляющимися к нему мышцами и связками, что позволяет восстановить стабильность заднего опорного комплекса позвоночника, осуществить возможность ранней активизации пациентов и исключить необходимость в установке стабилизирующих конструкций.
Выполнение реконструкции позвоночного канала и удаление опухоли предлагаемым способом позволяет визуализировать патологический очаг, источник его роста и кровоснабжения, а также контролировать во время оперативного лечения рядом расположенные невральные и сосудистые образования, сохранить естественную биомеханику оперированных позвоночно-двигательных сегментов за счет отсутствия повреждения основных мышечно-связочных задних опорных структур позвоночника. В отличие от стандартной ламинэктомии, направленной на расширение только позвоночного канала, данный доступ позволяет визуализировать не только дуральный мешок, но и корешки спинного мозга.
Техническим результатом предлагаемого способа реконструкции позвоночного канала при опухоли спинного мозга является снижение трофических расстройств связочного аппарата и мышечной ткани за счет отсутствия прямого их повреждения, уменьшение травматичности хирургического доступа с сохранением опорной функции задних структур позвоночника, обеспечение возможности ранней активизации пациентов, уменьшение послеоперационного болевого синдрома и улучшение качества жизни, максимальное восстановление работоспособности пациентов в кратчайшие сроки.
Сопоставительный анализ заявляемого способа и известных технологий показывает, что предлагаемый способ отличается вышеуказанными приемами. В связи с чем можно сделать вывод о соответствии заявляемого технического решения критерию изобретения «новизна».
Из проведенного анализа патентной и специальной литературы авторами установлено, что предлагаемое техническое решение имеет признаки, отличающие его не только от прототипа, но и от других известных технических решений в данной области медицины. Нами не найдено способа реконструкции позвоночного канала при удалении опухоли спинного мозга, содержащего отличительные приемы предлагаемого способа.
Кроме этого, на основании анализа клинического материала, авторами заявляемого способа выявлены следующие преимущества:
- уменьшение травматичности доступа за счет отсутствия грубого повреждения паравертебральных мышц и связок;
- возможность сохранить естественную биомеханику и предотвратить формирование нестабильности в оперированных ПДС за счет сохранения задних опорных структур (смежных надостистой и межостистой связок) и фасеточных суставов;
- предотвратить повторное стенозирование на данном уровне позвоночника за счет широкой реконструкции позвоночного канала;
- возможность максимальной ревизии позвоночного канала: дурального мешка и спинномозговых корешков, опухолевого образования.
Из вышеизложенного следует, что заявляемый способ соответствует критерию патентоспособности «изобретательский уровень».
Предлагаемый способ реконструкции позвоночного канала при опухоли спинного мозга предназначен для использования в здравоохранении и может быть применен в нейрохирурги и онкологии. Возможность его осуществления подтверждена описанными в заявке приемами и средствами, следовательно, предлагаемое решение соответствует критерию изобретения «промышленная применимость».
Сущность предлагаемого «Способа реконструкции позвоночного канала при опухоли спинного мозга» поясняется иллюстрациями, где представлены:
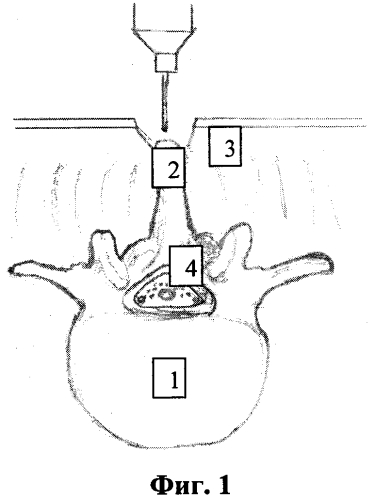
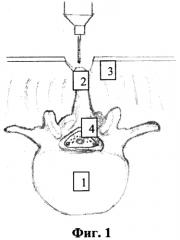
фиг. 1 - расслоение верхушки остистого отростка;
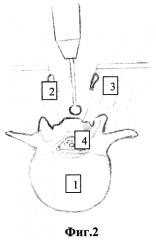
фиг. 2 - послойное высверливание остистого отростка с его разведением вместе с прикрепляющимися мышцами и связками;
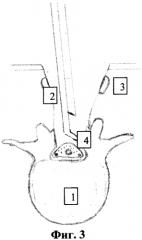
фиг. 3 - вид сформированного костного окна;
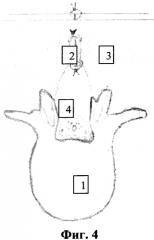
фиг. 4 - вид ушитой послеоперационной раны после ревизии опухоли спинного мозга;
фиг. 5 - МРТ поясничного отдела позвоночника пациента Б. до операции;
фиг. 6 - МРТ поясничного отдела позвоночника пациента Б. после операции.
Для пояснения вышеуказанных иллюстраций представляем расшифровку указанных позиций:
1 - межпозвонковый диск,
2 - остистый отросток,
3 - паравертебральные мышцы,
4 - дуральный мешок,
5 - опухоль спинного мозга пациента Б. до оперативного лечения.
Сущность предлагаемого «Способа реконструкции позвоночного канала при опухоли спинного мозга» заключается в следующем.
После обработки операционного поля раствором антисептика, под внутривенным наркозом с использованием ИВЛ, в положении больного «лежа на животе» с разгрузочными валиками под грудную клетку и таз. Производят продольный разрез кожи и подкожно-жировой клетчатки в проекции остистых отростков позвонков в области стенозирующего процесса (опухоль спинного мозга). Затем при помощи высокоскоростной дрели расслаивают верхушку остистого отростка, сохраняя большую ее часть (см. приложение к описанию заявки на изобретение, фиг. 1) и осуществляют дальнейшее послойное его высверливание до основания с разведением рассеченных частей остистого отростка вместе с прикрепляющимися мышцами и связками (см. приложение к описанию заявки на изобретение, фиг. 2). Осуществляют механическую микрохирургическую резекцию дуг выше и ниже лежащих позвонков с обязательным сохранением фасеточных суставов (см. приложение к описанию заявки на изобретение, фиг. 3). Выявленную желтую связку расслаивают и мобилизуют от подлежащей кости при помощи невротома, конхотома и/или пистолетных кусачек на участке расположения опухоли спинного мозга. Пистолетными кусачками производят фораминотомию по ходу «заинтересованных» корешков спинного мозга. Широкая реконструкция позвоночного канала позволяет произвести ревизию дурального мешка и спинномозговых корешков, а также произвести манипуляции с объемным образованием. В последующем верхушку остистого отростка сшивают при помощи 2-3 лигатур (см. приложение к описанию заявки на изобретение, фиг. 4). Рану промывают раствором антисептика, накладывают послойно швы на рану и асептическую повязку.
Сущность предлагаемого способа поясняется примером конкретного выполнения.
Пациент Б., 1958 г.р., госпитализирован в нейрохирургическое отделение НУЗ Дорожная Клиническая Больница на станции Иркутск-Пассажирский ОАО «РЖД» 03.04.2014 г. с жалобами на выраженные боли в поясничном отделе позвоночника с иррадиацией в обе голени, чувство онемения в зоне болевого синдрома периодического характера, стойкие к консервативному лечению.
Пациент имеет длительный анамнез заболевания, превышающий 30 лет, с ежегодными обострениями 3-4 раза. За 2 года до госпитализации состояние пациента ухудшилось, усилился болевой синдром. Согласно данным нейровизуализационных методов обследования выявлено опухолевидное образование.
При неврологическом обследовании черепно-мозговых нервов: верхние конечности интактны. Дефанс паравертебральных мышц II-III степени. Поясничный лордоз сглажен. Пальпация и перкуссия остистых отростков LIII, LIV, LV болезненна. Движения в пояснично-крестцовом отделе безболезненны, не ограничены. Симптом Лассега [9] отрицательный. Коленные рефлексы живые. Патологических рефлексов нет. Мышечный тонус в руках - нормальный; в ногах - нормальный. Парез разгибателя 1 пальца правой стопы. Тазовые нарушения отсутствуют. Менингеальных знаков нет. Координаторные пробы - верно. В позе Ромберга - устойчив.
При проведении маршевой пробы с нагрузкой (выполнение 10 приседаний) выявлено прогрессирование неврологического дефицита с расширением зоны гипестезии полирадикулярного характера, выпадение коленных рефлексов с двух сторон, появление симптомов натяжения - справа - с угла 65°, слева - с угла 80°.
Выполнено МРТ обследование поясничного отдела позвоночника: выявлено экстрамедуллярное образование на уровне LIV позвонка (больше данных за невриному корешка). MP-признаки спондилопатии. Протрузии межпозвонковых дисков LIII-LIV, LIV-LV, LV-SI (см. приложение к описанию заявки на изобретение, фиг. 5).
Электронейромиография нижних конечностей: снижение амплитуды максимального М-ответа при стимуляции большеберцовых и малоберцовых нервов с двух сторон, больше справа.
Поясничная спондилография с функциональными пробами: остеохондроз пояснично-крестцового отдела позвоночника, признаков нестабильности не выявлено.
Выставлен диагноз: Объемное экстрамедуллярное, интрадуральное образование на уровне LIV позвонка. Синдром радикулопатии L5 позвонка справа (парез легкой степени). Синдром люмбоишиалгии с обеих сторон. Болевой и мышечно-тонический синдромы.
Учитывая данные клинико-неврологического и других методов обследования, наличие выраженного болевого синдрома, устойчивого к консервативной терапии, пациенту показано оперативное лечение - удаление объемного образования на уровне LIV позвонка. Так как отсутствуют признаки нестабильности и нет необходимости в стабилизации ПДС, решено выполнить минимально-инвазивную реконструкцию позвоночного канала трансспинозно.
04.04.14. Выполнена операция - тотальное микрохирургическое удаление экстрамедуллярного объемного образования L4 корешка (невринома) из трансспинозного доступа по предлагаемому способу реконструкции позвоночного канала.
Под внутривенным наркозом с использованием искусственной вентиляции легких, в положении больного «лежа на животе» с разгрузочными валиками, после обработки операционного поля раствором антисептика произведен продольный разрез кожи и подкожно-жировой клетчатки в проекции остистых отростков LIII, LIV, LV позвонков. Под интраоперационным контролем ЭОП определено положение и направление вышеописанных костных структур. При помощи высокоскоростной дрели произведено расслоение остистого отростка LIV позвонка у его верхушки и осуществлено его послойное высверливание до основания, рассеченные части остистого отростка LIV позвонка разведены вместе с прикрепляющимися мышцами и связками. Выполнена реконструкция позвоночного канала в виде резекции дуг выше и ниже лежащих позвонков LIII, LV с сохранением фасеточных суставов. Желтая связка, лежащая над дуральным мешком, расслоена и мобилизована от подлежащей кости. Используя микрохирургическую технику, выполнено линейное вскрытие твердой мозговой оболочки (ТМО) по центру. Листки ТМО вместе с арахноидальной оболочной взяты на 8 держалок (пролен 6-0). После разведения корешков вентрально с дислокацией вправо на уровне середины тела LIV позвонка выявлено объемное образование серо-желтого цвета, округлой формы, плотноэластической консистенции. Объемное образование до 1,0 см в диаметре занимает срединное положение и вызывает значительную компрессию корешков конского хвоста. При помощи микрохирургической диссекции острым путем (микроножницы) удалось выделить опухоль полностью, отделить ее от спаянных и прилежащих корешков. Визуализирована типичная невринома, которая растет из оболочек L4 корешка. Выполнено выделение верхнего и нижнего полюсов объемного образования. Под 14-16-кратным увеличением, после предварительной коагуляции сосудов опухоль отделена от нормальных оболочек L4 корешка. Микрохирургический гемостаз на цифрах 120/80 мм рт.ст. Поступает прозрачный ликвор. При ревизии компрессии корешков в позвоночном канале на указанном уровне не выявлено. Твердые мозговые оболочки (ТМО) зашиты наглухо непрерывными швами (пролен 6-0). При выполнении проб видимой ликвореи нет. Умеренное эпидуральное кровотечение, которое остановлено использованием Sugicel и микрокоагуляции. Для уменьшения выраженности рубцово-спаечного эпидурита на ТМО апплицирован Тахокомб. Признаков продолжающейся компрессии не выявлено, в связи с чем вышеописанное ремоделирование спинномозгового канала привело к отсутствию в необходимости манипуляций на межпозвонковых дисках. Микрохирургический гемостаз эпидуральных вен. Наложение 2 лигатур на верхушку остистого отростка. Послойное ушивание раны, асептическая повязка.
В послеоперационном периоде проведена: антибактериальная, симптоматическая, вазоактивная и витаминотерапия, ЛФК, массаж, перевязки, курс гипербарической оксигенации.
При выписке состояние пациента - удовлетворительное. В неврологическом статусе сохранился незначительный мышечно-тонический синдром, физиологические парциальные тазовые расстройства по типу задержки мочеиспускания. При оценке по визуально-аналоговой шкале боли (ВАШ) уровень болевого синдрома составил 4 мм, что соответствует минимальному значению.
Через 3 месяца после операции при контрольном объективном и клиническом обследованиях неврологического дефицита не выявлено, болевой синдром отсутствует, восстановлена работоспособность и качество жизни. Пациент приступил к прежней трудовой деятельности.
По данным МРТ пояснично-крестцового отдела позвоночника через 6 месяцев после операции (см. приложение к описанию заявки на изобретение, Фиг. 6) данных за рост опухоли не получено, признаки вторичного стенозирования и нестабильности оперированных позвоночно-двигательных сегментов отсутствуют.
Предлагаемый способ реконструкции позвоночного канала при опухоли спинного мозга применен у 10 пациентов с расположением патологического очага на грудном и пояснично-крестцовом отделах позвоночника. Болевой синдром, оцененный по визуально-аналоговой шкале боли (ВАШ) [10], значительно снизился у всех пациентов после операции. При контрольном обследовании через 3 и 6 месяцев после оперативного вмешательства не выявлено случаев рецидивирования опухолевого роста, появления сегментарной нестабильности позвоночника и ухудшения неврологической симптоматики. Для исследования объема движений в оперированном отделе позвоночника использован метод функциональной спондилографии, было установлено - признаки нестабильности отсутствуют. При анализе рентгенологических данных в отмеченные протоколом временные точки признаков гипермобильности или нестабильности в оперированных и смежных с операцией ПДС не выявлено.
Качество жизни, оцененное по шкале Освестри [10] достоверно улучшилось после операции: с дооперационного уровня - 58 (30; 72) баллов, и к 6 месяцам наблюдения составляло 10 (8; 12) баллов (PW<0,001). Время операции при выполнении предлагаемого способа составило 2,8 (1,7; 3,8) часов. Кровопотеря составила 130 (85; 175) мл, что значительно меньше по сравнению с выполнением таких операций известными способами. После выполнения операции заявляемым способом пациенты активизируются на второй день после операции и могут быть отпущены домой на 8-9 сутки, что значительно меньше, чем при известных методиках. Медиана срока госпитализации пациентов, оперированных по заявляемой методике, составила 8 суток (8; 9), что статистически значимо меньше, чем при использовании способов декомпрессивной ламинэктомии 12 суток (11; 14), и декомпрессивно-стабилизирующей методике, 11 суток (10; 13), выполняемых той же бригадой (р=0,01). Оперированные по предложенной методике пациенты вернулись к прежней трудовой деятельности в среднем в течение 65 (60; 75) суток после операции. В то время как после декомпрессивной ламинэктомии и декомпрессивно-стабилизирующей методики оперативного лечения трудовая реабилитация выглядела следующим образом: 45% вернулись к своей работе через 90 дней, 20% - через 180 дней, 35% - через 240 дней после операции.
Предлагаемый «Способ реконструкции позвоночного канала при опухоли спинного мозга» позволил при минимальной операционной травме создать максимальные условия для восстановления качества жизни, трудовой и социальной реабилитации. Ни у одного пациента в отдаленном периоде не возникло необходимости в проведении дополнительных декомпрессивных или декомпрессивно-стабилизирующих вмешательств на оперированном позвоночно-двигательном сегменте. Хирургические возможности этого способа высоки, он рассчитан на совместную работу хирурга и опытного ассистента.
Источники информации
1) Etebar S., Cahill D.W. Risk factors for adjacent-segment failure following fixation with rigid instrumentation for degenerative instability. // J Neurosurg. - 1999 Apr. - Vol. 90. Suppl. 2. - P. 163-169.
2) Hansraj K.K., O′Learly P.F., Camissa F.P. Jr., et al. Decompression, fusion, and instrumentation surgery for complex lumbar spinal stenosis // Clin. Orthop. Relat. Res. - 2001. - Vol. 384. - P. 18-25.
3) Рамешвили Т.Е. Дегенеративно-дистрофические поражения позвоночника. Руководство для врачей / Т.Е. Рамешвили, Г.Е. Труфанов, Б.В. Гайдар, В.Е. Парфенов. - СПб.: ЭЛСБИ-СПб, 2011. - 218 с.
4) Gunzburg R., Szpalski Μ. (Eds). Lumbar Spinal Stenosis. // Lippincott Williams and Wilkins, Philadephia. - 2000. - 414 pp.
5) Gunzburg R., Szpalski M. (Eds). Lumbar Disc Herniation in the third millennium. // Lippincott Williams and Wilkins, Philadephia. - 2002. - 300 pp.
6) Патент RU №2154430, A61B 17/56, от 13.08.97, опубл. 20.08.2000.
7) Raimondi A.J., Gutierrez E.A., Di Rocco C. // J. Neurosurg (P. 555-560). - 1976. - Vol. 45.
8) Патент RU №2142748, A61B 17/56, от 30.01.96, опубл. 20.12.1999.
9) Гайдар, Б.В. Практическая нейрохирургия: руководство для врачей / Б.В. Гайдар. - СПб., 2002. - С. 533-539.
10) Бывальцев В.А., Белых Е.Г., Алексеева Н.В., Сороковиков В.А. Применение шкал и анкет в обследовании пациентов с дегенеративным поражением поясничного отдела позвоночника // Учебное пособие: ФГБУ «НЦ РВХ» СО РАМН, Иркутск, 2013. 32 с.
Способ реконструкции позвоночного канала при опухоли спинного мозга, включающий доступ к очагу поражения, обнажение задней стенки позвоночного канала, резекцию дужек позвонков, выполнение манипуляций на спинном мозге, отличающийся тем, что при выполнении доступа к позвоночному каналу расслаивают верхушку остистого отростка, сохраняя большую ее часть, и осуществляют его послойное высверливание до основания, разводят рассеченные части остистого отростка вместе с прикрепляющимися мышцами и связками, резецируют дуги выше и ниже лежащих позвонков, сохраняя фасеточные суставы, затем мобилизуют желтую связку от подлежащей кости, производят реконструкцию позвоночного канала по ходу корешков спинного мозга на уровне расположения опухоли и ревизию дурального мешка, вскрывают твердую мозговую оболочку по центру, после удаления опухоли спинного мозга и восстановления твердой мозговой оболочки верхушку остистого отростка сшивают.