Способ исследования опухоли поджелудочной железы, способ исследования резецированного органокомплекса и его применение
Иллюстрации
Показать всеГруппа изобретений относится к медицине, а именно к исследованию органокомплекса после проведения гастро-/панкретодуоденальной или дистальной резекции по поводу протоковой аденокарциномы поджелудочной железы. Для этого предложен способ микроскопического исследования опухоли, предусматривающий исследование не менее 95% опухолевой массы. При этом выявляют саркомоподобный анапластический компонент, клетки которого экспрессируют витемин. По наличию или отсутствию этого компонента судят о продолжительности жизни больного. Предложен также комплексный способ морфологического исследования органокомплекса, который предусматривает такие последовательные этапы: а) расположение органокомплекса согласно анатомическому строению с маркировкой всех поверхностей поджелудочной железы; б) определение проходимости протоков; в) срез краев хирургической резекции; г) макроскопическое исследование органокомплекса и забор опухоли; д) указанное выше микроскопическое исследование опухоли и е) иммуногистохимическое исследование для фенотипирования опухоли с помощью проведения реакции с антителами к муцинам 1, 2, 5АС типов. Для прогнозирования продолжительности жизни больного сопоставляют результаты макро-, микроскопического и иммуногистохимического исследования. Изобретения позволяют детализировать, систематизировать, стандартизировать методику проведения исследования операционного материала, а также повысить информативность полученных результатов, в т.ч. для прогнозирования продолжительности жизни больного. 3 н. и 4 з.п. ф-лы, 1 табл., 10 ил.
Реферат
Изобретение относится к медицине, а именно к современному способу исследования удаленного органокомплекса при раке поджелудочной железы (ПЖ).
Рак поджелудочной железы занимает 13-е место по частоте встречаемости среди злокачественных опухолей и 6-е место по онкологической смертности.
Несмотря на существенный прогресс, достигнутый в изучении протокового рака поджелудочной железы и развитии подходов к его хирургическому лечению, выживаемость больных остается на низком уровне. Местное распространение опухоли (периневральная инвазия и поражение регионарных лимфатических узлов) и отдаленные метастазы при протоковой аденокарциноме (ПАК) ПЖ обусловлены распространенным характером заболевания в момент его диагностики у абсолютного большинства больных. При этом пятилетняя выживаемость пациентов, которым удается выполнить радикальное хирургическое вмешательство, не превышает даже 5%.
Непременным залогом успешной диагностики и лечения онкологических заболеваний, в том числе рака ПЖ, является правильно вырезанный операционный материал для дальнейшего гистологического исследования.
Уровень техники
В последние годы отмечается увеличение числа работ, посвященных исследованию краев хирургической резекции при ПАК ПЖ, и оценка их влияния как на безрецидивную, так и общую выживаемость больных. Очевидно, что радикальный характер проведенной операции, по данным гистологического исследования при ПАК ПЖ, как правило, не исключает прогрессирования заболевания в ближайшее время. Классификация степени радикальности операции (показатель R) включает в себя следующие параметры: R0 - отсутствие остаточных опухолевых очагов после лечения; R1 - гистологически позитивный край резекции; R2 - макроскопически позитивный край резекции. Ключевое значение этого параметра для прогноза заболевания стало общепризнанным еще в начале 1990 г [1].
По данным зарубежной литературы, большинство случаев рака поджелудочной железы после хирургического лечения микроскопически трактуются как R0, заведомо уменьшая процент случаев со статусом R1 [2, 3, 4]. В отечественной литературе не найдено работ с четкими критериями степени радикальности выполненных операций.
По данным литературы, процент случаев статуса R1 варьирует от 25 до 70% вследствие различий количества морфологически исследованных поверхностей удаленной части железы, несмотря на схожие данные по гистологическому типу опухолей. Именно поэтому внедрение стандартизованного морфологического исследования резецированного комплекса при ПАК ПЖ, позволяющего правильно оценить результаты хирургического лечения, не менее важно, чем достижение R0-статуса.
Наиболее близким аналогом способа морфологического исследования резецированного органокомплекса при раке ПЖ является способ исследования при раке головки поджелудочной железы после проведенной проксимальной резекции, предусматривающий расположение органокомплекса согласно анатомическому строению с маркировкой поверхностей ПЖ, макроскопическое исследование органокомплекса, при этом производят параллельные срезы в аксиальной плоскости поджелудочной железы перпендикулярно к стенке двенадцатиперстной кишки через ампулу фатерова соска с захватом части стенки общего желчного протока, стенки двенадцатиперстной кишки и маркированных поверхностей ПЖ, микроскопическое исследование опухоли, определение распространения опухоли на края хирургической резекции, поверхности поджелудочной железы, определение инвазии лимфоузлов, нервов и сосудов [5]. Известный способ ограничен применением только при проксимальных видах резекции. В описанном способе отсутствует единый подход к определению степени радикальности резекции. Низкая достоверность и информативность исследования обусловлена отсутствием установления четкого алгоритма последовательности этапов и иммуногистохимического исследования опухоли, а также комплексного подхода в оценке полученных результатов.
Прогностическую значимость имеют морфологические критерии опухоли, выявляемые при гистологическом исследовании.
В современное определение степени гистологической злокачественности (ГЗ) инвазивных протоковых карцином различных локализаций включают: способность опухоли формировать железистые структуры (дифференцировка опухоли), количество фигур митоза, наличие полей некроза, выраженность ядерного полиморфизма, выраженность стромы в опухоли. Разработка гистологических критериев злокачественности имеет значение только в случаях их прогностической значимости. В мировой литературе имеются сообщения о влиянии степени дифференцировки опухолевых клеток на отдаленную выживаемость больных с резектабельными формами ПАК ПЖ [6].
Впервые статистически значимая зависимость общей выживаемости больных от степени дифференцировки опухолевых клеток при ПАК поджелудочной железы была описана Brower ST. с соавт. в 1993 году. Согласно его данным, общая выживаемость при хорошо дифференцированных формах составила 21 месяц, а при плохо дифференцированных - 10 месяцев [7]. В 1996 г. эксперты ВОЗ опубликовали критерии для определения степени гистологической злокачественности ПАК поджелудочной железы, основанных на рекомендациях известного немецкого патолога Гюнтера Клеппеля. Учитывалось способность опухоли формировать железистые структуры, выраженность ядерного полиморфизма, митотическая активность и способность опухолевых клеток к продукции и накоплению внутриклеточного муцина [8]. Применив данные критерии, Lundin и Sperty выявили, что степень гистологической злокачественности может служить независимым прогностическим фактором общей выживаемости при протоковом раке ПЖ [9]. Однако в 2005 году Adsay N.V. предложил оценить дифференцировку ПАК ПЖ по гистологическим критериям, в основе которых лежала система бальной оценки Глисона, используемая при раке предстательной железы [10]. В данном исследовании, степень ГЗ определяли, суммируя баллы, соответствующие полям преобладающего и второстепенного типа строения опухоли. При сумме баллов ≤3 - хорошо дифференцированные формы (grade 1); при 4 баллах - умеренно- (grade 2); ≥5 - плохо- (grade 3). Применив систему Глисона для ПАК ПЖ, Adsay выявил, что данная оценка злокачественности коррелирует с общей выживаемостью больных и прогностически значима. Напротив, Mitsunaga S. при анализе ПАК от 101 пациента по системе, предложенной Adsay N.V., не выявил какой либо корреляционной связи между дифференцировкой опухоли и общей выживаемостью больных [11].
Все вышеописанные критерии оценки степени ГЗ ПАК ПЖ применялись только для классического протокового рака, исключая его варианты (аденосквамозная карцинома, коллоидная карцинома, гепатоидная карцинома, медуллярная карцинома, перстневидно-клеточная карцинома, недифференцированная карцинома, недифференцированная с остеокластно-подобными клетками). Кроме того, прогностическая значимость исследуемых критериев сомнительна.
Описание изобретения
Задачей данного изобретения является разработка детального последовательного исследования удаленного органокомплекса, включающего макро- и микроскопическое исследование, а также иммуногистохимический анализ.
Учитывая неоднозначные литературные данные, еще одной задачей изобретения является определить прогностически значимые морфологические критерии и стандартизировать проводимые исследования.
Разработанный способ исследования позволяет получить максимально объективные данные по R-статусу при различных видах резекций поджелудочной железы по поводу рака ПЖ, правильно оценить результаты хирургического лечения, определить тип распространения опухоли: прямой, локорегионарный и смешанный, более точную степень дифференцировки опухоли, ее иммунопрофиль.
Поскольку опухоль достаточно неоднородна, чтобы более достоверно прогнозировать продолжительность жизни больных и оценивать потенциал опухоли, необходимо комплексное исследование.
Опухоль может быть небольшого размера, резектабельна, статус R0 - это говорит о неплохом прогнозе, но иметь анапластический компонент или истинный панкреатобиллиарный тип (экспрессия только муцина 1 типа) - это заметно ухудшает прогноз.
Для решения этих задач была проведена работа по отбору и установлению характеристик и свойств (критериев) опухоли, необходимых для определения потенциала опухоли и стандартизирована методика исследования органакомплекса с возможностью получения прогностически значимых данных.
Данное исследование имеет не только прогностическую ценность для определения продолжительности жизни больного, а также является важным для составления дальнейшей схемы его лечения.
Краткое описание рисунков
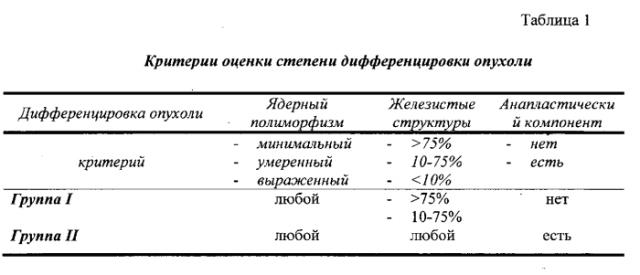
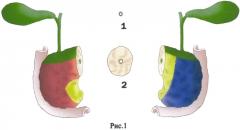
Рис.1 Маркировка поверхностей ПЖ и края резекции. Красная - передняя поверхность; зеленая - верхняя поверхность; желтая - медиальная поверхность; синяя - задняя поверхность. 1 - срез общего желчного протока (ОЖП), 2 - срез железы и главного панкреатического протока (ГПП).
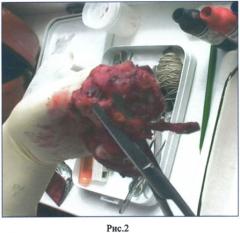
Рис.2 Срез ОЖП, как правило, зеленого цвета, тубулярной формы, диаметром около 1 см.
Рис.3 Срез железы и ГПП, как правило, имеет овальную форму, с хорошо просматривающейся тканью паренхимы железы и центрально расположенным ГПП.
Рис.4 Параллельные срезы, проводимые в аксиальной плоскости железы, что дает хорошее представление о расположении опухоли к поверхностям железы, к ОЖП и ГПП и стенке двенадцатиперстной кишки (ДПК).
Рис.5 Схематические срезы, проходящие через ампулу фатерова соска с захватом части стенки ОЖП, стенки ДПК и всех маркированных поверхностей железы. 1 - опухоль, 2 - ПЖ, 3 - стенки ДПК, 4 - ампула большого дуоденального сосочка 5 - ОЖП, 6 - поверхность ПЖ, промаркированная чернилами.
Рис.6 Техника диссекции железы при дистальных резекциях.
Рис.7 Сагиттальный срез. Резецированный макропрепарат, представленный телом и хвостом ПЖ и селезенкой. Опухоль локализуется в хвосте с распространением в ткань селезенки.
Рис.8 Общие анатомические группы лимфатических узлов (ЛУ) ПЖ. 1 - ЛУ общей печеночной артерии, 2 - ЛУ чревного ствола, 3 - ЛУ селезеночной артерии, 4 - селезеночные ЛУ, 5 - ЛУ нижнего края ПЖ, 6 - ЛУ нижней головки ПЖ, 7 - передние и задние ЛУ головки ПЖ.
Рис.9 Процентное соотношение позитивного края(ев) при ПАК ПЖ.
Описание сущности изобретения
В одном аспекте изобретение относится к уникальному способу микроскопического исследования опухоли поджелудочной железы, предусматривающий исследование не менее 95% опухолевой массы для выявления анапластического компонента, по наличию или отсутствию которого судят о продолжительности жизни больного. Неожиданно установлено, что прогностическую значимость имеет установление факта наличия или отсутствия анапластического компонента. При этом необходим максимальный охват исследуемого материала, чтобы получить достоверный результат. Данный способ микроскопического исследования целесообразно включать в комплекс исследований резецированного материала.
В другом аспекте изобретение относится к комплексному способу морфологического исследования органокомплекса, полученного при различных видах резекций поджелудочной железы (гастро-панкреатодуоденальной резекции (ГПДР) или панкреатодуоденальной резекции (ПДР) и дистальной резекции) по поводу рака ПЖ, который выглядит следующим образом:
а) расположение органокомплекса согласно анатомическому строению с маркировкой всех поверхностей подежлудочной железы;
б) определение проходимости протоков;
в) срез краев хирургической резекции;
г) макроскопическое исследование органокомплекса и забор опухоли;
д) микроскопическое исследование опухоли;
е) определение распространение опухоли;
ж) иммуногистохимическое исследование опухоли.
При проксимальных видах резекции определяют проходимость ОЖП и ГПП, при дистальных - ГПП.
При проксимальных видах резекции край хирургической резекции - срез ПЖ с ГПП и срез ОЖП, при дистальных - срез ПЖ с ГПП.
Макроскопическое исследование органокомплекса и забор опухоли (исследуется полностью не менее 95% опухолевой массы), при этом производят параллельные срезы с захватом всех маркированных поверхностей:
1.1. при ПДР или ГПДР - параллельные срезы (толщиной примерно 0,5 см) в аксиальной плоскости железы перпендикулярно к стенке двенадцатиперстной кишки; при этом срезы обязательно должны походить через ампулу фатерова соска с захватом части стенки ОЖП, стенки ДПК (для определения стадии рТ) и всех маркированных поверхностей железы (для определения статуса R);
1.2. при дистальной резекции - по зонду, вставленному в ГПП, вдоль раскрывают железу и селезенку, а затем производят перпендикулярные срезы к ГПП с захватом маркированных поверхностей железы.
Микроскопическое исследование предполагает определение распространение опухоли на края резекции, поверхности ПЖ, соседние органы, наличие инвазии опухоли в регионарные лимфатические узлы и/или нервы и/или сосуды, гистологический анализ с определением степени дифференцировки опухолевых клеток.
При распространении опухоли только на поверхности поджелудочной железы диагностируют прямой тип распространения опухоли, при наличии метастазов в регионарных лимфатических узлах и и/или инвазии в нервах и/или сосудах и отсутствие распространения на поверхности поджелудочной железы и края хирургической резекции диагностируют локорегионарный тип распространения опухоли, а при сочетании прямого и локорегионарного типа - смешанный тип распространения опухоли.
Иммуногистохимическое исследование включает реакции с антителами к муцинам 1, 2, 5АС типов для фенотипирования опухоли.
Полученные результаты исследований позволяют определить степень радикальности резекции (R), размер опухоли, распространенность первичной опухоли (категорию рТ), фенотип опухоли, тип распространения опухоли.
Результаты заносят в протокол гистологического заключения операционного материала при протоковом раке поджелудочной железы.
Для прогнозирования продолжительности жизни больного сопоставляют результы макро-, микроскопического и иммуногистохимического исследования между собой.
Осуществление изобретения
Исследован операционный материал, полученный от 118 пациентов, находившихся на лечении в учреждениях г. Москвы в 2005-2013 гг. с диагнозом протоковая аденокарцинома ПЖ. Возраст больных колебался от 35 до 65 лет, средний. возраст составил 54 года, преобладания по полу не выявлено (М:Ж=1:1).
Исследования операционного материала при проксимальных вариантах резекций
Этап 1. Расположение (ориентация) резецированного комплекса с определением поверхностей железы
Начальным этапом макроскопического исследования является ориентация резецированного комплекса с определением поверхностей железы. В зависимости от объема оперативного вмешательства (ГПДР или ПДР), в первую очередь, определяют проксимальный и дистальный концы резецированной кишечной трубки, которая, подковообразно охватывая головку ПЖ, располагается слева. При ГПДР дистальная часть желудка (пилорус) лежит сверху головки ПЖ, а свободный отрезок двенадцатиперстной или тощей кишки - снизу. При ПДР в отрезке ДПК проксимальный конец всегда короче и располагается сверху, а более длинный отрезок ДПК или начальный отдел тощей кишки, то есть дистальный конец, находится снизу. Согласно такой ориентации органокомплекса, передняя поверхность ПЖ - более выпуклая, неровная с прилежащей жировой клетчаткой, сверху железы располагается передняя поверхность, с противоположной стороны от передней поверхности локализуется сглаженная задняя поверхность. Медиальная поверхность - это область от крючковидного отростка железы с участком, где проходят верхняя мезентериальная артерия и вена, с частичным переходом на заднюю поверхность ПЖ (рис.1).
Этап 2. Определение проходимости главного панкреатического и общего желчного протоков
После ориентации органокомплекса раскрывают ДПК вдоль, оппозиционно ПЖ, по свободному краю, для ревизии ампулярной области. При наличии макроскопических изменений в области ампулы, их отмечают.
Исследуют край резекции ОЖП (радиальный перидукталъный край). Для этого выделяют ОЖП по верхней поверхности железы, который часто прошит или клипирован. При снятии шовного материала или скоб видимый просвет ОЖП округлой или овальной формы диаметром около 1 см, слизистая зеленоватая, прокрашена желчью. В связи с развитием в предоперационном периоде у больных раком ПЖ обтурационной желтухи, в просвете ОЖП может быть вставлен стент или дренаж. При наличии удаленного желчного пузыря в органокомплексе выделение ОЖП не вызывает трудностей, так как пузырный проток впадает в ОЖП. При макроскопическом описании ОЖП отмечают его диаметр, затем при помощи пуговчатого зонда определяют проходимость и место впадения в ДПК (рис.2). Далее находят дистальный срез железы - хирургический край резекции, как правило, овальной формы, с хорошо просматривающейся тканью паренхимы железы и центрально расположенным ГПП. Также пуговчатым зондом определяют проходимость ГПП, его диаметр, место впадения в ДПК (рис.3).
Этап 3. Срез краев хирургической резекции
Два края резекции срезают вдоль линии хирургической резекции до диссекции всего органокомплекса и маркируют в отдельных гистологических кассетах.
Этап 4. Маркировка поверхностей железы
На этом этапе выполняют маркировку поверхностей железы специальными чернилами, что помогает оценить R-статус при микроскопическом исследовании. В данном случае могут быть использованы чернила фирмы MARK-IT tissue marking dye согласно рекомендациям I. Esposito с коллегами [12].
Этап 5. Макроскопическое исследование органокомплекса и забор опухоли
После маркировки выполняют параллельные срезы толщиной 0,5 см в аксиальной плоскости железы перпендикулярно к ДПК, что обеспечивает хорошее представление о расположении опухоли по отношению к поверхностям железы, ОЖП и ГПП(рис.4). При этом срезы должны проходить через ампулу фатерова соска с захватом части стенки ОЖП, стенки ДПК (для определения стадии рТ) и всех маркированных поверхностей железы (для определения статуса R) (рис.5). Кроме того, разрезы поджелудочной железы в такой плоскости идентичны срезам, производимым при компьютерной томографии, что позволяет проводить клинико-макроскопические (морфологические) корреляци.
Затем описывают макроскопические параметры опухоли: размер, цвет, плотность, распространенность на смежные органы, наличие дегенеративных изменений (некроз, слизь). Отмечают цвет и сохранность архитектоники паренхимы железы вне опухоли, плотность и равномерность.
Макроскопически ПАК ПЖ имеет вид опухолевого узла неправильной формы, без четких границ, каменистой плотности белесовато-серого или желтого цвета. Нередко в центре опухоли обнаруживались очаги распада с формированием полостей неправильной формы.
В результате проведенного исследования установлено, что в представленном материале в 95% случаев опухолевые узлы локализовались в головке и только в 5% - в теле железы. В 67,2% случаев размер опухоли варьировал от 2,1 до 5,0 см; опухоль до 2 см и больше 5,1 встречалась по 16,4%.
Для дальнейшего микроскопического исследования забирают весь объем опухоли с окружающей паренхимой ПЖ.
Этап 6. Микроскопическое и иммуногистохимическое исследование
Важным является то, что исследуют всю опухоль полностью, а не какие-либо ее
части.
Материал фиксируют в 10% забуференном растворе формалина, затем заливают в парафин по обычной методике. Серийные парафиновые срезы толщиной 3 мкм депарафинировают по стандартной схеме, затем окрашивают гематоксилином и эозином. Силу и значимость связи между анализируемыми признаками оценивают с помощью корреляционно-регрессионного анализа с использованием пакета программ Statistica для Microsoft Windows версия 6.1.
Операционный материал изучают на серийных или ступенчатых срезах с целью уточнения характера процесса и гистотопографии новообразования.
Исследования операционного материала при дистальной резекции
При дистальной резекции органокомплекс состоит из дистальной части поджелудочной железы (тело и/или хвост), с перипанкреатическими мягкими тканями и селезенкой.
Этап 1. Расположение резецированного комплекса с определением поверхностей железы
На начальном этапе осматривают органокомплекс и измеряют каждый орган. Затем находят проксимальный срез железы - хирургический край резекции овальной формы, с хорошо просматривающейся тканью паренхимы железы и центрально расположенным ГПП.
Этап 2. Определение проходимости главного панкреатического протока
Определяют проходимость и диаметр ГПП.
Этап 3. С краев хирургической резекции
Вдоль линии резекции срезают край ПЖ с ГПП до диссекции всего органокомплекса и маркируют в гистологической кассете.
Этап 4. Маркировка поверхностей железы
Маркируют чернилами с выделением передней и задней поверхностей.
Этап 5. Макроскопическое исследование органокомплекса и забор опухоли
Производят сагиттальный разрез по зонду, вставленному в ГПП, вдоль всей железы через селезенку, разделяя маркированные поверхности между собой. При этом заранее селезенку отделять не следует, так как распространение опухоли в ее ткань сталируется как рТ4. Срезы производят перпендикулярно к ГПП с захватом маркированных поверхностей железы (для определения статуса R). При распространении опухоли хвоста железы в ворота селезенки для исследования забирают пограничный участок между тканью железы и селезенкой (рис.6).
Затем описывают опухолевый узел и окружающую паренхиму железы.
Этап 6. Микроскопическое и иммуногистохимическое исследование
Для микроскопической характеристики ПАК ПЖ исследуют весь объем опухоли. В дальнейшем операционный материал изучают на серийных или ступенчатых срезах, окрашенных гематоксилином и эозином, как указывалось выше при проксимальных видах резекции.
Определение радикальности резекции
Гистологически радикальную резекцию (статус R0) считают при отсутствии опухолевых комплексов в 1 мм от изучаемого края. Изучаемые линии резекции:
- Срез общего желчного протока (ОЖП);
- Срез ткани железы и главного панкреатического протока (ГПП);
- Срезы задней, передней, верхней и медиальной (область крючковидного отростка) поверхностей ПЖ;
Показатель R1 при раке поджелудочной железы обнаружен в 69,1%, при этом чаще поражались передняя и медиальная поверхности - 14,5% и 9%, соответственно. По количеству позитивных краев: одна поверхность - 27,3%, одновременно поражение двух поверхностей - 35,5% и трех поверхностей - 7,3% (рис.9).
Определение степени дифференцировки
Установлено, что известные, применяемые ранее критерии оценки степени дифференцировки опухолевых клеток при протоковом раке ПЖ не имеют прогностической значимости для общей выживаемости больных, мы модифицировали принципы оценки степени ГЗ опухоли и предложили свои гистологические критерии: выраженность ядерного полиморфизма, способность опухоли формировать железистые структуры и наличие анапластического (саркомо-подобного) компонента (табл.1). Анапластический компонент в ПАК ПЖ представлен крупными полиморфными или веретенообразными клетками с гиперхромными ядрами, иногда многоядерными, с минимальным стромальным компонентом, при ИГХ исследовании опухолевые клетки анапластического компонента экспрессируют виментин.
Опухоли раздели на две группы, без (группа I) и с наличием анапластического компонента (группа II) (рис.10), даже минимального (<10%), так как при статистическом анализе выявили зависимость только между степенью ГЗ и наличием анапластического компонента в опухоли (r=-0,23; p=0,04).
Гистологически в первой группе процент железистых структур варьировал от 10% до 90%, с минимальной или умеренной степенью ядерного полиморфизма. Отличительной чертой данной группы от второй - это отсутствие анапластического компонента.
При электронной микроскопии в первой группе отмечено наличие гранул муцина в цитоплазме опухолевых клеток, образующих псевдожелезистые структуры. На апикальном полюсе клеток микроворсинки были единичны и чаще слипшиеся. Цитоплазма опухолевых клеток во всех случаях была вакуолизирована. Ядра опухолевых клеток без выраженного полиморфизма. Многие псевдососочковые структуры были деструктивно изменены. Во фрагментах опухолевой ткани, где деструктивные процессы не выражены, межклеточные соединения представлены интердигитациями и плотными контактами. При выраженности деструктивных процессов интердигитации встречались значительно реже, в основном клетки соединялись с помощью плотных контактов. Базальная часть клеток прилегает к набухшей, фрагментированной базальной мембране. В апикальной части некоторых клеток определяли небольшое количество нейросекреторных гранул. Железистоподобные структуры были заключены в фиброзную строму. Среди волокон коллагена находились зрелые фибробласты, чаще в состоянии деструкции и капилляры с измененной ультраструктурой. Перикапиллярное пространство расширено, базальный слой, включающий базальную мембрану и перициты, изменен. Базальная мембрана набухшая, неровная, фрагментированная. Перициты в состоянии деструкции. Встречали единичные тучные клетки, которые участвуют в запуске и регуляции воспалительных реакций. Цитоплазма тучных клеток была заполнена большим количеством электронноплотных секреторных гранул.
Во второй группе опухолей анапластический компонент представлен клетками с выраженным ядерным полиморфизмом, нередко с 3-мя и более ядрышками, в которых преобладает фибриллярный компонент. Ядра клеток с просветленной нуклеоплазмой и мелкоглыбчатым маргинально расположенным хроматином. Цитоплазма скудная, немногочисленные органеллы представлены короткими цистернами гранулярной цитоплазматической сети, отдельными митохондриями и свободными рибосомами. Муцин-продуцирующие клетки обнаружены не были. При изучении стромы опухоли наряду с разрушенными клетками находили много крупных функционально активных фибробластов с характерной ультраструктурой. Фибробласты активно синтезировали белки, в том числе и коллаген, на что указывало большое количество в цитоплазме клеток узких канальцев гранулярной цитоплазматической сети. В других фибробластах гранулярная цитоплазматическая сеть образовывала расширения, нередко лакуны, заполненные хлопьевидным синтезированным веществом, в таких клетках преобладали процессы секреции синтезированного белка. Продуктами синтеза фибробластов наряду с другими белками являются коллаген и эластин, волокна которого нередко встречались среди коллагеновых волокон в непосредственной близости от фибробластов. В строме опухоли находили деструктивно измененные сосуды, в основном капиллярного типа.
Проведенный регрессионный анализ выживаемости пациентов показал, что степень ГЗ, оцененная таким методом, имеет прогностическую значимость при оценке скорректированной выживаемости больных протоковым раком поджелудочной железы (p<0,05).
Так, в 21,2% (25/118) случаев в классической ПАК ПЖ в опухоли наряду с железистыми структурами был обнаружен анапластический (саркомоподобный) компонент, представленный крупными полиморфными или веретенообразными клетками с гиперхромными ядрами, иногда многоядерными, с минимальным количеством стромы. Объем анапластического компонента варьировал от 5 до 20% от общей массы новообразования. Именно наличие анапластического компонента в опухоли существенно влияет на продолжительность жизни больных с протоковой аденокарциномой поджелудочной железы, снижая ее практически в два раза. Медиана жизни у больных без анапластического компонента составила 14 месяцев против 6 месяцев при его наличии в опухоли (p=0,00016). Таким образом, достаточным в определении дифференцировки опухолевых клеток является выявление наличия/отсутствия анапластического компонента.
Иммуногистохимичесское исследование
Определение иммунопрофиля при морфологическом исследовании протокового рака поджелудочной железы на основании экспрессии различных типов муцина позволяет дифференцированно подойти к лечению данных пациентов. Профиль муцинов как прогностический фактор важен не только для внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы, но и для протоковой аденокарциномы. По нашим данным, наиболее благоприятный прогноз отмечен при ПАК с кишечным фенотипом. Кумулятивная доля выживших (КДВ), спустя 1 год после проведенного оперативного лечения, составила 100%, а медиана жизни - 17 мес. КДВ при опухолях с желудочным и протоковым фенотипами, спустя 1 год после проведенного оперативного лечения, составила соответственно 90% и 80%, а медиана жизни - примерно 14 мес в обеих группах. Наиболее агрессивным потенциалом обладали ПАК с «чистым» протоковым фенотипом. КДВ спустя 1 год после проведенного оперативного лечения составила всего 25%, что в 4 раза меньше, чем в протоковых аденокарциномах с кишечным фенотипом. Медиана жизни при ПАК с протоковым фенотипом составила всего 7,5 мес [13].
Определение типа распространение опухоли
Исследуют регионарные лимфатические узлы (не менее 10) и парапанкреатическую клетчатку со всех сторон вне зависимости от вида резекции ПЖ. Общие анатомические группы лимфатических узлов поджелудочной железы представлены на рисунке 8. По нашему опыту, выявление и диссекция лимфатических узлов точнее на фиксированном материале.
Отличительной чертой ПАК является распространение опухолевого роста по протокам и периневральным пространствам. Ни одна опухоль в организме человека не обладает такой способностью к периневральной инвазии, как рак ПЖ. Периневральную инвазию (ПНИ) при протоковом раке ПЖ необходимо разделять на три подтипа: интрапанкреатическую ПНИ (ИПНИ), интрапанкреатическая периневральная внеопухолевая инвазия и экстрапанкреатическую ПНИ (ЭПНИ). Вероятнее всего, что интрапанкреатическая периневральная инвазия обусловлена анатомическим расположением железы и поэтому большого прогностического значения она не имеет.
Лимфогенное метастазирование является одним из основных путей распространения злокачественных опухолей желудочно-кишечного тракта.
Лимфогенное метастазирование и ЭПНИ - эти два типа распространения протокового рака ПЖ, мы считаем, следует относить к локорегионарному распространению.
Кроме того, между поражением лимфатических узлов и ЭПНИ выявлена статистически значимая корреляция (r=0,36, p=0,002), в отличие от случаев с ИПНИ, что объясняется прогрессированием заболевания и синхронизацией путей метастазирования.
Таким образом, при протоковом раке ПЖ наряду с прямым распространением опухоли следует выделять локорегионарное и смешанное распространение (сочетание прямого и локорегионарного).
Прямой тип распространения опухоли - это R1-статус, то есть наличие только позитивных краев резекции. Локорегионарный тип - R0-статус и наличие метастазов в парапанкреатических лимфатических узлах и/или экстрапанкреатической периневральной инвазии (ЭПНИ). В случаях наличия одновременно прямого и локорегионарного распространения новообразования диагностируют смешанный тип.
Согласно данным нашего исследования, только в 12,7% (15/118) случаев опухоль не распространялась за пределы железы, отсутствовала экстрапанкреатическая периневральная инвазия и поражение регионарных лимфатических узлов. В большинстве случаев 45,8% (54/118) наблюдалось смешанное распространение. Кумулятивная доля выживших пациентов при R(0)-статусе - 0,92, что в два раза больше, чем при статусе R1. Продолжительность жизни больных раком ПЖ при R1-статусе III стадии составила 9 месяцев.
Результаты исследований фиксируют в протоколе. Результаты конкретного выполнения изобретения представлены в Протоколах 1-3.
Исследование 118 удаленных органокомплексов позволило выявить статистически значимые критерии и получить данные, которые в дальнейшем могут быть использованы для прогнозирования продолжительности жизни больных.
В результате предлагаемый способ помог детализировать, систематизировать, стандартизировать методику проведения исследования операционного материала, а также повысить информативность полученных результатов. Сопоставление полученных результатов конкретных исследований между собой позволяет прогнозировать продолжительность жизни больного после оперативного лечения.
Источники информации
1. The results and problems of extensive radical surgery for carcinoma of the head of the pancreas. / Nagakawa T. et. al. Jpn J Surg. 199; 21(3):262-7.
2. Matsuno S, Egawa S, Unno M. / R0 resection for ductal pancreatic cancer - Japanese experience. // Am J Surg. - 2007. - Vol.194. - P.110-114.
3. Most pancreatic cancer resections are R1 resections. / Esposito I. et. al. Annals of Surgical Oncology. - 2008. - Vol.15(6). - P.1651-1660.
4. Resectable adenocarcinomas in the pancreatic head: the retroperitoneal resection margin is an independent prognostic factor. / Westgaard A. et al. BMC Cancer. - 2008. - Vol.8. - P.5
5. Resected adenocarcinoma of the pancreas-616 patients: results, outcomes, and prognostic indicators / ТА Sohn et. al. // J. Gastrointest Surg. - 2000. - Vol.4. - P.567-579.
6. Verbeke C.S. Resection margins in pancreatic cancer. Pathologe. 2013 Nov; 34 Suppl 2:241-7. doi: 10.1007/s00292-013-1799-5.
7. Histopathological determinants of survival in resected cases of pancreas cancer / ST Brower etal. // HPB Surg. 1993. - Vol.7(l). - P.1-12.
8. Hamilton S.R. // WHO Pathology and genetics of tumor of the digestive system // Lyon, 2000.
9. Recurrence after resection for ductal adenocarcinoma of the pancreas. / С Sperti // World J Surg. 1997. - Vol.21(2). - P.195-200.
10. A proposal for a new and more practical grading scheme for pancreatic ductal adenocarcinoma. / NV Adsay et. al // Am J SurgPathol. 2005. - Vol.29(6). - P.724-33.
11. Detail histologic analysis of nerve plexus invasion in invasive ductal carcinoma of the pancreas and its prognostic impact / S Mitsunaga et. al. // Am J SurgPathol. - 2007. - Vol.31(11). - P.1636-44.
12. Esposito I., Jo. rg Kleeff, F. Bergmann // Annals of Surgical Oncology. - 2009. - Vol.15(6). - P.1651-1660.
13. Сетдикова Г.Р. и др. Прогностическая ценность внутриклеточных муцинов при протоковом раке поджелудочной железы, Вестник Национального медико-хирургического Центра им. Н.И. Пирогова 2013, т.8, №1 - С.99-102.
1. Способ микроскопического исследования протоковой аденокарциномы поджелудочной железы после проведения гастро-/панкретодуоденальной или дистальной резекции, предназначенный для использования в морфологическом исследовании по п. 2 и предусматривающий исследование не менее 95% опухолевой массы, для выявления саркомоподобного анапластического компонента, клетки которого экспрессируют витемин, по наличию или отсутствию которого судят о продолжительности жизни больного.
2. Способ морфологического исследования резецированного органокомплекса при протоковой аденокарциноме поджелудочной железы после проведенной гастро-/панкреатодуоденальной или дистальной резекции, предусматривающий последовательные этапы:а) расположение органокомплекса согласно анатомическому строению с маркировкой всех поверхностей поджелудочной железы;б) определение проходимости протоков;в) срез краев хирургической резекции;г) макроскопическое исследование органокомплекса и забор опухоли;д) микроскопическое исследование не менее 95% опухолевой массы для выявления саркомоподобного анапластического компонента, клетки которого экспрессируют витемин;е) иммуногистохимическое исследование для фенотипирования опухоли с помощью проведения реакции с антителами к муцинам 1, 2, 5АС типов.
3. Способ по п. 2, при котором органокомплекс получен после проведения гастро-/панкреатодуоденальной резекции и на этапе б)определяют проходимость главного панкреатического протока и общего желчного протока, этап в) включает срез поджелудочной железы со срезом главного панкреатического протока и срез общего желчного протока, а на этапе г) производят параллельные срезы в аксиальной плоскости поджелудочной железы перпендикулярно к стенке двенадцатиперстной кишки через ампулу фатерова соска с захватом части стенки общего желчного протока, стенки двенадцатиперстной кишки и всех маркированных поверхностей железы.
4. Способ по п. 2, при котором органокомплекс получен после проведения дистальной резекции и на этапе б) определяют проходимость главного панкреатического протока, этап в) включает срез поджелудочной железы со срезом главного панкреатического протока, а на этапе г) проводят параллельные срезы перпендикулярно к главному панкреатическому протоку, при этом предварительно производят сагиттальный разрез вдоль железы и через селезенку по зонду, вставленному в главный