Способ хирургического лечения диабетической остеоартропатии среднего отдела стопы в стадии трофических нарушений
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для хирургического лечения диабетической остеоартропатии среднего отдела стопы в стадии трофических нарушений. Формируют доступ к скелету среднего отдела стопы через язвенный дефект, расположенный на подошвенной поверхности стопы, в месте наибольшей деформации. Иссекают язву вместе с окружающими ее рубцово-измененными тканями до неизмененных анатомических структур. Выделяют костный конгломерат, представленный дегенеративно-дистрофически измененными, с участками хронического гнойного воспаления, костями. Выполняют краевую резекцию костного конгломерата для придания подошвенной поверхности стопы плоской формы. Осуществляют пластическую реконструкцию стопы, для чего в область вмешательства смещают предварительно мобилизованные m. adductor hallucis brevis или m.flexor digitorum brevis и выполняют пластику раны местными тканями с ликвидацией дефекта покровных тканей рассасывающимся шовным материалом с антибактериальным покрытием. Способ позволяет восстановить физиологическое распределение нагрузки на стопу. 5 ил., 2 пр.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано для лечения диабетической остеоартропатии среднего отдела стопы в стадии трофических нарушений (хроническая стадия с язвой).
Международное соглашение по диабетической стопе (2000) определяет диабетическую остеоартропатию (ДОАП) как деструкцию кости и сустава неинфекционного характера, вызванную диабетической нейропатией. Согласно зарубежным источникам распространенность заболевания составляет 0,1-0,5% среди больных синдромом диабетической стопы. В настоящее время среди причин развития диабетической остеоартропатии выделяют нейротравматическую и нейрососудистую теории.
С хирургической точки зрения интерес в обеих теориях представляют:
- снижение защитной чувствительности стопы вследствие прогрессирующей нейропатии;
- перерастяжение связочного аппарата мелких и средних суставов стопы, приводящее к их вывихам и подвывихам;
- усиление костной перфузии, способствующее прогрессированию остеопороза.
Описанный выше патологический процесс в скелете стопы приводит к тому, что даже незначительные травмы сопровождаются развитием патологических переломов и фрагментацией костей, а протекающие одновременно процессы остеолиза и остеогенеза заканчиваются формированием костных конгломератов с исходом в деформацию стопы по типу «стопы качалки». Развитие выраженной деформации приводит к смещению максимальной нагрузки при опоре и ходьбе на средний отдел стопы, который к этому не приспособлен, а в силу снижения или отсутствия защитной болевой чувствительности пациенты продолжают нагружать пораженную конечность. Патологическое перераспределение точек опоры на подошвенной поверхности стопы и является причиной формирования трофических (нейротрофических) язв, а в запущенных случаях заканчивается развитием флегмоны.
На протяжении длительного времени лечение больных при наличии трофических язв сводилось к разгрузке пораженной области (костыли, кресло-каталка, гипс) и медикаментозной терапии, а хирургическое лечение выполняли в объеме артодеза при нестабильности суставов только после стихания инфекционного процесса в стопе (см., например, Ульянова И.Н. и соавт. Диабетическая остеоартропатия: современные методы терапии, Сахарный диабет, 2010, №4, с. 70).
Оба варианта лечения сопряжены с крайне неудовлетворительным качеством жизни больных и ранней инвалидизацией, а также с риском летального исхода в случае прогрессирования гнойного процесса и необходимости выполнения высокой ампутации.
Задачей предложенного изобретения является создание способа, позволяющего устранить проявления нейротрофического компонента патогенеза заболевания путем придания скелету подошвенной поверхности стопы ровной плоской формы с целью восстановления физиологического распределения нагрузки на стопу и создания условий для ликвидации трофической язвы.
Технический результат, достигаемый при использовании предложенного способа в ходе одной операции, заключается на этапе хирургической обработки в удалении всех нежизнеспособных тканей, входящих и окружающих гнойно-некротический очаг; формировании ровной раневой поверхности; придании скелету стопы плоской формы; а на реконструктивно-пластическом этапе - в восстановлении анатомической структуры области и создании мягкотканного массива над областью резекции скелета с целью нормализации функции стопы и профилактики рецидива образования трофических нарушений в области будущего рубца. Совокупность всех этих технических приемов позволяет устранить последствия выраженной деформации стопы и улучшить качество жизни больных, а также снизить процент развития более тяжелых гнойных осложнений, требующих выполнения высоких ампутаций.
При разработке предложенного способа нами был учтен опыт успешного хирургического лечения пациента с закрытым переломом ладьевидной и медиальной клиновидной костей, полученных в результате травмы стопы, которому по месту первичной госпитализации, не взирая на наличие сахарного диабета и выраженную деформацию стопы, был выполнен первичный металлоостеосинтез сломанных костей. Послеоперационный период осложнился нагноением, развитием посттравматического остеомиелита отломков и формированием длительно незаживающей гнойно-некротической раны медиальной поверхности пораженной стопы (Митиш В.А. и соавт., 2009). Радикальная хирургическая обработка гнойного очага с удалением фиксирующей металлоконструкции и миопластика костной полости позволили добиться стихания воспалительного процесса и сохранения опороспособности стопы у данного пациента. Успешный опыт лечения больного, а также отсутствие рецидивов гнойного процесса на оперированной стопе в течение трех лет наблюдения натолкнули на мысль о возможности разработки способа хирургического лечения пациентов с хронической стадией диабетической остеоартропатии при наличии трофических язв уже на подошвенной поверхности стопы и деформацией по типу «стопы-качалки». Несмотря на отличия проведенного тогда вмешательства от предлагаемого нами сейчас способа, общий принцип обоих вмешательств - ликвидация гнойного очага наряду с приданием скелету стопы плоской формы - остался тем же. Принципиальные отличия предложенного способа от известного ранее, помимо иного назначения, заключаются также в осуществлении доступа к гнойному очагу через трофическую язву на подошвенной поверхности стопы, а не через медиальную поверхность голени в проекции голеностопного сустава; резекции на этапе хирургической обработки лишь костного конгломерата в объеме, необходимом для восстановления анатомии среднего отдела стопы, а не в полной экстирпации пораженных костных структур. Такой объем резекции скелета позволяет выполнять реконструктивно-пластический этап за счет окружающих рану местных тканей без нанесения дополнительных разрезов на подошве стопы в отличие от описанного способа, где требовалась миопластика перемещенным мышечным лоскутом.
Способ осуществляется следующим образом.
После предоперационной подготовки формируют доступ к скелету среднего отдела стопы через очаг (язва, раневой дефект) на подошвенной поверхности. Выполняют радикальную хирургическую обработку раны мягких тканей и костей с краевой резекцией костного конгломерата для придания подошвенной поверхности стопы плоской формы и замещение раневого дефекта мягкотканным массивом и кожно-фасциальными образованиями из окружающих тканей с целью восстановления опорной функции стопы и профилактики рецидива образования язвенного дефекта.
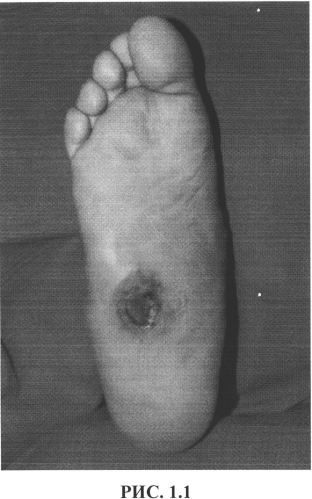
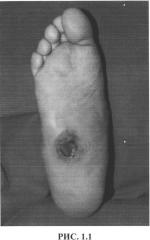
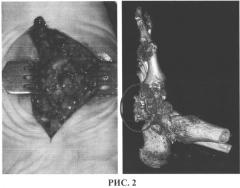
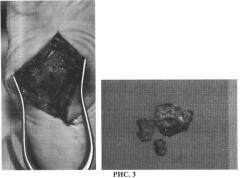
При выполнении предлагаемого хирургического вмешательства доступ к скелету пораженного отдела стопы осуществляется через раневой дефект (язву), расположенный на подошвенной поверхности стопы в месте наибольшей деформации (рис. 1). Язвенный дефект иссекается вместе с окружающими его рубцово-измененными тканями до неизмененных анатомических структур (рис. 2). Выделяется костный конгломерат, представленный дегенеративно-дистрофическими изменениями с участками хронического гнойного воспаления кубовидной, медиальной клиновидной, реже ладьевидной и основаниями плюсневых костей. Выполняется краевая резекция конгломерата с целью придания скелету стопы плоской формы (для ликвидации деформации типа «стопа-качалка») (рис. 3). На заключительном реконструктивном этапе операции производится восстановление анатомической структуры области и создание мягкотканого массива под областью резекции скелета с целью профилактики рецидива образования трофических нарушений в области будущего рубца. Для этого в область вмешательства смещаются предварительно мобилизованные m.adductor hallucis brevis или m.flexor digitorum brevis и выполняется пластика раны местными тканями. Пластика раны выполняется рассасывающимся шовным материалом с антибактериальным покрытием и обязательным дренированием подлоскутного пространства сплошной перфорированной силиконовой трубкой, выведенной на кожу через отдельные проколы рядом с областью раны (рис. 4; рис. 5,1, 5.2) В послеоперационном периоде налаживается активное аспирационное дренирование сроком 3-5 суток в зависимости от количества отделяемого, проводится системная антибактериальная терапия, обязателен полный покой оперированной области. Для стабилизации среднего отдела стопы и предотвращения прогрессирования перерастяжения связочного аппарата (рецидив), окружающего суставы, на оперированную конечность изготавливается индивидуальная разгрузочная повязка Total Contact Cast на 3-6 месяцев с последующим переходом на ходьбу в индивидуальном ортезе.
Возможность реализации заявленного назначения, а также достижения указанного технического результата подтверждается следующими клиническими примерами.
Пример 1:
Больная К., 54 лет, поступила 25.07.12 в 11.50 с диагнозом:
Основной: Сахарный диабет, 2 тип, тяжелое течение, субкомпенсация.
Осложнения: Синдром диабетической стопы, нейропатическая форма. Диабетическая остеоартропатия, хроническая стадия. Язвенный дефект на подошвенной поверхности правой стопы (Wagner 3). Дистальная диабетическая полинейропатия 3 ст. Диабетическая ретинопатия OU пролиферативная. Диабетическая нефропатия на стадии хронической почечной недостаточности.
Сопутствующие: Артериальная гипертензия 3 ст., 3 ст., риск сердечно-сосудистых осложнений 4. Состояние после ОНМК от 10.07.12 г., синдром артерий вертебро-базиллярной системы с глазодвигательными нарушениями. Анемия смешанного генеза, средней степени тяжести.
Из анамнеза: Сахарный диабет в течение 4 лет, на инсулинотерапии. Синдром диабетической стопы развился после травмы (поскользнулась) в январе 2011, боли не почувствовала, продолжала наступать на правую стопу. В дальнейшем отметила покраснение и отек стопы. Обратилась к хирургу по месту жительства, диагностирован перелом 1-2 плюсневых костей. Лечилась по месту жительства - консервативно-гипсовая лонгета. В июне 2011 госпитализирована ГКБ №53 города N для хирургического лечения флегмоны подошвенной поверхности стопы. В сентябре 2011 года проходила лечение в эндокринологическом отделении КБ №2, проводилась разгрузка конечности индивидуальной повязкой Total Contact Cast, местное лечение раны. В октябре и ноябре 2011 г. проходила лечение в ГКБ №13, выписана с обширной гранулирующей раной на подошвенной поверхности. Консультирована в Университетской КБ №2 им. И.М. Сеченова, предложена ампутация правой нижней конечности на уровне верхней трети голени, от которой пациентка отказалась.
При поступлении общее состояние больной ближе к относительно удовлетворительному, температура тела 36,6°C, кожные покровы и видимые слизистые оболочки физиологической окраски. Сохраняется небольшой неврологический дефицит. Больная в сознании, ориентирована в месте, пространстве и собственной личности. По органам и системам без особенностей. В лабораторных анализах обращает внимание гипергликемия до 9,2 ммоль/л (уровень гликированного гемоглобина 7,7%), анемия средней степени тяжести (гемоглобин 100 г/л, эритроциты 3,32×1012/л), повышение СОЭ до 50 мм/ч и С-реактивного белка до 33 мг/л, а также гиперкоагуляция 3-й степени (резкая гиперфибриногенемия, повышение активности фактора-XIII).
Местный статус: на левой нижней конечности трофические изменения отсутствуют. Правая стопа: пастозна, деформирована, отмечается сглаженность продольного и поперечного сводов. На подошвенной поверхности в проекции костей предплюсны язвенный дефект размерами 2,5*4,0 см, выполненный гнойными грануляциями (рис. 1.1). Вокруг язвенного дефекта отмечается наличие гиперкератоза. Из раны отмечается поступление серозно-гнойного отделяемого, умеренного количества, без запаха. При ревизии зондом последний уходит на глубину до 1 см в пределах мягких тканей в проекции кубовидной кости, не достигая последней. Пульсация на обеих нижних конечностях определяется на всех уровнях. Болевая чувствительность отсутствует на правой стопе. Тактильная и температурная виды чувствительности снижены, больше справа. Температура на правой стопе = температуре на левой стопе.
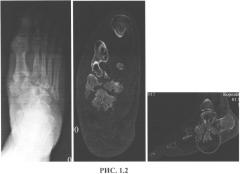
По данным ультразвукового дуплексного сканирования кровоток в магистральных артериях нижних конечностей магистрально-измененный. По данным лучевых методов исследования диагностировали наличие деструктивных изменений и фрагментации кубовидной, медиальной клиновидной, оснований плюсневых костей, которые представлены множественными поверхностными эрозиями костной ткани, участками уплотнений, мелких кист, секвестров, расположенных в мягких тканях, с расположением гнойного очага над язвой. Усредненная плотность до 490 ед. Н. (рис. 1.2).
Под проводниковой анестезией выполнена хирургическая обработка гнойного очага с иссечением трофической язвы вместе с окружающими ее рубцово-измененными тканями (рис. 2). Выделен костный конгломерат, представленный эктопическими разрастаниями кубовидной, медиальной клиновидной и основаниями 4-5 плюсневых костей, произведена его резекция в объеме, достаточном для придания подошвенной поверхности стопы плоской формы. Выполнена пластическая реконструкция подошвенной поверхности стопы за счет окружающих рану местных тканей, костный опил укрыт m.flexor digitorum brevis. Рана послойно ушита отдельными узловыми швами, подлоскутное пространство дренировано перфорированной силиконовой трубкой (рис. 3, 4).
По результатам гистологического исследования фрагментов иссеченной язвы и костного конгломерата диагностировано наличие фиброзных изменений мягких тканей, некроз костных фрагментов, то есть хронический гнойный процесс. По данными микробиологического посева из раневого отделямого отмечается рост Acinetobacter sp. 105, Staphilococcus aureus 103, Enterococcus faecalis 106, в связи с чем после операции назначена системная антибактериальная терапия (Сульперазон в/в 7 дней).
После операции пациентка соблюдала строгий постельный режим, послеоперационный период протекал гладко (рис. 5.1., 5.2). Больная выписана на 7 сутки после операции, предварительно ей была изготовлена индивидуальная разгрузочная повязка ТСС. Швы сняты в амбулаторном порядке на 14 сутки после операции. Нагрузка на оперированную стопу в ТСС разрешена через 2 недели. Через 6 месяцев изготовлена индивидуальная ортопедическая обувь. В течение 12 месяцев рецидива деформации стопы или трофической язвы не было. Качество жизни больная оценивает как хорошее.
Пример 2
Больной Е., 57 лет, поступил 30.07.12 в 12.07 с диагнозом:
Основной: Сахарный диабет, 2 тип, тяжелое течение, субкомпенсация.
Осложнение: Синдром диабетической стопы, нейропатическая форма. Диабетическая остеоартропатия слева, хроническая стадия. Язвенный дефект подошвенной поверхности левой стопы (Wagner 3). Дистальная диабетическая полинейропатия 3 ст. Диабетическая нефропатия на стадии протеинурии. Диабетическая ретинопатия OU, препролиферативная.
Сопутствующий: Артериальная гипертензия 2 ст., 2 ст., риск сердечно-сосудистых осложнений 4.
Из анамнеза: Страдает сахарным диабетом около 23 лет, получает инсулинотерапию (Хумулин R по 8 ед. 3 р./д., Хумулин NPH 12-14 ед). Синдром диабетической стопы обеих нижних конечностей с 2004 года. В анамнезе ампутация 3 пальца правой стопы в 2004 году, ампутация 5 пальца левой стопы в 2010 году. С 2005 года отмечает изменения формы левой стопы. С августа 2007 года появилась трофическая язва на подошвенной поверхности левой стопы. Длительно лечился амбулаторно по месту жительства (повязки с эбермином, бетадином). Разгрузки повязкой ТСС не проводилось, носит индивидуальную ортопедическую обувь. Обратился за консультацией в один из ведущих НИИ г. Москвы, предложена ампутация на уровне верхней трети голени, от которой больной отказался. Госпитализирован в плановом порядке для хирургического лечения, направленного на сохранение пораженной стопы.
При поступлении общее состояние больного ближе к относительно удовлетворительному, температура тела 36,6°C. По органам и системам без особенностей. В лабораторных анализах обращает внимание гипергликемия до 13,5 ммоль/л (уровень гликированного гемоглобина 8,7%), анемия средней степени тяжести (гемоглобин 94 г/л, эритроциты 3,15×1012/л), умеренный лейкоцитоз (11,1×109/л) с небольшим сдвигом лейкоцитарной формулы крови влево, увеличение СОЭ до 30 мм/ч, С-реактивного белка до 16 мг/л, креатинина до 122 мкмоль/л, гиперкоагуляция 2-й степени.
Местный статус: на правой нижней конечности трофические изменения отсутствуют, 3 палец ампутирован, область рубца без особенностей. Левая стопа: пастозна, деформирована, отмечается сглаженность продольного и поперечного сводов, по медиальному краю стопы - пролабирование костей предплюсны, деформация по типу "стопа-качалка". На подошвенной поверхности в проекции костей предплюсны язвенный дефект размерами 2,5·4 см, выполненный грануляциями. Вокруг язвенного дефекта участки гиперкератоза диаметром до 9 см, в заднемедиальном секторе гиперкератоза имеются участки с признаками глубокого микоза. Отделяемое из раны серозное, скудное со специфическим запахом. Дно раны выполнено грануляциями, при ревизии инструментом последний уходит на глубину до 0,5 см в пределах мягких тканей в проекции кубовидной кости, не достигая последней. Пульсация на обеих нижних конечностях отчетливая, определяется на всех уровнях. Болевая чувствительность отсутствует на левой стопе. Тактильная и температурная виды чувствительности снижены: слева до границы верхней и средней трети голени, справа - до нижней трети голени. Температура на правой стопе = температуре на левой стопе.
По данным ультразвукового дуплексного сканирования кровоток в магистральных артериях нижних конечностей с признаками начальных атеросклеротических изменений, гемодинамически значимых нарушений проходимости нет.
По данным лучевых методов исследования: в левой стопе имеется поверхностная краевая деструкция по наружной стороне медиальной клиновидной кости. Промежуточная клиновидная кость имеет участок поверхностной деструкции по переднему краю. В латеральной клиновидной кости участки деструкции и мелкокистозные образования видны по задней и по наружной поверхностям. Кубовидная кость смещена вниз. Нижний ее контур имеет выраженные остеолитические изменения с образованием свободно расположенных костных фрагментов в мягких тканях. Весь продольный свод стопы опущен, в результате чего подошвенная поверхность стопы приобретает полулунный изгиб вниз. Ладьевидная кость левой стопы уменьшена, деформирована, имеются участки уплотнения костной структуры и мелких кистозных образований, расположенных по ее нижней и по передней поверхностям. Прилежащие мягкие ткани по подошвенной поверхности стопы неравномерно уплотнены с участками разрежения.
Под проводниковой анестезией выполнена хирургическая обработка гнойного очага с иссечением трофической язвы вместе с окружающими ее рубцово-измененными тканями. Выделен костный конгломерат, представленный в данном случае смещенной вниз с наличием патологических костных разрастаний кубовидной костью. Произведена их резекция в объеме, необходимом для придания подошвенной поверхности стопы плоской формы. Выполнена пластика раны местными тканями, костный опил укрыт m.adductor hallucis brevis, подлоскутное пространство дренировано перфорированной силиконовой трубкой.
В послеоперационном периоде назначена системная антибактериальная терапия (Ципрофлоксацин в/в кап. 7 дней), строгий постельный режим. Больной выписан на 10 сутки после операции, предварительно изготовлена индивидуальная разгрузочная повязка ТСС. Швы сняты в амбулаторном порядке на 14 сутки после операции. Нагрузка на оперированную стопу в ТСС разрешена через 2 недели. Через 6 месяцев изготовлена индивидуальная ортопедическая обувь. В течение 12 месяцев рецидива деформации стопы или трофической язвы не было. Качество жизни оценивает как хорошее.
Таким образом, именно использование всей совокупности приемов предложенного способа позволяет в конечном итоге получить заявленный технический результат в виде снижения процента высоких ампутаций, уменьшения сроков реабилитации и значимого улучшения качества жизни пациентов.
Способ хирургического лечения диабетической остеоартропатии среднего отдела стопы в стадии трофических нарушений, отличающийся тем, что формируют доступ к скелету среднего отдела стопы через язвенный дефект, расположенный на подошвенной поверхности стопы, в месте наибольшей деформации; иссекают язву вместе с окружающими ее рубцово-измененными тканями до неизмененных анатомических структур; выделяют костный конгломерат, представленный дегенеративно-дистрофически измененными, с участками хронического гнойного воспаления, костями; выполняют краевую резекцию костного конгломерата для придания подошвенной поверхности стопы плоской формы; далее осуществляют пластическую реконструкцию стопы, для чего в область вмешательства смещают предварительно мобилизованные m. adductor hallucis brevis или m.flexor digitorum brevis и выполняют пластику раны местными тканями с ликвидацией дефекта покровных тканей рассасывающимся шовным материалом с антибактериальным покрытием; дренируют подлоскутное пространство сплошной перфорированной силиконовой трубкой, выведенной на кожу через отдельные проколы рядом с областью раны; в послеоперационном периоде проводят активное аспирационное дренирование сроком 3-5 суток, системную антибактериальную терапию.