Способ ранней диагностики перитонеального рецидива рака яичников после оптимальных циторедуктивных операций
Иллюстрации
Показать всеИзобретение относится к медицине, в частности к онкологии, и может быть использовано для ранней диагностики перитонеального рецидива рака яичников после оптимальных циторедуктивных операций. Осуществляют комплексный динамический ультразвуковой мониторинг с использованием трансабдоминального и трансвагинального доступов. Оценивают топометрические и качественные гемодинамические параметры эхо-структур. Проводят исследование на наличие диссеминатов париетальной брюшины с помощью высокочастотного линейного датчика. При толщине диссеминатов париетальной брюшины от 6,0 до 10,0 мм и более в виде равномерного утолщения или напластований гипоэхогенной структуры с высокой и средней степенью васкуляризации и смешанным типом кровоснабжения либо при наличии единичных гипоэхогенных овальных или округлых включений по париетальной брюшине размерами от 3,5-8,0 мм и более аваскулярных или с наличием единичных локусов кровотока и периферическим или центральным типами кровоснабжения, наличии допплеровской кривой при триплексном сканировании диагностируют ранний рецидив рака яичников в виде перитонеальной диссеминации. Исследование осуществляют ежемесячно в первый год после первичного специализированного лечения. Способ позволяет осуществить раннюю диагностику перитонеального рецидива рака яичников. 2 з.п. ф-лы, 2 пр., 15 ил.
Реферат
Изобретение относится к медицине, онкологии и может быть использовано для ранней диагностики перитонеального рецидива рака яичников после оптимальных циторедуктивных операций.
В настоящее время существуют единичные источники информации, отражающие возможности ультразвуковой диагностики перитонеальной диссеминации, наблюдения в которых изложены фрагментарно и не отражают в полном объеме особенности перитонеальной диссеминации при ранней диагностики рецидивов рака яичников после оптимальных циторедуктивных операций.
Несмотря на применение современных схем химиотерапии, объемов расширенных оперативных вмешательств рецидив рака яичников в течение 5 лет возникает у 60-70% больных [Журнал «Ультразвуковая и функциональная диагностика», №2, 2007, стр. 40-48. Чекалова М.А.].
Перитонеальный канцероматоз является одним из распространенных и труднодиагностируемых путей метастазирования рецидивов рака яичников. [Петровская Н.А. Перитонеальный канцероматоз: обзор клинических и экспериментальных данных. Онкологический журнал, 2009. - Т3. - №2. - С. 99-105]. Прогрессирование заболевания в 87,2% случаев имеет имплантационный путь метастазирования, а ложноотрицательные результаты обусловлены мелкоочаговым поражением брюшины при отсутствии свободной жидкости. В 50,6% превалируют метастазы только по брюшине малого таза. [Журнал «Ультразвуковая и функциональная диагностика», 2007 г., №2 стр. 40-48, Особенности ранней диагностики рецидивов рака яичников ультразвуковым методом. М.А. Чекалова, М.Е. Синицына]. Имплантационное метастазирование объясняет раннее прогрессирование рака яичника [Электронный научно-практический рецензируемый журнал «Креативная онкология и хирургия», 05.06.2013, №2, http://www.eoncosurg.com, mailto:eoncosurg.com@gmail.com «Особенности метастазирования рака яичника». Л.В. Халикова].
Актуальной проблемой остается доступность различных методов диагностики в выявлении диссеминации по брюшине при рецидивах рака яичников из-за нарушения топографо-анатомических особенностей после оперативных вмешательств, особенно при минимальном скоплении свободной жидкости в брюшной полости и малом тазу, отсутствие алгоритмов ультразвуковой диагностики при раннем проявлении перитонеального канцероматоза. Недостаточно изучены топометрические, качественные и количественные динамические параметры при мониторинге перитонеальной диссеминации в процессе лечения, особенно после циторедуктивных операций в оптимальном объеме. Не существует определенных допплерографических критериев для диагностики перитонеального канцероматоза при рецидиве рака яичников, что в свою очередь затрудняет раннее его выявление и своевременное назначение противоопухолевой терапии.
В 30,9% случаев ультрасонография дает возможность обнаружить возврат болезни в доклинической стадии [Журнал «РОАГ, онкогинекология», №2, 2010 г. Ультразвуковая диагностика рецидивов рака яичников, Е.Л. Стецюк. Стр. 45-48].
Ультразвуковое исследование перитонеальной диссеминации представляет собой высокоэффективный метод диагностики у больных раком яичников [Журнал «Лучевая диагностика и терапия», №3 (4), 2013 г.].
В настоящее время разработана эхографическая классификация перитонеального канцероматоза при различных опухолевых патологиях, но в ней неполностью отражены топометрические, качественные и количественные показатели опухолевой гемодинамики перитонеальной диссеминации при рецидиве рака яичников [Журнал «Лучевая диагностика и терапия», №3 (4), 2013 г., стр. 66-70. Визуализация перитонеальной диссеминации при ультразвуковом исследовании. С.О. Степанов, Л.А. Митина, О.В. Гуц, П.Д. Беспалов]. Авторами предложены 5 эхо-типов канцероматоза брюшины. При раке яичников чаще всего перитонеальная диссеминация представлена отдельными узловыми образованиями на брюшине с четкими ровными контурами, гипоэхогенной или почти анэхогенной гетерогенной структуры, в то же время по данным некоторых авторов при рецидиве рак яичников может проявляться только в виде изолированной диссеминации [Журнал «Вопросы онкологии», №3, том 60, 2014, стр. 323-326. Н.С Бакланова, Л.А. Коломиец, И.Г. Фролова, Н.В. Вяткина, С.Э. Красильников].
Наиболее близким к предлагаемому является «Способ ультразвуковой диагностики локальных рецидивов рака яичников » [Патент №2498773, опубликован 20.11.2013 г.], который заключается в том, что до и после проведения стандартной противоопухолевой химиотерапии проводят ультразвуковое исследование органов брюшной полости и забрюшинного пространства и малого таза по традиционной методике с тугим наполнением мочевого пузыря в В-режиме и при использовании допплеровского картирования выявляют: увеличение размеров рецидивных опухолей яичников, изменение сосудистой ангиоархитектоники по гиперинтенсивному, гиперваскулярному типу с увеличением количества опухолевых сосудов в контрольном допплеровском объеме при ЦДК и ЭДК, при этом состояние органов брюшной полости остается стабильным, либо выявляют признаки распространенности вторичных метастатических изменений: очаговое поражение паренхимы печени, асцит, метастатические изменения большого сальника, узлы в заднем своде или по брюшине, то идентифицируют отрицательную динамику или резистентность опухоли к проведению терапии. Если в результате проведенной стандартной противоопухолевой химиотерапии состояние органов брюшной полости и забрюшинного пространства не изменяются, размеры ангио-архитектоника резидуальной опухоли при ЦДК и ЭДК существенно не изменяются, то констатируют стабилизацию процесса. Положительную динамику и чувствительность локальных опухолей рака яичников к проводимой терапии индентифицируют при совокупности таких характеристик в динамики, как уменьшение размеров, либо полную регрессию локальных опухолей, изменение эхогенности опухоли от солидно-кистозных до кистозных или изоэхогенных, гиповаскуляризацию, либо деваскуляризацю опухолей при ЦДК и ЭДК, стабильный сонографический статус органов брюшной полости и забрюшинного пространства.
Недостатки данного способа заключаются в отсутствии показателей изменений эхо-структуры диссеминатов париетальной брюшины при рецидиве рака яичников, таких как васкуляризации, а именно о типах и интенсивности кровоснабжения. Не определены критерии раннего выявления изолированной перитонеальной диссеминации после оптимальных циторедуктинвых операций.
Новый технический результат - повышение точности способа.
Для достижения нового технического результата в способе ранней диагностики перитонеального рецидива рака яичников после оптимальных циторедуктивных операций, включающем комплексный динамический ультразвуковой мониторинг с использованием трансабдоминального и трансвагинального доступов, оценку топометрических и качественных гемодинамических параметров эхо-структуры, отличающийся тем, что проводят исследование на наличие диссеминатов париетальной брюшины с помощью высокочастотного линейного датчика и при толщине диссеминатов париетальной брюшины от 6,0 до 10,0 мм и более в виде равномерного утолщения или напластований гипоэхогенной структуры с высокой и средней степенью васкуляризации и смешанным типом кровоснабжения либо при наличии единичных гипоэхогенных овальных или округлых включений по париетальной брюшине размерами от 3,5-8,0 мм и более аваскулярных или с наличием единичных локусов кровотока и периферическим или центральным типами кровоснабжения, наличии допплеровской кривой при триплексном сканировании диагностируют ранний рецидив рака яичников в виде перитонеальной диссеминации, исследование осуществляют ежемесячно в первый год после первичного специализированного лечения. Также трансабдоминальное исследование проводят в положении стоя и лежа на спине при форсированном брюшном дыхании и с его задержкой. Также трансабдоминальное исследование проводят в положении лежа на спине при форсированном брюшном дыхании и с его задержкой с наружной абдоминальной пальпацией.
Способ осуществляют следующим образом.
На первом этапе проводят комплексное УЗИ органов брюшной полости, малого таза и забрюшинного пространства конвексным датчиком при триплексном сканировании для оценки состояния листков брюшины в положении лежа на спине при тугом наполнении мочевого пузыря.
После опорожнения мочевого пузыря выполняют трансвагинальную эхографию с триплескным сканированием с подробной эхолокацией париетальной брюшины.
При подозрении на наличие диссеминатов париетальной брюшины дополнительно используют следующие приемы.
Для визуализации диссеминатов париетальной брюшины брюшной полости трансабдоминально используют линейный датчик 3-9 Гц. Осмотр осуществляют в положении лежа на спине и стоя с форсированным брюшным дыханием и его задержкой, что облегчает визуализацию при минимальном скоплении свободной жидкости в брюшной полости. При наличии локусов кровотока используют триплексное сканирование и получают допплеровскую кривую, что позволяет дифференцировать диссеминаты париетальной брюшины от петель кишечника и спаечного процесса.
Для визуализации диссеминатов париетальной брюшины малого таза трансвагинальным доступом осмотр проводят в положении лежа на спине при форсированном брюшном дыхании и его задержкой, используя наружную абдоминальную пальпацию малого таза, что облегчает визуализацию при минимальном скоплении свободной жидкости в малом тазу. При наличии локусов кровотока также применяют триплексное сканирование и получают допплеровскую кривую, что позволяет дифференцировать диссеминаты париетальной брюшины от петель кишечника и спаечного процесса.
Результаты вносят в протокол эхографического исследования. На этапах динамического наблюдения в процессе и после противоопухолевой терапии обязательным является сопоставление данных ультразвуковых исследований с результатами предыдущих протоколов, уровня онкомаркеров, бимануального исследования.
Трансвагинальное исследование проводят с наружной абдоминальной пальпацией и при диссеминатах париетальной брюшины от 6,0 до 10,0 мм и более в виде равномерного утолщения или напластований гипоэхогенной структуры с высокой и средней степенью васкуляризации и смешанным типом кровоснабжения, либо наличии единичных гипоэхогенных овальных или округлых включений по париетальной брюшине размерами от 3,5- 8,0 мм и более аваскулярных или с наличием единичных локусов кровотока, периферическим или центральным типами кровоснабжения, наличии допплеровской кривой при триплексном сканировании диагностируют ранний рецидив рака яичников в виде перитонеального канцероматоза, причем осмотры проводят первый год ежемесячно после первичного специализированного лечения, учитывая риск рецидивирования.
Предлагаемый способ основан на анализе данных клинических наблюдений. Под наблюдением находились 21 пациентка с рецидивом рака яичников III стадии после комбинированной терапии: оперативного лечения в оптимальном объеме (экстирпация матки с придатками и резекция большого сальника) и 6 курсов полихимиотерапии по схеме ТС. Мониторинг осуществлялся после первичного специализированного лечения, учитывая риск рецидивирования с целью раннего выявления рецидивов и прогрессирования первый год ежемесячно, 2 и 3 год - 1 раз в 3 месяца, 4 и 5 год - 1 раз в 6 месяцев и после 5 года - 1 раз в год. Все больные проходили комплексное ультразвуковое обследование органов брюшной полости, малого таза и забрюшинного пространства на аппаратах экспертного класса с использованием мультичастотных датчиков (конвексный 5-1 МГц, полостной 3-10 МГц, линейный 3-9 МГц) и триплексного сканирования (одновременное применение В-режима, цветового допплеровского картирования (ЦДК) и ультразвуковая спектральная допплерография (УЗДГ)), наличие допплеровской кривой. С топической объективизации состояния диссеминатов париетальной брюшины измерения проводят в двух проекциях по максимально удаленным точкам. При ультразвуковом исследовании особое внимание уделялось анализу состояния диссеминатов париетальной брюшины. Оценивались размеры, эхо-структура, эхогенность диссеминатов, особенности интенсивности васкуляризяции по количеству цветовых локусов при ЭДК и ЦДК (высокой, средней и низкой степени васкуляризации) и типов кровоснабжения (периферический, центральный, смешанный), а также наличие допплеровской кривой при триплексном сканировании.
Предлагаемым способом при динамическом наблюдении осмотрено 21 пациентка с диагнозом рецидив рака яичников после комбинированного лечения. Изолированный перитонеальный канцероматоз диагностирован у 11 (53,2%) больных, смешанная форма канцероматоза (локальные образования малого таза и перитонеальная диссеминация) - 10 (47,6%) больных. Учитывая размеры и характер диссеминатов париетальной брюшины, в основу работы положены результаты наблюдения 11 пациенток с изолированной перитонеальной диссеминацией, которые разделены на 2 группы.
Первая группа - больные, у которых диссеминаты по париетальной брюшине выявлены в виде равномерного утолщения или напластований толщиной 6,0-10,0 мм и более - 6 (54,5%) пациенток.
Вторая группа - пациенты, у которых диссеминаты париетальной брюшины представлены единичными включениями размерами от 3,5-8 мм и более - 5 (45,4%) больных.
У пациентов 1 группы диссеминаты париетальной брюшины толщиной от 6,0-10,0 мм и более в виде равномерного утолщения 2 (18,1%) или напластований 4 (36,3%). Эхо-структура гомогенная, солидная в 36,3% случаев. Локализация - преимущественно в проекции заднего Дугласа и прикультевой зоне. При ЭДК и ЦДК с высокой и средней степенью васкуляризации, смешанным типом кровоснабжения и наличием допплеровской кривой. После проведения курсов XT у пациентов данной группы был получен положительный эффект, заключающийся в отсутствии диссеминатов в 36,3% случаев или уменьшении размеров диссеминатов париетальной брюшины у 2 (18,1%) больных. Также изменения типа кровотока на периферический с низкой степенью васкуляризации или полное отсутствие цветовых локусов в ЭДК и ЦДК (фиг. 1-5).
У пациентов 2 группы диссеминаты париетальной брюшины представлены единичными солидными гипоэхогенными овальными или округлыми включениями, расположены преимущественно в прикультевой зоне размерами от 3,5-8,0 мм и у 3 (27,2%) больных аваскулярные в 18,1% случаев или с наличием единичных локусов кровотока в ЦДК и ЭДК с периферическим или центральным типами кровоснабжения, наличием допплеровской кривой. После проведения курсов XT у всех пациентов данной группы получен положительный эффект - отсутствие диссеминатов париетальной брюшины и кровотока (фиг. 6-11).
Клинические наблюдения
Пример 1
Больная К., 61 год, Диагноз: Са ovarii III с st T3N0M0.
Первым этапом комбинированной терапии в 2010 г. выполнена циторедуктивная операция в оптимальном объеме без видимых определяемых остаточных опухолей (Лапаротомия. Ревизия органов брюшной полости и малого таза. Экстирпация матки с придатками, резекция большого сальника).
Гистологическое заключение №41101-41122 - папиллярная умеренно-дифференцированная аденокарцинома яичников, железисто-кистозная гиперплазия эндометрия, большой сальник без патологии, канцероматоз брюшной полости.
В послеоперационном периоде вторым этапом комбинированной терапии проведено 6 курсов XT по схеме ТС (таксаны 175 мг/м2, препараты платина 75 мг/м2).
В течение двух лет при комплексном динамическом исследовании по данным бимануального осмотра, ультразвукового исследования, опухолевых маркеров изменений не было. Через 32 месяца при очередном контрольном осмотре выявлено увеличение опухолевого маркера СА-125 до 80 МЕ/ мл.
Проведено исследование согласно предлагаемому способу. При бимануальном осмотре локальных образований не отмечено, но при ультразвуковом исследовании органов брюшной полости и малого таза в прикультевой зоне выявлен диссеминат по париетальной брюшине пониженной эхогенности 8,6 мм × 24,3 мм без четких контуров в ЦДК и ЭДК единичные локусы кровотока по периферии с наличием допплеровской кривой. Свободная жидкость в малом тазу и брюшной полости в незначительном количестве (фиг. 12, 13).
С целью верификации рецидива заболевания проведено цитологическое исследование смывов из заднего свода, выявлены клетки аденокарциномы.
Учитывая платиночувствительный рецидив были поведены курсы ПХТ по схеме ТС (таксаны 175 мг/м2, препараты платина 75 мг/м2) с положительным эффектом.
Контрольный осмотр через 4 курса XT: уровень онкомаркера СА-125 3,4 МЕ/мл, при контрольном ультразвуковом исследовании патологии в брюшной полости и забрюшинном пространстве не выявлено. При ультразвуковом исследовании малого таза диссеминат париетальной брюшины лоцируется в виде линейнной гиперэхогенной аваскулярной структуры с четкими контурами размерами 3,0×12,5 мм.
Таким образом, учитывая наличие диссемината париетальной брюшины пониженной эхогенности и наличие локусов кровотока в ЦДК, ЭДК и допплеровской кривой, а также увеличение уровня онкомаркера СА-125, позволило расценить диссеминацию по брюшине малого таза как ранний признак рецидивирования рака яичников после оптимальных циторедуктивных операций, подтвержденных данными цитологического исследования, а также положительным эффектом от проведенной XT (уменьшение размеров диссемината, отсутствие кровотока, снижение уровня онкомаркеров).
Пример 2
Больная К., 67 лет. Диагноз: Са ovarii III с st Т3N0M0.
Первым этапом комбинированной терапии в 2012 г. проведена циторедуктивная операция в оптимальном объеме без видимых определяемых остаточных опухолей (Лапаротомия. Ревизия органов брюшной полости и малого таза. Экстирпация матки с придатками, резекция большого сальника).
Гистологическое исследование №26600-26636 умеренно-дифференцированная аденокарцинома яичников, метастатического поражения большого сальника нет, канцероматоз брюшной полости.
В послеоперационном периоде вторым этапом комбинированной терапии проведено 6 курсов XT по схеме ТС (таксаны 175 мг/м2, препараты платина 75 мг/м2).
В течение 12 месяцев при комплексном динамическом исследовании по данным бимануального осмотра, ультразвукового исследования изменений не было, опухолевый маркер СА-125 не превышал 26 МЕ/мл.
Через 15 месяцев при очередном контрольном осмотре выявлено увеличение опухолевого маркера СА-125 до 83,5 МЕ/ мл.
Проведено исследование согласно предлагаемому способу. При бимануальном осмотре пальпируется инфильтрат в заднем Дугласе размерами около 2,0×2,5 см плотно-эластичной консистенции, при ультразвуковом исследовании органов брюшной полости и забрюшинного пространства - без патологии. При ультразвуковом исследовании органов малого таза выявлен диссеминат по париетальной брюшине в виде единичного гипоэхогенного солидного образования размерами до 10,7×15,4 мм без четких контуров гиперваскулярный в ЭДК и ЦДК со смешанным типом кровоснабжения и наличием допплеровской кривой (фиг 14). Свободная жидкость в малом тазу.
С целью верификации рецидива заболевания проведено цитологическое исследование смывов из заднего свода, получены клетки аденокарциномы, что подтверждало рецидив рака яичников.
Учитывая платиночувствительный рецидив, проведена противорецидивная ПХТ по схеме ТС (таксаны 175 мг/м2, препараты платина 75 мг/м2) с положительным эффектом.
Контрольный осмотр через 4 курса XT: уровень онкомаркера СА-125-1,8 МЕ/мл, при бимануальном осмотре и контрольном ультразвуковом исследовании брюшной полости и забрюшинного пространства согласно предлагаемому способу патологии не выявлено. При ультразвуковом исследовании малого таза диссеминат париетальной брюшины 4,0 мм×7,0 мм в виде гипоэхогенной аваскулярной солидной структуры, уменьшение свободной жидкости в малом тазу (фиг. 15), что свидетельствовало о положительном эффекте противорецидивной терапии и целесообразности ее продолжения. После 6 курса ПХТ: уровень онкомаркера СА-125-1,2 МЕ/мл, при бимануальном осмотре и контрольном ультразвуковом исследовании брюшной полости и забрюшинного пространства согласно предлагаемому способу патологии не выявлено. При ультразвуковом исследовании малого таза диссеминат париетальной брюшины не определялся, свободной жидкости нет.
Таким образом, предлагаемый способ позволяет своевременно выявить ранний перитонеальный рецидив рака яичников, оценить эффективность противорецидивной терапии и определить дальнейшую тактику лечения этих больных.
Приложение
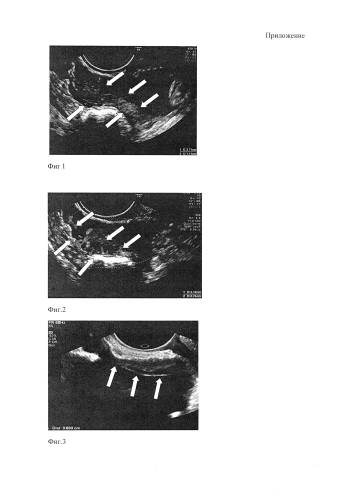
1 фигура - гипоэхогенный диссеминат в виде напластования в проекции заднего дугласа 27×11 мм;
2 фигура - гипоэхогенный диссеминат в виде напластования с высокой степенью васкуляризации;
3 фигура - гипоэхогенный диссеминат по париетальной брюшине толщиной до 6.9 мм;
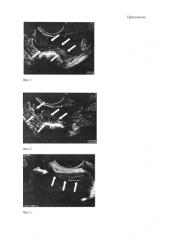
4 фигура - гипоэхогенный диссеминат в париетальной брюшине в проекции заднего Дугласа в виде равномерного утолщения;
5 фигура - диссеминат париетальной брюшины в проекции заднего Дугласа с средней степенью васкуляризации и наличием допплеровской кривой;
6 фигура - гипоэхогенный диссеминат в прикультевой зоне без четких контуров размерами 6.3 мм;
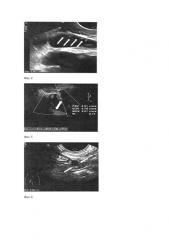
7 фигура - округлый гипоэхогенный диссеминат по париетальной брюшине в прикультевой зоне без четких контуров размерами 4.2×4.4 мм с периферическим типом кровотока;
8 фигура - гипоэхогенный диссеминат по париетальной брюшине без четких контуров размерами 5,8×2,7 мм на фоне асцита;
9 фигура - округлый диссеминат в прикультевой зоне без четких контуров с высокой степенью васкуляризации;
10 фигура - гипоэхогенный округлый диссеминат в прикультевой зоне без четких контуров 7,6×12,0 мм на фоне асцита;
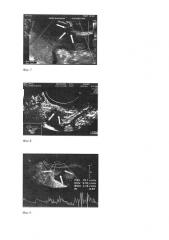
11 фигура - округлый гипоэхогенный диссеминат в прикультевой зоне без четких контуров с периферическим типом кровотока на фоне асцита;
12 фигура - диссеминат по париетальной брюшине пониженной эхогенности 8,6 мм×24,3 мм без четких контуров до лечения;
13 фигура - диссеминат по париетальной брюшине в ЦДК и ЭДК единичные локусы кровотока по периферии с наличием допплеровской кривой до лечения;
14 фигура - диссеминат по париетальной брюшине в виде гипоэхогенного образования размерами до 10,7×15,4 мм без четких контуров гиперваскулярный в ЭДК и ЦДК со смешанным типом кровоснабжения и наличием допплеровской кривой до лечения;
15 фигура - после лечения диссеминат 4,0 мм×7,0 мм в виде гипоэхогенной аваскулярной структуры.
1. Способ ранней диагностики перитонеального рецидива рака яичников после оптимальных циторедуктивных операций, включающий комплексный динамический ультразвуковой мониторинг с использованием трансабдоминального и трансвагинального доступов, оценку топометрических и качественных гемодинамических параметров эхо-структуры, отличающийся тем, что проводят исследование на наличие диссеминатов париетальной брюшины с помощью высокочастотного линейного датчика и при толщине диссеминатов париетальной брюшины от 6,0 до 10,0 мм и более в виде равномерного утолщения или напластований гипоэхогенной структуры с высокой и средней степенью васкуляризации и смешанным типом кровоснабжения либо при наличии единичных гипоэхогенных овальных или округлых включений по париетальной брюшине размерами от 3,5-8,0 мм и более аваскулярных или с наличием единичных локусов кровотока и периферическим или центральным типами кровоснабжения, наличии допплеровской кривой при триплексном сканировании диагностируют ранний рецидив рака яичников в виде перитонеальной диссеминации, исследование осуществляют ежемесячно в первый год после первичного специализированного лечения.
2. Способ по п. 1, отличающийся тем, что трансабдоминальное исследование проводят в положении стоя и лежа на спине при форсированном брюшном дыхании и с его задержкой.
3. Способ по п. 1, отличающийся тем, что трансабдоминальное исследование проводят в положении лежа на спине при форсированном брюшном дыхании и с его задержкой с наружной абдоминальной пальпацией.