Способ магнито-резонансной томографической диагностики трахеомаляции
Иллюстрации
Показать всеИзобретение относится к медицине, лучевой диагностике, оториноларингологии, торакальной хирургии и пульмонологии. Диагностику трахеомаляции проводят с помощью МРТ короткими быстрыми последовательностями Trufi или HASTE, с получением Т2-ВИ, в аксиальной проекции. Предварительно проводят ингаляцию 5-8 мл водного аэрозоля, размером 3-5 мкм. Сканирование проводят на форсированном дыхании, отдельно для фазы вдоха и фазы выдоха, на трех уровнях рубцового стеноза трахеи, выше и ниже участка стеноза трахеи на расстоянии, равном размеру тела позвонка. После получения изображений проводят количественную оценку степени спадения поперечного сечения трахеи на уровне рубцового стеноза по формуле: Процент спадения просвета трахеи = ((А-В)/А)×100%, где А - площадь поперечного сечения трахеи на вдохе (в мм2); В - площадь поперечного сечения трахеи на выдохе (в мм2). Оценивают толщину стенки трахеи и однородность МР-сигнала. Трахеомаляцию диагностируют при определении совокупности следующих признаков: процент спадения просвета трахеи в зоне стеноза составляет более 50%, толщина стенки трахеи уменьшена до 1,5-5 мм в зоне рубцового стеноза и до 1,5-2,5 мм вне зоны стеноза в хрящевой ее части по передней полуокружности, имеется неоднородность MP-сигнала с участками гипо- и слабо гиперинтенсивного сигнала, по крайней мере, в зоне стеноза трахеи. Способ обеспечивает раннее выявление трахеомаляции, точность диагностики с определением истинной толщины стенки трахеи, структуры патологически измененной стенки трахеи и паратрахеальной клетчатки, распространенности патологического процесса, визуализацию трахеи в каждую фазу форсированного дыхания. 1 табл., 1 пр.
Реферат
Изобретение относится к сопряженным областям медицины, таким как лучевая диагностика, оториноларингология, торакальная хирургия и пульмонология. Данный способ диагностики предназначен для раннего выявления трахеомаляции.
Традиционными способами диагностики трахеомаляции являются: эндоскопический метод, данные функционального исследования внешнего дыхания и рентгеноскопия. Низкий уровень чувствительности и специфичности данных методов в определении и дифференциальной диагностике трахеомаляции является стимулом к поиску новых, более эффективных способов для выявления указанной хирургической патологии.
Инструментальная диагностика при помощи фибробронхоскопии является на сегодняшний день главным методом диагностики трахеомаляции и заключается в определении сужения более чем на ½ диаметра трахеи во время выполнения форсированного дыхания или кашля (О.Н. Бродская. Экспираторный коллапс трахеи и крупных бронхов. Практическая пульмонология. - 2013, с. 8-11). Метод является инвазивным и не физиологичным, так как введенный в просвет трахеи фибробронхоскоп не позволяет полностью спадаться стенкам трахеи во время форсированного дыхания, что может спровоцировать недооценку степени и распространенности патологического процесса. При стенозах трахеи не всегда удается пройти эндоскопом ниже стенотически измененного участка, а значит, отсутствует возможность достоверной оценки нижерасположенных отделов. Данный метод требует большого опыта врача и несет субъективный фактор - невозможно определить точный процент спадения трахеи, также невозможно оценить толщину стенки трахеи. Кроме того, существует ряд серьезных противопоказаний для эндоскопического метода диагностики.
Другим часто используемым методом диагностики трахеомаляции является исследование функции внешнего дыхания (Белов А.А., Данилогорская Ю.А., Лакшин А.А. Основные методы функциональной диагностики в клинике внутренних болезней. Руководство для врачей. - 2003, с. 86). Путем регистрации динамики и объема выдыхаемого воздуха составляют спирометрический график. При выявлении «провала» на данном графике диагностируют обструкцию просвета трахеобронхиального дерева. При исследовании пациентов с диагнозом стеноз трахеи может быть зарегистрировано снижение скорости экспирации, как и при трахеомаляции, что создает условия для ошибочной диагностики основного заболевания и, соответственно, приводит к недооценке имеющейся трахеомаляции. Рубцовый стеноз трахеи (РСТ) часто сопровождается трахеомаляцией. Аналогичная спирометрическая картина наблюдается при обструктивной эмфиземе и бронхиальной астме.
Метод динамической мультиспиральной компьютерной томографии (МСКТ) может быть использован для диагностики трахеомаляции (Baroni RH, Feller-Kopman D, Nishino M, et al. Tracheobronchomalacia: comparison between end-expiratory and dynamic expiratory CT for evaluation of central airway collapse. Radiology 2005; 235(2): 635-641). Суть метода заключается в определения степени сужения трахеи во время форсированного дыхания. При непрерывном сканировании получают изображения трахеи во время всех фаз форсированного дыхания. Далее проводят реконструкцию изображений в формате 4D. После получения изображений по аксиальной проекции определяют площадь поперечного сечения просвета трахеи на максимальном вдохе и выдохе; производят подсчет процента спадения стенок трахеи. По степени тяжести трахеомаляция подразделяется на легкую степень 51-75%, умеренную 76-90% и тяжелую 91-100% (Р. М. Boiselle, С.R. O′Donnell, A. A. Bankier, et al. Tracheal Collapsibility in Healthy Volunteers during Forced Expiration: Assessment with Multidetector CT Radiology2009; 252(1): 255-262). Метод достаточно информативен, однако, несет лучевую нагрузку, поэтому частое повторение данного метода не всегда оправдано. Также при КТ невозможно оценить толщину стенки трахеи, что очень важно для оценки интрамурального патологического процесса и дальнейшего оперативного лечения. В дополнение к сказанному, на сегодняшний день не все компьютерные томографы оснащены протоколом, использующимся в вышеописанном методе.
Существует статический метод магнитно-резонансной томографической (МРТ) диагностики заболеваний трахеи, который заключается в проведении стандартных последовательностей Т1-взвешенных изображений (ВИ), Т2-ВИ, Т2-ВИ Fs в трех плоскостях (аксиальной, фронтальной, сагиттальной), который применяется для диагностики опухоли трахеи, средостения, сосудистой аномалии (Harvey S. Glazer, Marilyn J. Siegel. Head and Neck Surgery. 2001. Diagnostic Imaging of the Trachea. Chapter 122). Для диагностики PCT используют импульсные последовательности Т1- и Т2-ВИ в трех плоскостях: корональные и сагиттальные сканы проводятся параллельно стенке трахеи, аксиальные - перпендикулярно, на уровне рубцовых изменений (Перевозникова И.А., Козак А.Р. Комплексная лучевая диагностика рубцовых стенозов трахеи. Лучевая диагностика и терапия. 2010. №3. С. 33-38). Хондролизис при трахеомаляции возможен не только на уровне рубцовых изменений, но и выше и/либо ниже стенотического участка. Трахеомаляция может быть диагностирована только посредством функционального исследования, при выявлении нарушения каркасной функции трахеи, уменьшении толщины стенки трахеи и изменении ее структуры.
Задачей изобретения является повышение точности диагностики трахеомаляции.
Указанная задача решается способом магнитно-резонансной томографической (МРТ) диагностики трахеомаляции, заключающимся в том, что:
- МРТ проводят короткими быстрыми последовательностями Trufi или HASTE, с получением Т2-ВИ, в аксиальной проекции;
- предварительно проводят ингаляцию 5-8 мл водного аэрозоля, размером 3-5 мкм;
- сканирование проводят на форсированном дыхании, отдельно для фазы вдоха и фазы выдоха, на трех уровнях рубцового стеноза трахеи, выше и ниже участка стеноза трахеи на расстоянии, равном размеру тела позвонка;
- после получения изображений проводят количественную оценку степени спадения поперечного сечения трахеи на уровне рубцового стеноза по формуле:
Процент спадения просвета трахеи = ((А-В)/А)×100%,
где А - площадь поперечного сечения трахеи на вдохе (в мм2),
В - площадь поперечного сечения трахеи на выдохе (в мм2);
- оценивают толщину стенки трахеи и однородность МР-сигнала,
- трахеомаляцию диагностируют при определении совокупности следующих признаков: процент спадения просвета трахеи в зоне стеноза составляет более 50%, толщина стенки трахеи уменьшена до 1,5-5 мм в зоне рубцового стеноза и до 1,5-2,5 мм вне зоны стеноза в хрящевой ее части по передней полуокружности, имеется неоднородность MP-сигнала с участками гипо- и слабо гиперинтенсивного сигнала, по крайней мере, в зоне стеноза трахеи.
Практически способ диагностики осуществляется следующим образом. Для оптимизации исследования и с целью исключения дыхательных артефактов, каждому пациенту проводится инструктаж дыхания, тренировка техники форсированного вдоха/выдоха и хронометраж дыхательных движений пациента. В зависимости от полученных данных хронометража, индивидуально выставляется время сканирования. Длительность сканирования вариабельна: протяженность времени форсированного вдоха может занимать 2-5 секунд, форсированный выдох 3-6 секунд. Проводят ингаляции 5-8 мл аэрозоля, ультразвуковым или компрессорным ингалятором, распыляющим аэрозоль размером 3-5 мкм. Далее исследуемого пациента укладывают на спину на стол MP-томографа, фиксируют голову и шею для исключения двигательных артефактов, устанавливают шейную катушку и катушку для тела (при ее расположении на грудной клетке). После выполнения ориентировочного сканирования в аксиальной проекции перпендикулярно ходу трахеи проводят сканирование трахеи с использованием модифицированных коротких быстрых последовательностей Т2-ВИ Trufi (либо HASTE), с толщиной среза 2 мм, количество срезов 5, период повторения TR 3.55 (91), время инверсии TI 1.54 (1400), поле исследования FOV 25. Сканирование проводится отдельно для каждой фазы форсированного дыхания на трех уровнях: уровень рубцового стеноза трахеи, выше и ниже суженного участка трахеи на расстоянии, равном размеру тела позвонка. После получения изображений оценивают степень и протяженность изменений стенок трахеи во время выдоха (спадение). При выявлении у пациента уменьшения площади поперечного сечения трахеи во время выдоха более чем 50%, уменьшении толщины стенки трахеи до 1,5-5 мм в зоне рубцового стеноза и до 1,5-2,5 мм вне зоны стеноза в хрящевой ее части по передней полуокружности и неоднородности MP-сигнала на Т2-ВИ от ткани стенки трахеи с участками гипо- и слабо гиперинтенсивного сигнала диагностируют трахеомаляцию. Перед исследованием требуется удалить эндотрахеальную трубку, если она имеется. Водные ингаляции рассчитаны на лучшую визуализацию стенки трахеи, поскольку метод МРТ основан на измерении электромагнитного отклика ядер атомов водорода на возбуждение их определенной комбинацией электромагнитных волн в магнитном поле высокой напряженности. Сканирование с функциональной пробой на трех уровнях трахеи позволяет определить распространенность патологического процесса. При выявлении размягчения стенки трахеи в пределах зоны стенотического сужения проводят радикальную операцию. При поражении хрящей трахеи за пределами стеноза более оправданы этапно-реконструктивные операции.
Протокол исследования
1. Перед исследованием проводится хронометраж и тренировка форсированного дыхания. Далее проводят ингаляцию 5-8 мл аэрозоля, ультразвуковым или компрессорным ингалятором, распыляющим аэрозоль размером 3-5 мкм.
2. Первую серию срезов проводят в аксиальной плоскости в шейном отделе трахеи, далее в верхне-грудном и нижне-грудном отделах трахеи. При наличии у пациента рубцового стеноза трахеи первую серию проводят на уровне сужения, последующие - выше и ниже стенотического участка, на расстоянии, равном размеру тела позвонка.
3. Сканирование трахеи проводится отдельно для каждой фазы форсированного дыхания, на разных уровнях.
4. После получения изображений производят количественную оценку степени спадения поперечного сечения просвета дыхательных путей по формуле:
Процент спадения просвета трахеи = ((A-В)/A)×100%,
где А - площадь поперечного сечения трахеи на вдохе (в мм2),
В - площадь поперечного сечения трахеи на выдохе (в мм2).
Если полученное значение составляет более 50%, диагностируют нарушение каркасносной функции трахеи. Далее измеряют толщину стенки трахеи в хрящевой ее части и оценивают МР-сигнал, исходящий от ткани стенки трахеи. При определении уменьшения толщины стенки трахеи до 1,5-5 мм в зоне рубцового стеноза и до 1,5-2,5 мм вне зоны стеноза, в хрящевой ее части по передней полуокружности, и неоднородности MP-сигнала на Т2-ВИ от ткани стенки трахеи с участками гипо- и слабо гиперинтенсивного сигнала диагностируют трахеомаляцию. Оценивается протяженность, а также степень тяжести трахеомаляции (легкая, средняя, тяжелая).
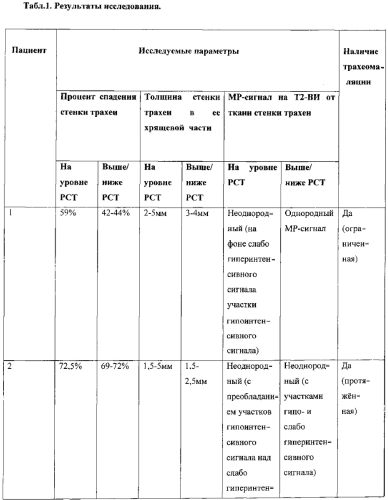
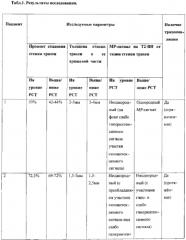
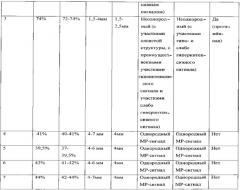
Предложенным способом обследовано 7 пациентов (n=7) с диагнозом рубцовый стеноз трахеи и подозрением на трахеомаляцию. Исследования проводили на магнитно-резонансных томографах фирмы Siemens с напряженностью магнитного поля 3 Тл и 1,5 Тл. Трахеомаляция была выявлена в 3-х случаях (n=3), диагноз был подтвержден результатами фибробронхоскопии. У пациентов с выявленной трахеомаляцией процент спадения стенок трахеи при форсированном дыхании варьировал в диапазоне 59-74% (легкая степень); толщина стенки трахеи в хрящевой ее части на уровне рубцового стеноза была неравномерной (1,5-5 мм) у всех трех пациентов (n=3); у двух пациентов процент спадения стенок трахеи распространялся выше и ниже сужения на расстоянии, равном размеру тела позвонка (n=2), толщина стенки трахеи в хрящевой ее части составила менее 3 мм (1,5-2,5 мм), MP-сигнал на Т2-ВИ от ткани стенки трахеи был неоднородный с участками гипо- и слабо гиперинтенсивного сигнала на всех уровнях сканирования (табл. 1). У остальных 5 пациентов процент спадения стенки трахеи составил менее 50%, толщина стенки трахеи в хрящевой ее части составила более 3 мм, MP-сигнал от ткани стенки трахеи был однородным.
Пример. Больная З., 36 лет. Направляющий диагноз «рубцовый стеноз шейного отдела трахеи с подозрением на трахеомаляцию». Пациентке была проведена МРТ диагностика трахеомаляции. Исследование проводили на магнитно-резонансном томографе с напряженностью поля в 3Т Magnetom Verio фирмы Siemens с использованием модифицированной быстрой последовательностью Т2- ВИ (Trufi), с толщиной среза 2 мм. Перед исследованием проводили инструктаж дыхания и тренировку техники форсированного вдоха/выдоха. Проводили хронометраж дыхательных движений пациента, длительность форсированного вдоха пациента занимала 2-3 секунды, форсированный выдох 5-6 секунд. Хронометраж замеряли 3 раза, для исключения погрешности измерения. Далее пациентке проводили ингаляцию 5 мл аэрозоля (дистиллированная вода) ультразвуковым ингалятором, распыляющим аэрозоль размером 3-5 мкм, после чего пациентку положили на стол MP-томографа на спину, зафиксировали голову и шею, установили шейную катушку и катушку для тела, расположенную на грудной клетке исследуемой. После выполнения ориентировочного сканирования провели сканирование в аксиальной проекции, перпендикулярно ходу трахеи. Первую серию провели на уровне сужения, последующие - выше и ниже стенотического участка, на расстоянии, равном размеру тела позвонка. При помощи голосовых команд на каждом уровне провели два сканирования, отдельно для каждой фазы дыхания. После получения изображений с помощью программного обеспечения рабочей станции, рассчитали площадь поперечного сечения трахеи на вдохе и на выдохе (в мм2); затем рассчитывался процент спадения стенок трахеи по формуле:
где А - площадь поперечного сечения трахеи на вдохе (в мм2),
В - площадь поперечного сечения трахеи на выдохе (в мм2).
Площадь поперечного сечения просвета трахеи
- в зоне РСТ:
на вдохе 82 мм2, на выдохе 31 мм2
((82-31)/82)×100%
процент спадения просвета трахеи равен 62%
- площадь поперечного сечения просвета трахеи выше РСТ на расстоянии, равном размеру тела позвонка:
на вдохе 100 мм2, на выдохе 39 мм2
((100-39)/100)×100%
процент спадения просвета трахеи равен 61%
- площадь поперечного сечения просвета трахеи ниже РСТ на расстоянии, равном размеру тела позвонка:
на вдохе 160,5 мм2, на выдохе 44 мм2
((160,5-44)/160,5)×100%
процент спадения просвета трахеи равен 72,5%
Максимальный процент спадения стенок трахеи из трех уровней составил 72,5%. Толщина стенки трахеи по передней полуокружности (хрящевой части трахеи): на уровне стеноза неравномерная и составила 1,5-5 мм; выше и ниже стенотического участка трахеи 1,5-2,5 мм; в мембранозной части трахеи толщина стенки на всех трех уровнях составила 2 мм. МР-сигнал на Т2-ВИ от ткани стенки трахеи был неоднородный (с участками гипо- и слабо гиперинтенсивного сигнала) на всех трех уровнях сканирования.
На основании предложенного способа было сделано заключение о наличии протяженной трахеомаляции легкой степени тяжести. Впоследствии пациентке было проведено этапное лечение (трахеопластика с применением микрохирургической техники с имплантацией реберного аутохряща в переднюю и боковые стенки трахеи, с введением Т-образной трубки).
Разработанный способ магнитно-резонансной томографической диагностики трахеомаляции повышает точность диагностики данного заболевания, а именно: позволяет определить истинную толщину стенки трахеи, оценить структуру патологически измененной стенки трахеи и паратрахеальной клетчатки, выявить распространенность патологического процесса, визуализировать трахею в каждую фазу форсированного дыхания.
Способ магнитно-резонансной томографической (МРТ) диагностики трахеомаляции, заключающийся в том, что:- МРТ проводят короткими быстрыми последовательностями Trufi или HASTE, с получением Т2-ВИ, в аксиальной проекции;- предварительно проводят ингаляцию 5-8 мл водного аэрозоля, размером 3-5 мкм;- сканирование проводят на форсированном дыхании, отдельно для фазы вдоха и фазы выдоха, на трех уровнях рубцового стеноза трахеи, выше и ниже участка стеноза трахеи на расстоянии, равном размеру тела позвонка;- после получения изображений проводят количественную оценку степени спадения поперечного сечения трахеи на уровне рубцового стеноза по формуле:Процент спадения просвета трахеи = ((А-В)/А)×100%,где А - площадь поперечного сечения трахеи на вдохе (в мм2),В - площадь поперечного сечения трахеи на выдохе (в мм2);- оценивают толщину стенки трахеи и однородность МР-сигнала,- трахеомаляцию диагностируют при определении совокупности следующих признаков: процент спадения просвета трахеи в зоне стеноза составляет более 50%, толщина стенки трахеи уменьшена до 1,5-5 мм в зоне рубцового стеноза и до 1,5-2,5 мм вне зоны стеноза в хрящевой ее части по передней полуокружности, имеется неоднородность MP-сигнала с участками гипо- и слабо гиперинтенсивного сигнала, по крайней мере, в зоне стеноза трахеи.