Способ одномоментной реконструкции молочной железы при раке с использованием ацеллюлярного дермального матрикса и силиконового эндопротеза
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к онкологии и реконструктивно-пластической хирургии. Выполняют подкожную мастэктомию и лимфаденэктомию с одномоментной реконструкцией силиконовым имплантатом. При этом большую грудную мышцу мобилизуют путем отсечения от нижнего края ее прикрепления, латеральнее до уровня, соответствующего 9 часам по циферблату. Нижнелатеральную часть большой грудной мышцы отсепаровывают от передней грудной стенки и путем электродиссекции формируют субпекторальный карман до маркированных уровней по периметру формируемой железы; после успешного создания субпекторального кармана приблизительными размерами 4-8 см × 14-16 см осуществляют подготовку листа ацеллюлярного дермального матрикса, его острые края обрезают по полуокружности, погружают в 0,9% физиологический раствор, далее край матрикса, соответствующий нижнему, подшивают отдельными узловыми швами атравматичной нитью к фасции передней грудной стенки, соответствующей субмаммарной складке. После прикрепления АДМ к субмаммарной складке измеряют ширину кармана для выбора эндопротеза и помещают в него силиконовый эндопротез, далее обработанный край АДМ подшивают к нижним и боковым краям большой грудной мышцы, при этом верхний край АДМ натягивают до нижнего мобилизованного края большой грудной мышцы с закрытием силиконового эндопротеза. Далее края АДМ помещают под большую грудную мышцу путем разных расстояний вкола иглы от краев мышцы и АДМ, при этом расстояние от вкола иглы до края АДМ составляет 6 мм, а от края большой грудной мышцы до выкола иглы - 12 мм. Для осуществления расположения мышечной ткани сверху над листом ацеллюлярного дермального матрикса края большой грудной мышцы и АДМ соединяют непрерывным швом атравматичной нитью. Отсепаровывают фрагмент передней зубчатой мышцы размерами 6-10 см × 3 × 6 см и мобилизованный фрагмент передней зубчатой мышцы перемещают к краю АДМ, фиксируют края передней зубчатой мышцы и АДМ по аналогичной методике фиксации с большой грудной мышцей для создания герметичности мышечно-матриксного кармана. После чего осуществляют послойное ушивание послеоперационной раны с оставлением вакуум-дренажей в ложе силиконового эндопротеза и в области лимфаденэктомии. Способ позволяет снизить травматичность оперативного вмешательства при одномоментной реконструкции за счет исключения необходимости использования аутологичных мышечных трансплантатов, сокращает время операции, дает возможность расширения кармана для эндопротеза и снижает болевой синдром. 1 пр., 9 ил.
Реферат
Изобретение относится к медицине, а именно к онкологии и реконструктивно-пластической хирургии, и может быть использовано после радикального удаления злокачественной опухоли молочной железы с одномоментной реконструкцией железы с использованием ацеллюлярного дермального матрикса (АДМ) и силиконового эндопротеза.
Известен способ инфрамаммарного доступа при кожесохраняющей мастэктомии с одномоментной реконструкцией силиконовым имплантатом, включающий кожесохраняющую мастэктомию с сохранением целостности инфрамаммарной фасциальной системы, после рассечения кожи и поверхностного слоя клетчатки в инфрамаммарной складке идентифицируют поверхностную (скарповскую) фасцию, производят отсепаровку клетчатки над ней до места расщепления фасции на передний и задний листки, затем рассекают передний листок, выделяют ткань молочной железы, задний листок рассекают горизонтально на 2 см выше места расщепления, выполняют кожесохраняющую радикальную мастэктомию с удалением регионарного лимфатического коллектора единым блоком, в полученную полость устанавливают анатомический силиконовый имплантат, ориентируют его в ране по нижней метке, затем ушивают клетчатку двухрядным узловым швом, кожу - интрадермальным швом (RU 2545431 С2).
Однако в данном методе отсутствует эффективное укрытие нижнего полюса силиконового имплантата, что является риском развития некроза кожных лоскутов нижнего полюса реконструированной железы с последующей протрузией имплантата.
В настоящее время для укрытия нижнего полюса силиконового эндопротеза в реконструкции молочной железы широко применяют аутологичные мышечные трансплантаты, однако их использование сопряжено с большей травматичностью операции и рядом возможных осложнений, удлиняет период реабилитации и может привести к косметическому и функциональному дефекту в донорской зоне.
В связи с этим перспективным направлением является использование биологического трансплантата - ацеллюлярного дермального матрикса (АДМ), который без повышения травматичности и объема операции может быть эффективно применен для укрытия нижнего полюса эндопротеза.
АДМ был создан изначально для коррекции формы молочной железы после аугментации, чтобы устранить все неровности и контурные аномалии. Его использование в имплантации стало популярным после того, как Brueing et al. опубликовал ряд случаев его применения для укрытия нижнелатерального полюса молочной железы (Department of Surgery, Division of Plastic Surgery, New Jersey Breuing KH, Warren SM. Immediate bilateral breast reconstruction with implants and inferolateral AlloDerm slings. Ann Plast Surg. Sep 2005; 55(3):232-239).
Известен способ применения АДМ с возможностью создания кармана для протеза тканевого экспандера без использования передней зубчатой мышцы или прямой мышцы живота (Ian С. Норре, MD, Janet Н. Yueh, MD, Cindy Н. Wei, MD, Naveen K. Ahuja, MD, Priti P. Patel, MD, and Ramazi O. Datiashvili, MD. Complications Following Expander/Implant Breast Reconstruction Utilizing Acellular Dermal Matrix: A Systematic Review and Meta-Analysis // Open Access Journal of Plastic Surgery. - V. 11, 2013. - p. 417-428).
Однако в литературе имеются сведения об увеличении послеоперационных инфекционных осложнений, сером, эксплантации (Chun YS, Verma K, Rosen Н, et al. Implant-based breast reconstruction using acellular dermal matrix and the risk of postoperative complications. Plast Reconstr Surg. Feb; 125(2):429-436; Lanier ST, Wang ED, Chen JJ, et al. The effect of acellular dermal matrix use on complication rates in tissue expander/implant breast reconstruction. Ann Plast Surg. May; 64(5):674-678; Weichman KE, Wilson SC, Weinstein AL, et al. The use of acellular dermal matrix in immediate two-stage tissue expander breast reconstruction. Plast Reconstr Surg. May 2012; 129(5): 1049 1058; Liu AS, Kao HK, Reish RG, Hergrueter CA, May JW, Jr., Guo L. Postoperative complications in prosthesis-based breast reconstruction using acellular dermal matrix. Plast Reconstr Surg. May; 127(5):1755-1762).
В настоящее время большинство дермальных матриксов, используемых для реконструкции молочной железы, включают человеческий матрикс, свиной матрикс или матрикс от крупного рогатого скота. Человеческий матрикс представлен Alloderm (LifeCell, Branchburg, NJ), Flex HD (Ethicon, Sommerville, NJ), Neoform (Mentor, Santa Barbara, CA), DermaMatrix (Synthes, West Chester, PA). Свиной матрикс включает Strattice (LifeCell, Branchburg, NJ) and Permacol (Covidien, Boulder, CO).
В зарубежной литературе имеется много публикаций об использовании АДМ, однако подробно метод авторами не описан. В отечественной литературе мы не нашли аналогов предлагаемой методики реконструкции молочной железы с использованием биологического имплантата.
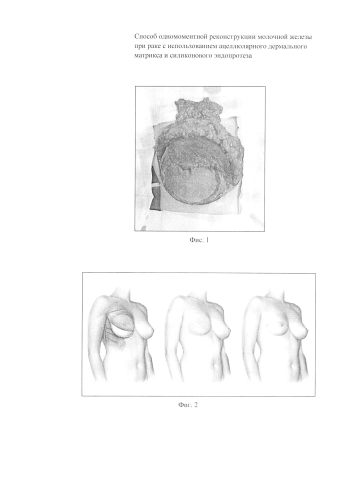
Задачей изобретения является снижение травматичности оперативного вмешательства при одномоментной реконструкции молочной железы по поводу рака за счет исключения необходимости использования аутологичных мышечных трансплантатов, адекватное укрытие нижнего полюса силиконового эндопротеза (фиг. 1, 2), избежание реимплантации эндопротеза, сокращение времени операции, возможность расширения кармана для эндопротеза, снижение болевого синдрома.
Указанная задача решается тем, что большую грудную мышцу мобилизуют путем отсечения от нижнего края ее прикрепления, латеральнее до уровня, соответствующего 9 часам по циферблату, нижнелатеральную часть большой грудной мышцы отсепаровывают от передней грудной стенки и путем электродиссекции формируют субпекторальный карман до маркированных уровней по периметру формируемой железы; после успешного создания субпекторального кармана приблизительными размерами 4-8 см × 14-16 см осуществляют подготовку листа ацеллюлярного дермального матрикса, его острые края обрезают по полуокружности, погружают в 0,9% физиологический раствор, далее край матрикса, соответствующий нижнему, подшивают отдельными узловыми швами атравматичной нитью к фасции передней грудной стенки, соответствующей субмаммарной складке, после прикрепления АДМ к субмаммарной складке измеряют ширину кармана для выбора эндопротеза и помещают в него силиконовый эндопротез, далее обработанный край АДМ подшивают к нижним и боковым краям большой грудной мышцы, при этом верхний край АДМ натягивают до нижнего мобилизованного края большой грудной мышцы с закрытием силиконового эндопротеза, далее края АДМ помещают под большую грудную мышцу путем разных расстояний вкола иглы от краев мышцы и АДМ, при этом расстояние от вкола иглы до края АДМ составляет 6 мм, а от края большой грудной мышцы до выкола иглы - 12 мм, для осуществления расположения мышечной ткани сверху над листом ацеллюлярного дермального матрикса края большой грудной мышцы и АДМ соединяют непрерывным швом атравматичной нитью, далее отсепаровывают фрагмент передней зубчатой мышцы размерами 6-10 см × 3×6 см и мобилизованный фрагмент передней зубчатой мышцы перемещают к краю АДМ, фиксируют края передней зубчатой мышцы и АДМ по аналогичной методике фиксации с большой грудной мышцей для создания герметичности мышечно-матриксного кармана, после чего осуществляют послойное ушивание послеоперационной раны с оставлением вакуум-дренажей в ложе силиконового эндопротеза и в области лимфаденэктомии.
Изобретение поясняется подробным описанием, клиническим примером и иллюстрациями, на которых изображено:
Фиг. 1 - на фото показан сформированный мышечно-матриксный карман.
Фиг. 2 - схематическое изображение зоны фиксации ацеллюлярного дермального матрикса.
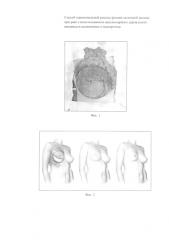
Фиг. 3 - этап завершения подкожной мастэктомии с регионарной лимфаденэктомией.
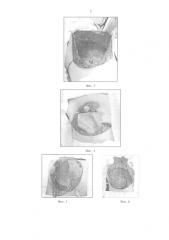
Фиг. 4 - этап подготовки листа АДМ.
Фиг. 5 - этап формирования комбинированного мышечно-матриксного кармана.
Фиг. 6 - сформированный мышечно-матриксный карман с силиконовым эндопротезом.
Фиг. 7 - вид пациентки после операции.
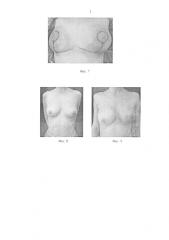
Фиг. 8 - вид пациентки Б. до операции.
Фиг. 9 - вид пациентки Б. на 14 сутки после операции.
Способ одномоментной реконструкции молочной железы при раке с использованием ацеллюлярного дермального матрикса и силиконового эндопротеза осуществляют следующим образом.
В положении больной на спине под общим обезболиванием выполняют подкожную мастэктомию с регионарной лимфаденэктомией (Фиг. 3). Вопрос о количестве уровней лимфодиссекции решают в зависимости от стадии заболевания, отсутствия или наличия метастатических лимфатических узлов. Лимфаденэктомию выполняют по стандартной методике. Рану промывают 0,9% физиологическим раствором.
Большую грудную мышцу мобилизуют путем отсечения от нижнего края ее прикрепления, латеральнее до уровня, соответствующего 9 часам по циферблату. Нижнелатеральную часть большой грудной мышцы отсепаровывают от передней грудной стенки. Путем электродиссекции формируют субпекторальный карман до маркированных уровней по периметру формируемой железы. После успешного создания субпекторального кармана приблизительными размерами 4-8 см × 14-16 см осуществляют подготовку листа ацеллюлярного дермального матрикса (АДМ), в данном случае «Пермакол» (фиг. 4), согласно рекомендациям производителя.
Острые края АДМ обрезают по полуокружности, погружают в 0,9% физиологический раствор на 3 сек. АДМ проецируют на нижнюю зону реконструкции молочной железы, соответствующую нижнему полюсу. Край АДМ, соответствующий нижнему, подшивают отдельными узловыми швами атравматичной нитью викрил 3/0 к фасции передней грудной стенки, соответствующей субмаммарной складке.
После надежного прикрепления АДМ к субмаммарной складке измеряют ширину кармана для выбора силиконового эндопротеза. Осуществляют тщательный гемостаз в сформированном субпекторальном кармане. В последний помещают силиконовый эндопротез.
После тщательного гемостаза и помещения протеза обработанный край АДМ подшивают к нижним и боковым краям большой грудной мышцы. Верхний край имплантата (АДМ) натягивают до нижнего мобилизованного края большой грудной мышцы с закрытием силиконового эндопротеза. Край имплантата (АДМ) помещают под нижний край большой грудной мышцы (Фиг. 5).
Особенностью нашего метода является то, что помещение края имплантата (АДМ) под большую грудную мышцу осуществляют путем разных расстояний вкола иглы от краев мышцы и биологического имплантата. Расстояние от вкола иглы до края АДМ составляет 6 мм, от края большой грудной мышцы до выкола иглы - 12 мм. Таким образом, мышечная ткань оказывается расположенной сверху над листом ацеллюлярного дермального матрикса (Фиг. 5, 6).
Края большой грудной мышцы и АДМ соединяют непрерывным швом нитью викрил 3/0. Также особенностью является то, что для создания герметичного комбинированного кармана используют фрагмент передней зубчатой мышцы размерами 6-10 см × 3×6 см. Мобилизованный фрагмент передней зубчатой мышцы перемещают к краю имплантата (АДМ). Далее фиксируют края передней зубчатой мышцы и АДМ по аналогичной методике фиксации с большой грудной мышцей для создания герметичности мышечно-матриксного кармана (Фиг. 5, 6).
Послеоперационную рану послойно ушивают с оставлением двух дренажей, установленных в ложе эндопротеза и в подмышечной области - зоне лимфаденэктомии.
Данный способ был применен в отделении онкологии и реконструктивно-пластической хирургии молочной железы и кожи МНИОИ им. П.А. Герцена. Свиной АДМ применен у 9 больных раком молочной железы при одномоментной реконструкции. У всех пациенток была выполнена радикальная подкожная мастэктомия (лимфаденэктомия двух-трех уровней). У 8 больных использован АДМ размерами 10×15 см толщиной 1,5 мм, у одной пациентки - 10x10 см толщиной 1 мм. Во всех случаях для формирования кармана были использованы большая грудная мышца, АДМ и фрагмент передней зубчатой мышцы с целью создания герметичной полости для эндопротеза и разъединения зоны реконструкции и лимфаденэктомии.
У всех пациенток при использовании АДМ выполнена одномоментная мастопексия или редукционная маммопластика контралатеральной молочной железы (Фиг. 7) с целью достижения лучшего эстетического результата.
Клинический пример выполнения способа.
Пациентка Б., 43 г., клинический диагноз: Рак левой молочной железы I ст. T1N0M0 (в нижне-наружном квадранте). Состояние после секторальной резекции левой молочной железы (Фиг. 8).
Жалобы при поступлении: на наличие опухоли в левой молочной железе, нерадикально удаленной в марте 2014 г.
Анамнез: 07.03.14 пациентке в СМ-клиник была выполнена секторальная резекция левой молочной железы по поводу предполагаемой фиброаденомы. При гистологическом исследовании (препараты пересмотрены в МНИОИ) - атипическая пролиферативная мастопатия с очагом 5 мм инвазивной протоковой карциномы 1 степени злокачественности по краю образца. Для дальнейшего лечения больная обратилась в МНИОИ им П.А. Герцена. Выработана тактика радикального хирургического лечения, в связи с чем больная поступила в отделение онкологии и РПХ молочной железы и кожи.
Гистологическое заключение операционного материала от 07.03.14 (коне, препаратов из СМ-клиник) №5445-48/14 (03.04.14): на фоне железисто-фиброзной пролиферативной мастопатии в одном из фрагментов имеется участок инвазивной карциномы (G2) без признаков специфичности по краю образца.
Status localis: В нижне-наружном квадранте левой молочной железы имеется уплотнение без четких контуров Д=2,5 см (послеоперационные рубцовые изменения). Периферические л/у не увеличены.
Больной была выполнена операция по предложенной методике.
В положении больной на спине под общим обезболиванием согласно разметке линейным разрезом на границе внутренних квадрантов длиной 3 см, периареолярным разрезом на границе нижних квадрантов, линейным разрезом на границе наружных квадрантов рассечены кожа и подкожная клетчатка, ткань молочной железы подкожно мобилизована и удалена (Фиг. 3). Полулунным разрезом от передней до задней аксиллярной линии длиной 6 см рассечены кожа и подкожная клетчатка. Осуществлен доступ к клетчатке подмышечной, подлопаточной областей, подмышечно-подлопаточная клетчатка с лимфатическими узлами удалена. Рана промыта 0,9% физиологическим раствором. Большая грудная мышца мобилизована путем отсечения от нижнего края ее прикрепления, латеральнее до уровня, соответствующего 9 часам по циферблату. Нижнелатеральная часть большой грудной мышцы отсепарована от передней грудной стенки. Путем электродиссекции сформирован субпекторальный карман до маркированных уровней по периметру формируемой железы. После успешного создания субпекторального кармана приблизительными размерами 4-8 см × 14-16 см осуществлена подготовка листа АДМ согласно рекомендациям производителя. Острые края АДМ обрезаны по полуокружности, погружены в 0,9% физиологический раствор на 3 сек. Имплантат «Пермакол» (АДМ) проецирован на нижнюю зону реконструкции молочной железы, соответствующую нижнему полюсу (Фиг. 4). Край АДМ, соответствующий нижнему, подшит отдельными узловыми швами атравматичной нитью викрил 3/0 к фасции передней грудной стенки, соответствующей субмаммарной складке. После надежного прикрепления АДМ к субмаммарной складке измерена ширина кармана для выбора эндопротеза. Осуществлен тщательный гемостаз в сформированном субпекторальном кармане. В последний помещен силиконовый эндопротез (Фиг. 5). После тщательного гемостаза и помещения протеза обработанный край АДМ подшит к нижним и боковым краям большой грудной мышцы (Фиг. 5, 6). Верхний край АДМ (Пермакол) натянут до нижнего мобилизованного края большой грудной мышцы с закрытием силиконового эндопротеза. Край АДМ помещен под нижний край большой грудной мышцы. Помещение края АДМ под большую грудную мышцу осуществлен путем разных расстояний вкола иглы от краев мышцы и биологического имплантата. Расстояние от вкола иглы до края АДМ составило 6 мм, от края большой грудной мышцы до выкола иглы - 12 мм. Таким образом, мышечная ткань оказалась расположенной сверху над листом ацеллюлярного дермального матрикса. Края большой грудной мышцы и АДМ соединены непрерывным швом нитью викрил 3/0. Отсепарован фрагмент передней зубчатой мышцы размерами 6-10 см × 3×6 см. Мобилизованный фрагмент передней зубчатой мышцы перемещен к краю АДМ. Фиксированы края передней зубчатой мышцы и АДМ по аналогичной методике фиксации с большой грудной мышцей для создания герметичности мышечно-матриксного кармана (Фиг. 6).
Выполнена аугментация контралатеральной молочной железы с целью достижения симметричного хорошего косметического результата (Фиг. 9).
Гистологическое заключение операционного материала от 16.04.14 №Ц 63331-41 (28.04.14): Макро: 1) Ткань молочной железы размерами 15×11×2,5 см. На разрезе представлена эластичной жировой тканью с включениями жировых долек, очаговым кровоизлиянием Д=2,0 см. 2) Регионарная клетчатка - фрагмент клетчатки размерами 7,5×5,5×2,5 см, из которого выделено 7 л/у Д=0,4-1,2 см. Микро: В ткани молочной железы - пролиферативная мастопатия, очаги аденоза, очаговая атипическая гиперплазия, апокринизация протоков, организующиеся кровоизлияния, перифокальная лимфоидная инфильтрация вокруг остатков шовного материала. Опухолевого роста не выявлено. В 9 исследованных л/у регионарной клетчатки - гистиоцитоз синусов, реактивные изменения, очаговое жировое замещение, метастазов не обнаружено.
Иммуногистохимическое исследование №333/14 (ОКД №1): рецепторы эстрогенов 180Н баллов - умеренная положительная экспрессия, рецепторы прогестерона 270Н баллов - сильная положительная экспрессия, рецепторы Her2/neu - отрицательная экспрессия, Ki-67 - 3%.
Пациентка обсуждена на консилиуме с участием хирургов, химиотерапевта и радиолога. Больной показано проведение гормонотерапии тамоксифеном 10 лет.
Применение предложенного способа в клинике показало, что ацеллюлярный дермальный матрикс является существенным дополнением к вариантам реконструкции молочной железы. Способ снижает травматичность оперативного вмешательства при одномоментной реконструкции за счет исключения необходимости использования аутологичных мышечных трансплантатов, сокращает время операции, дает возможность расширения кармана для эндопротеза и снижает болевой синдром.
Способ одномоментной реконструкции молочной железы при раке с использованием ацеллюлярного дермального матрикса и силиконового эндопротеза, включающий этап подкожной мастэктомии и лимфаденэктомии с одномоментной реконструкцией силиконовым имплантатом, отличающийся тем, что большую грудную мышцу мобилизуют путем отсечения от нижнего края ее прикрепления, латеральнее до уровня, соответствующего 9 часам по циферблату, нижнелатеральную часть большой грудной мышцы отсепаровывают от передней грудной стенки и путем электродиссекции формируют субпекторальный карман до маркированных уровней по периметру формируемой железы; после успешного создания субпекторального кармана приблизительными размерами 4-8 см × 14-16 см осуществляют подготовку листа ацеллюлярного дермального матрикса, его острые края обрезают по полуокружности, погружают в 0,9% физиологический раствор, далее край матрикса, соответствующий нижнему, подшивают отдельными узловыми швами атравматичной нитью к фасции передней грудной стенки, соответствующей субмаммарной складке, после прикрепления АДМ к субмаммарной складке измеряют ширину кармана для выбора эндопротеза и помещают в него силиконовый эндопротез, далее обработанный край АДМ подшивают к нижним и боковым краям большой грудной мышцы, при этом верхний край АДМ натягивают до нижнего мобилизованного края большой грудной мышцы с закрытием силиконового эндопротеза, далее края АДМ помещают под большую грудную мышцу путем разных расстояний вкола иглы от краев мышцы и АДМ, при этом расстояние от вкола иглы до края АДМ составляет 6 мм, а от края большой грудной мышцы до выкола иглы - 12 мм, для осуществления расположения мышечной ткани сверху над листом ацеллюлярного дермального матрикса края большой грудной мышцы и АДМ соединяют непрерывным швом атравматичной нитью, далее отсепаровывают фрагмент передней зубчатой мышцы размерами 6-10 см × 3 × 6 см и мобилизованный фрагмент передней зубчатой мышцы перемещают к краю АДМ, фиксируют края передней зубчатой мышцы и АДМ по аналогичной методике фиксации с большой грудной мышцей для создания герметичности мышечно-матриксного кармана, после чего осуществляют послойное ушивание послеоперационной раны с оставлением вакуум-дренажей в ложе силиконового эндопротеза и в области лимфаденэктомии.