Способ остеопластической торакопластики из минидоступа
Иллюстрации
Показать всеИзобретение относится к фтизиатрии и может быть применимо для остеопластической торакопластики из минидоступа при туберкулезе. Выполняют паравертебральный минидоступ длиной 4 см. Производят резекцию задних участков I-V ребер. В концах I, II, III ребер формируют отверстия и проводят через эти отверстия нити. На расстоянии 4-5 см от позвоночника через прокол в коже вводят зажим в VII межреберье для захвата одного конца каждой нити. Через тот же прокол вводят зажим в VI межреберье и выводят второй конец каждой нити. Концы I, II, III ребер подтягивают и фиксируют к VII ребру завязыванием узлов. Способ позволяет уменьшить кровопотерю, обеспечить прекращение бактериовыделения и закрытие полостей распада. 7 ил.
Реферат
Изобретение относится к медицине, а именно к фтизиатрии.
В эпоху широкого распространения туберкулеза с множественной лекарственной устойчивостью особое значение приобретают хирургические методы лечения [1]. Высокоэффективны различные виды резекции легкого [2, 3]. Однако они противопоказаны у больных с распространенным деструктивным туберкулезом легких, особенно при наличии специфического поражения трахеобронхиального дерева, выраженности функциональных нарушений, сопутствующей патологии [4, 5].
Для стабилизации процесса в лечении таких пациентов применяется коллапсохирургическая операция экстраплевральная торакопластика. Принцип ее лечебного воздействия на каверны заключается создании необратимого коллапса легкого путем резекции необходимого количества ребер и экстраплеврального пневмолиза. Известны несколько модификаций данного вмешательства, общим в их техническом выполнении является полное удаление верхних двух-трех ребер и частичное - четырех-пяти нижележащих, пересечение межреберий у позвоночника (по Л.К. Богушу) и у грудины, экстраплевральный пневмолиз в пределах пораженной части легкого [6]. Однако такая операция сопровождается пересечением больших массивов скелетных мышц, что неизбежно при выполнении заднебокового доступа. Травма мышц, участвующих в дыхании, флотация грудной стенки из-за ее декостации и органов средостения приводят к нарушениям со стороны гемодинамики и легочной вентиляции. Частично эта проблема решается применением давящей повязки или пелота, но при этом возникает другая проблема - тугое бинтование вызывает сдавление органов средостения, что отрицательно сказывается на работе сердечно-сосудистой системы. Кроме того, повязка, сдавливая резецированное легкое и грудную стенку с обеих сторон, уменьшает его дыхательную экскурсию, способствует застою мокроты и развитию послеоперационных бронхолегочных осложнений. Большое значение имеет и косметический дефект, возникающий в результате односторонней деформации грудной стенки, что нередко является причиной отказа больных от операции [5, 7, 8, 9].
В Новосибирском НИИ туберкулеза с 1964 года в лечении больных распространенным деструктивным туберкулезом легких успешно применяется разработанный вариант экстраплевральной торакопластики - остеопластическая торакопластика. Основой лечебного действия этого вмешательства является необратимый селективный концентрический коллапс верхних отделов легкого, достигаемый путем пересечения небольших отрезков верхних IV-V-VI ребер у позвоночника, экстраплевральным пневмолизом и прочной фиксацией ребер в новом положении - блоке [4, 7, 8, 9]. С помощью этой методики у большинства больных удается ликвидировать полости распада, у остальных пациентов - стабилизировать процесс, создав благоприятные условия для проведения резекции легкого. Многолетний опыт применения остеопластической торакопластики выявил ее недостаток, заключающийся в необходимости применения широкого паравертебрального доступа от I до VIII-IX ребра и более. Операция была усовершенствована до применения более малоинвазивного доступа 6-8 см без огибания угла лопатки [4]. Однако достигнуть полного отсутствия косметического дефекта операции не удалось.
Вышеизложенное приводит к снижению приверженности больных к высокоэффективным методикам коллапсохирургических операций вследствие развития деформации грудной клетки. В связи с этим, а также с целью снижения интраоперационной кровопотери разработан новый способ остеопластической торакопластики из минидоступа. Из-за малого кожного разреза (4 см) техника выполнения операции кардинально изменилась.
Предлагаемый новый способ экстраплевральной остеопластической торакопластики, заключающийся в проведении остеопластической торакопластики, когда эта операция выполняется из минидоступа длиной 4 см, позволяет снизить интраоперационную кровопотерю и добиться отсутствия видимого косметического дефекта, тем самым, увеличить приверженность сложного контингента больных распространенным деструктивным туберкулезом легких к коллапсохирургии.
Способ осуществляется следующим образом. Операция производится под общей анестезией с искусственной вентиляцией легких в условиях миоплегии в положении больного лежа на животе с подложенным под грудь валиком. Рука на стороне оперативного вмешательства расположена вдоль туловища.
Используется паравертебральный минидоступ длиной 4 см, для удобства выполнения дальнейших манипуляций кожный разрез располагается в проекции остистых отростков III-IV ребер. При помощи электрокоагулятора рассекаются трапециевидная мышца и глубокая мускулатура спины в зоне прикрепления верхних (I-V) грудных ребер к позвонкам. Далее обнажаются задние отрезки планируемого для резекции количества верхних ребер на протяжении не более 3 см. Связано это с необходимостью максимального сохранения мышц I и II межреберья. Поднадкостнично резецируется задний участок III ребра на протяжении 3 см и через его ложе начинается выполнение экстраплеврального пневмолиза по направлению к I ребру. Начинать отслойку удобнее с помощью зонда Кохера, используя в последующем только «тупые» методы, тупфер или палец. С целью гемостаза сформированная экстраплевральная полость временно плотно тампонируется марлевыми салфетками. После отслойки легкого до позвоночника и от II ребра последнее резецируется поднадкостнично на протяжении 1,5-2 см. Далее, после мобилизации реберным распатором Semb, резецируются нижележащие IV и V ребра на протяжении 8-10 см до заднеподмышечной линии. При помощи электрокоагулятора и реберного распатора выделяется верхний край I ребра от позвоночника до точки, расположенной на 1 см медиальнее бугорка Лисфранка. Около позвоночника пересекается первое межреберье до ребра при помощи электрокоагулятора. За ребро проводится распатор для I ребра, оно отводится от подключичных сосудов и пересекается у позвоночника при помощи резектора для I ребра. При мобилизации и обработке I ребра необходимо помнить, что к передней поверхности шейки I ребра прилежит нижняя часть звездчатого узла симпатического нерва. При его повреждении возможно развитие симптома Бернара-Горнера. После этого доступ в грудную полость становится более широким, что облегчает выполнение пневмолиза, который осуществляется в следующих пределах: спереди - до II ребра, сзади - до VII межреберья, медиально - от средостения до уровня IV или V грудного позвонка, слева ориентиром служит дуга аорты. Латерально пневмолиз выполняется минимально, стараясь не разрушать сращение между II-III ребрами и париетальной плеврой, что в дальнейшем позволяет достичь дополнительной фиксации верхушки коллабированного легкого к «реберному блоку». Сформированная экстраплевральная полость туго заполняется марлевыми тампонами. Верхушка легкого фиксируется у позвоночника к VI, VII или VIII ребру. С этой целью на париетальную плевру над опущенной верхушкой накладывается зажим Бильрот, над ним плевра прошивается нитью Ethibond, перевязывается под зажимом и, подтянутая к позвоночнику, закрепляется путем подшивания через шестое и седьмое межреберья к VII ребру. Далее производится фиксация ребер при помощи нерассасывающегося сверхпрочного высокомодульного полиэтилена. Для этого в концах резецированных ребер на расстоянии 1 см от края перфорируется отверстие с помощью хирургического шила. Через эти отверстия с помощью иглы проводятся нити. Для более надежной фиксации I ребра в нем перфорируются два отверстия и проводятся две нити. Далее, на расстоянии 4-5 см от позвоночника, в VII межреберье через прокол в коже в экстраплевральную полость вводится зажим достаточной длины, которым захватывается один конец каждой нити. Затем через этот же прокол вводится зажим в VI межреберье и выводится второй конец каждой нити. Ассистент последовательно подтягивает концы I, II и III ребер под внутреннюю поверхность VI ребра, а хирург завязывает узлы. Таким образом, «реберный блок» плотно фиксируется к VII ребру, обеспечивая достаточный коллапс верхней доли и частично шестого сегмента легкого. Через ранее выполненный прокол в коже в экстраплевральную полость вводится силиконовый дренаж. После заключительного гемостаза рана послойно зашивается. Дренаж подключается к активной аспирации через банку Боброва с разрежением - 14-18 см водного столба. При благоприятном течении раннего послеоперационного периода возможна активная аспирация при помощи аспирационной системы «гармошка-контейнер», что позволяет в более ранние сроки активизировать больного. Дренаж удаляется после прекращения экссудации, в среднем на 3-4 сутки.
Пример. Больная Л., 24 года, проживает в Иркутской области.
Туберкулез выявлен при обращении за медпомощью к врачу в августе 2012 года, когда стала отмечать одышку, боли в левой половине грудной клетки. При обследовании - левосторонний пневмоторакс, 13.08.12 - дренирование левой плевральной полости. На фоне лечения легкое расправилось, при контрольной R-грамме ОГК выявлены изменения в легком. Длительное время лечилась по поводу инфильтративного туберкулеза в/доли левого легкого в фазе распада, МБТ (+) по IIБ РХТ, наложен ПП. После выявления ЛУ (R) переведена на Индивидуальный РХТ. Прекращение бактериовыделения с ноября 2012. По контрольной КТ ОГК от 26.02.13 - ФКТ левого легкого в фазе инфильтрации и обсеменения. 29.05.2013 больная была госпитализирована для дообследования и оперативного лечения в хирургическую клинику Новосибирского НИИ туберкулеза.
При поступлении больная предъявляла жалобы периодический сухой кашель, одышку при физической нагрузке. Справа выслушивалось везикулярное дыхание, слева - на фоне жесткого дыхания единичные влажные среднепузырчатые хрипы. Температура тела нормальная. Артериальное давление 120/75 мм рт.ст. Частота дыхательных движений 17 в минуту.
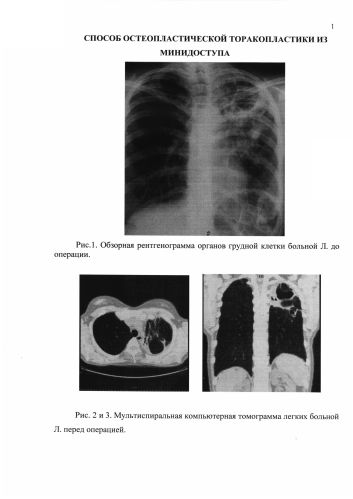
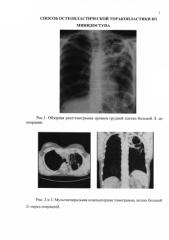
Рентгенологически (рис. 1, 2, 3) верхняя доля слева значительно уменьшена в объеме. В S1-S2 в зоне уплотненной легочной ткани(ателектазированной) определяются просветы сближенных бронхов. В S3 в субплевральной зоне парамедиастинально определяется полость размером 17,3 мм. Полость дренируется деформированным бронхом. Каудальнее погранично с S4 определяется тонкостенная воздушная полость размером 19×14 мм с тяжами в легочную ткань. По всему легочному полю слева определяются множественные мелкие и среднего калибра очаги с довольно четкими контурами. Справа немногочисленные очаги в S1-S2, S3 с четкими контурами, однородной структуры.
При проведении фибробронхоскопии определяется двухсторонний диффузный деформирующий атрофический бронхит 0-1. Рубцовый стеноз левого B6 - 3 степени.
Спирография: Жизненная емкость легких в пределах вариантов нормы. Умеренное нарушение бронхиальной проходимости. Тест с беротеком отрицательный. Вентиляционная способность легких умеренно снижена.
Электрокардиография: ритм - синусовый, чсс = 68 в 1 мин. Нарушение процессов реполяризации в обл. передней стенки левого желудочка. Нарушение проводимости по правой ножке п. Гиса. Диффузные изменения миокарда. Преобладание потенциалов левого желудочка.
Общий анализ крови: Er - 3,2·1012, Hb - 103 g/l, L - 4,6·109 СОЭ - 35 мм/ч.
При бактериоскопии мазка мокроты 30.05.2013; 03.06.2013; 04.06.2013; 13.06.2013 кислотоустойчивые микобактерии не обнаружены. Анамнестически отмечается лекарственная устойчивость к рифампицину (R).
Диагноз: Фиброзно-кавернозный туберкулез в/доли левого легкого в фазе инфильтрации и обсеменения. МВТ (-). 1А ГДУ МБТ(+) ЛУ(Я). ПП. ДН0
Учитывая распространенность процесса слева (поражена верхняя доля легкого с наличием обсеменения остальных отделов левого легкого и верхней доли правого легкого), на расширенном консилиуме врачей и научных сотрудников института было принято решение выполнить больной пятиреберную остеопластическую торакопластику слева.
Операция произведена 06.06.2013 г, выполнена по предлагаемому способу. Длительность операции 1 час 00 мин, операционная кровопотеря составила 360 мл. Течение послеоперационного периода гладкое. Дренаж удален на 4 сутки.
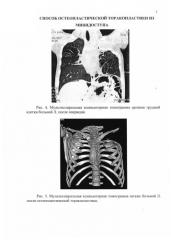
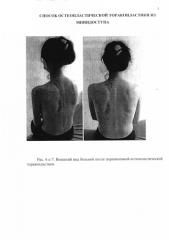
Больная выписана в удовлетворительном состоянии на 13 сутки после операции для продолжения противотуберкулезной терапии у фтизиатра по месту жительства. Перед выпиской был проведен рентгенконтроль (рис. 4, 5) - деструктивные изменения в коллабированном легком не определялись. Бактериовыделение за период госпитализации не выявлено. Полный клинический эффект. У больной полностью отсутствует деформация грудной клетки после торакопластики (рис. 6, 7).
Итог. Пятиреберная остеопластическая торакопластика слева, выполненная из минидоступа, применена у больной с распространенным прогрессирующим фиброзно-кавернозным туберкулезом легких с ЛУ, у которой консервативное лечение оказалось малоэффективным. Выписана из стационара с достижением полного клинического эффекта - отсутствием бактериовыделения и ликвидацией деструктивных изменений.
Результаты собственных исследований. Способ лечения деструктивного туберкулеза легких путем применения остеопластической торакопластики из минидоступа 4 см был применен 130 больным распространенным деструктивным туберкулезом легких, которым из-за высокого риска развития тяжелых плевролегочных осложнений стандартная резекция легкого была противопоказана. Эффективность лечения оценивалась на основе рентгенологической и бактериологической динамики.
Рентгенологические признаки прогрессирования специфического процесса выявлены у подавляющего большинства анализируемых пациентов - у 129 (99,2±0,8%). Бактериовыделение перед операцией сохранялось у 126 (96,9±1,5%) больных, массивным оно было у 108 (85,7±3,1%). Множественная лекарственная устойчивость наблюдалась у 95 (73,1±3,9%) пациентов.
Интраоперационные осложнения при выполнении модифицированной остеопластической торакопластики допущены не были. Интраоперационная кровопотеря менее 400 мл в основной группе отмечалась у подавляющего количества пациентов - 119 (91,5±2,4%).
Послеоперационный период у большинства больных протекал гладко, осложнения возникли у 15 (11,5±2,8%) человек, всего наблюдали 19 осложнений (у 4 больных отмечался травматический неврит, у 1 больного возникло кровотечение в раннем послеоперационном периоде, у 7 - прогрессирование дыхательной недостаточности, у 4 - прогрессирование специфического процесса, у 3 - глубокое нагноение послеоперационной раны).
Применение остеопластической торакопластики из минидоступа позволило добиться прекращения бактериовыделения у 87 (69,0±4,1%) больных-бактериовыделителей. Закрытие полостей распада было достигнуто у 96 (73,8±3,9%) пациентов.
Заключение. Новый способ остеопластической торакопластики, отличающийся тем, что ее выполняют из минидоступа 4 см, позволил достичь достаточно удовлетворительных результатов у самого сложного контингента больных во фтизиатрии - пациентов с распространенным деструктивным туберкулезом легких, таких как прекращение бактериовыделения и закрытия полостей распада. Кроме того, разработанный метод позволил снизить риск развития послеоперационных осложнений на 10,7% и значительно уменьшить интраоперационную кровопотерю.
ЛИТЕРАТУРА
1. Pontali E, Matteelli A, D′Ambrosio L, et al. Rediscovering high technology from the past: thoracic surgery is back on track for multidrugresistant tuberculosis. Expert Rev. Anti Infect. Ther. 2012; 10(10), 1109-1115.
2. Повышение эффективности лечения впервые выявленных больных деструктивным туберкулезом легких / Д.Б. Гиллер, А.В. Устинов, К.В. Токаев и др. // Актуальные проблемы хирургического лечения туберкулеза и сопутствующих заболеваний легких: Материалы научно-практической конференции. - Москва, 2010, - С. 53-56.
3. Xu НВ, Jiang RH, Li L. Pulmonary resection for patients with multidrugresistant tuberculosis: systematic review and meta-analysis. J Antimicrob Chemother. 2011; 66(8):1687-95.
4. Остеопластическая торакопластика с применением эндобронхиального клапана в комплексном лечении больных распространенным фиброзно-кавернозным туберкулезом легких / Д.В. Краснов, Н.Г. Грищенко, Т.Г. Бесчетный и др. // Бюллетень Восточно-научного центра Сибирского отделения Российской Академии медицинских наук. - 2011. - №2. - С. 52-57.
5. Левин А.В. Щадящая коллапсохирургия / А.В. Левин Г.М. Кагаловский. - Барнаул: Издательство Алтайского Государственного технического университета, 2000. - 175 с
6. Богуш Л.К. Хирургическое лечение туберкулеза легких / Л.К. Богуш. - Москва: Медицина, 1979. - 296 с.
7. Андренко А.А. Остеопластическая торакопластика в хирургии распространенного и осложненного фиброзно-кавернозного туберкулеза легких / А.А. Андренко, В.А. Краснов, Н.Г. Грищенко и др. // 3-я Московская Международная конференция по торакальной хирургии: Мат. Конф. - М., 2005. - С. 154-157.
8. Белявский В.Е. Остеопластическая торакопластика в комплексном лечении больных деструктивным туберкулезом легких: Автореф. дис. канд. мед. наук. - Новосибирск, 1979. - 26 с.
9. Белявский В.Е. Пути расширения показаний к хирургическому лечению больных фиброзно-кавернозным туберкулезом легких / B.Е. Белявский, А.И. Боровинский // Проблемы туберкулеза. - 1995. - №6. - C. 22-25.
Способ остеопластической торакопластики из минидоступа при туберкулезе, отличающийся тем, что выполняют паравертебральный минидоступ длиной 4 см, производят резекцию задних участков I-V ребер, в концах I, II, III ребер формируют отверстия и проводят через эти отверстия нити, на расстоянии 4-5 см от позвоночника через прокол в коже вводят зажим в VII межреберье для захвата одного конца каждой нити, через тот же прокол вводят зажим в VI межреберье и выводят второй конец каждой нити, концы I, II, III ребер подтягивают и фиксируют к VII ребру завязыванием узлов.