Способ формирования инвагинационного мочеточниково-кишечного анастомоза
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии. Выполняют радикальную цистэктомию мочевого пузыря. Пересекают мочеточники в нижней трети и интубируют дренажами соответствующего диаметра. Мобилизуют участок тонкой кишки длиной 35-40 см. Формируют мочеточниково-кишечные анастомозы, отступив от края линии резекции сегмента кишки справа и слева 2,5-3,0 см, от брыжеечного края тонкой кишки 0,2-0,4 см. Выполняют разрез серозной оболочки кишки размером, превышающим диаметр мочеточника на 0,2-0,3 см. В мышечном слое кишки в сторону противобрыжеечного края формируют туннель длиной 0,3-0,5 см. Точечным проколом выполняют отверстие в просвет кишки. Мочеточники интубируют катетерами. Мочеточники проводят через туннели в просвет резервуара и фиксируют их к стенке двумя лигатурами по краям разреза серозной оболочки. Выполняют анастомоз резервуара с уретрой. Катетер левого мочеточника проводят через уретру. Слепые концы резервуара подшивают поверх мочеточниково-кишечных анастомозов вторым рядом швов. Для разгрузки искусственного мочевого пузыря, в правом конце точечным проколом формируют отверстие. Выводят через него катетер правого мочеточника на переднюю брюшную стенку в правой подвздошной области. Способ позволяет обеспечить надежный гемостаз, герметичность, клапанную функцию анастомоза, исключает риск рефлюкса. 1 пр., 3 ил.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано при оперативных вмешательствах, требующих соединения мочеточника и тонкой кишки, а также в урологии, онкологии для создания искусственного мочевого пузыря.
Отведение мочи после удаления мочевого пузыря остается самой актуальной и сложной в онкоурологии. Предложено большое количество методов отведения мочи после цистэктомии (удаления мочевого пузыря). В послеоперационном периоде у более чем 25% больных возникают тяжелые осложнения, которые обусловлены несовершенством и технической сложностью хирургического вмешательства. Самым распространенным вариантом создания емкости для мочи и искусственного мочевого пузыря являются различные отделы желудочно-кишечного тракта. Формируют емкости из трубчатого (недетабулизированного) и детабулизированного (со вскрытием просвета) сегментов кишечного тракта. Чаще используются способы создания емкости для мочи из недетабулизированного сегмента кишки - илеальный кондуит (операция по Bricker), илео- или сигмопластика мочевого пузыря. Причиной ранних послеоперационных осложнений этих операций является несовершенный мочеточниково-кишечный анастомоз, который накладывается между дистальным концом мочеточника и стенкой кишечного сегмента по типу "конец в бок" (см. Лопаткин Н.А. Оперативная урология. Руководство для врачей. - Л., 1986, с. 248-250.; Уилисс К.Р. Атлас тазовой хирургии. - М.: Медицинская литература, 1999, с. 161-165.). В послеоперационном периоде из-за плохого кровоснабжения дистального конца мочеточника возможно развитие несостоятельности анастомоза, отторжение мочеточника от кишки с развитием мочевой флегмоны, перитонита, мочевых свищей, а затем при благоприятном разрешении этих осложнений развитие стриктуры анастомоза. В связи с этим актуальным является разработка нового способа анастомоза мочеточника с трубчатым (недетубулизированным) сегментом кишки.
Наиболее близким по технической сущности к предлагаемому способу является способ по Bricker (см. Лопаткин Н.А. Оперативная урология. Руководство для врачей. - Л., 1986, с. 248-250), согласно которому выполняют радикальную цистэктомию, мочеточники пересекают в нижней трети, интубируют дренажами соответствующего диаметра. Мобилизуют участок подвздошной кишки длиной 30-40 см. Целостность кишечного тракта восстанавливают путем наложения анастомоза между проксимальным и дистальным концами кишки. Накладывают однорядный анастомоз между дистальным концом мочеточника и стенкой кишки по типу "конец в бок". Формируют мочевую стому в передней брюшной стенке. Данный тип анастомоза может применяться в операции илеопластики мочевого пузыря.
К причинам, препятствующим достижению указанного ниже технического результата при использовании известного способа, относится то, что анастомоз формируют с наиболее ишемизированной зоной мочеточника, которой является дистальный его конец. Накладывают только один ряд швов, на который приходится вся механическая нагрузка. В итоге возникает рефлюкс содержимого, анастомозит, нарушается процесс заживления мочеточника со стенкой кишки. Снижение механической прочности соединения, герметичности могут повлечь такие серьезные осложнения, как несостоятельность анастомоза, развитие мочевой флегмоны и перитонита, образование мочевого свища. В последующем возможно формирование стеноза по линии анастомоза, поддерживающего рецидивирующее течение пиелонефрита, склонность к мочекаменной болезни, прогрессирование почечной недостаточности.
Задача предлагаемого изобретения - создание способа формирования инвагинационного мочеточниково-кишечного анастомоза с получением технического результата, который позволяет обеспечить надежность гемостаза, улучшить кровоснабжение, герметичность, имеет достаточную клапанную функцию анастомоза и отсутствие рефлюкса.
Технический результат достигается тем, что способ формирования инвагинационного мочеточниково-кишечного анастомоза включает выполнение радикальной цистэктомии мочевого пузыря, пересечение мочеточников в нижней трети и интубирование дренажами соответствующего диаметра, мобилизацию участка тонкой кишки длиной 35-40 см, наложение анастомоза между проксимальным и дистальным концами тонкой кишки.
Особенностью является то, что осуществляют формирование мочеточниково-кишечных анастомозов в предварительно резецированной тонкой кишке, отступив от края линии резекции справа и слева 2,5-3,0 см, от брыжеечного края тонкой кишки 0,2-0,4 см, выполняют разрез серозной оболочки резецированной тонкой кишки размером, превышающим диаметр мочеточника на 0,2-0,3 см, через который в мышечном ее слое в сторону противобрыжеечного края формируют туннель длиной 0,3-0,5 см, в конце которого точечным проколом выполняют отверстие в просвет резецированной тонкой кишки, соответствующее диаметру мочеточника; просветы мочеточников интубируют мочеточниковыми катетерами, которые фиксируют лигатурой из рассасываемого шовного материала к одной из стенок краевого конца каждого мочеточника, при этом мочеточники вместе с катетерами проводят через сформированные туннели в просвет резецированной тонкой кишки и фиксируют их к стенке вышеупомянутой кишки двумя лигатурами из рассасываемого шовного материала по краям разреза серозной оболочки резецированной тонкой кишки, выполняют анастомоз резецированной тонкой кишки с уретрой, через который проводят далее катетер левого мочеточника, затем слепые части правого и левого концов резецированной тонкой кишки подшивают поверх мочеточниково-кишечных анастомозов узловыми серозно-мышечными швами, образующими второй ряд швов, дополнительно укрывающих анастомоз; для разгрузки искусственного мочевого пузыря, сформированного из резецированной тонкой кишки, в правом конце в средней трети искусственного мочевого пузыря точечным проколом формируют отверстие, которое вместе с проведенным через него катетером правого мочеточника выводят на переднюю брюшную стенку в правой подвздошной области и фиксируют.
Сущность изобретения поясняется чертежами.
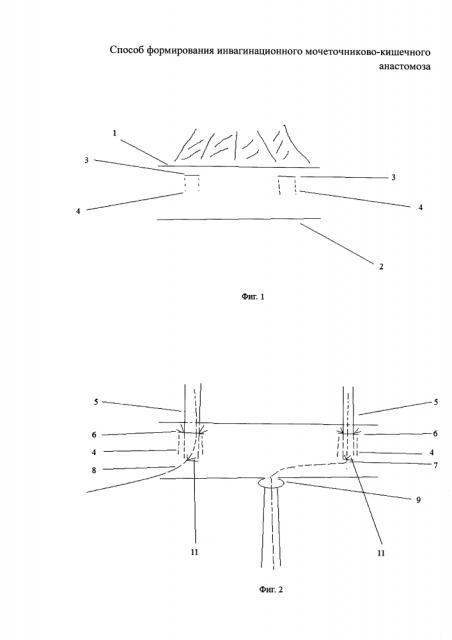
Фиг. 1 иллюстрирует выполнение разреза серозной оболочки резецированной тонкой кишки и формирование туннеля, где:
1 - брыжеечный край тонкой кишки,
2 - противобрыжеечный край тонкой кишки,
3 - разрез серозной оболочки резецированной тонкой кишки,
4 - туннель в мышечном слое.
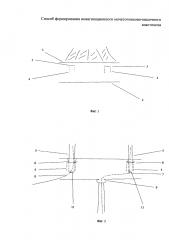
Фиг. 2 иллюстрирует сформированный инвагинационный мочеточниково-кишечный анастомоз, где:
5 - мочеточники,
6 - лигатуры, фиксирующие мочеточники 5 к стенке кишки по краям разреза 3 серозной оболочки резецированной тонкой кишки,
7 - катетер левого мочеточника,
8 - катетер правого мочеточника,
9 - анастомоз резецированной тонкой кишки с уретрой.
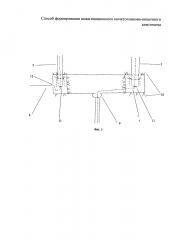
Фиг. 3 иллюстрирует окончательный вид операции, где:
10 - узловые серозно-мышечными швы, образующие второй ряд швов, дополнительно укрывающих мочеточниково-кишечный анастомоз,
11 - лигатура, фиксирующая мочеточниковый катетер к одной из стенок краевого конца каждого мочеточника,
12 - отверстие (цистостома), сформированное в правом конце в средней трети искусственного мочевого пузыря точечным проколом, через которое проведен катетер 8 правого мочеточника.
Способ осуществляют следующим образом.
Выполняют радикальную цистэктомию, мочеточники пересекают в нижней трети, интубируют дренажами соответствующего диаметра. Мобилизуют участок тонкой кишки длиной 35-40 см. Целостность кишечного тракта восстанавливают путем наложения анастомоза между проксимальным и дистальным концами тонкой кишки.
Далее формируют мочеточниково-кишечные анастомозы.
Для формирования мочеточниково-кишечных анастомозов предварительно в резецированной тонкой кишке, отступив от края линии резекции справа и слева 2,5-3,0 см, от брыжеечного края 1 тонкой кишки (фиг. 1) 0,2-0,4 см, выполняют разрез 3 серозной оболочки резецированной тонкой кишки размером, превышающим диаметр мочеточника 5 (фиг. 2) на 0,2-0,3 см. Через разрез 3 серозной оболочки резецированной тонкой кишки в мышечном ее слое в сторону противобрыжеечного края 2 формируют туннель 4 длиной 0,3-0,5 см. В конце туннеля 4 точечным проколом выполняют отверстие в просвет резецированной тонкой кишки, соответствующее диаметру мочеточника 5. Просветы мочеточников 5 интубируют мочеточниковыми катетерами 7 и 8, которые фиксируют лигатурой 11 (фиг. 3) из рассасываемого шовного материала к одной из стенок краевого конца каждого мочеточника 5. Мочеточники 5 вместе с катетерами 7 и 8 проводят через сформированные туннели 4 в просвет резецированной тонкой кишки и фиксируют их к стенке упомянутой кишки двумя лигатурами 6 из рассасываемого шовного материала по краям разреза 3 серозной оболочки резецированной тонкой кишки. Туннель 4 в мышечном слое обеспечивает улучшение микроциркуляции и кровоснабжения дистального участка мочеточника 5, препятствует рефлюксу. Выполняют анастомоз 9 резецированной тонкой кишки с уретрой, через который проводят далее катетер 7 левого мочеточника 5. Затем слепые части правого и левого концов резецированной тонкой кишки подшивают поверх мочеточниково-кишечных анастомозов узловыми серозно-мышечными швами 10, образующими второй ряд швов, дополнительно укрывающих анастомоз и создающих надежную герметичность. Для разгрузки искусственного мочевого пузыря, сформированного из резецированной тонкой кишки, в правом конце в средней трети искусственного мочевого пузыря точечным проколом формируют отверстие (цистостому) 12, которое вместе с проведенным через него катетером 8 правого мочеточника 5 выводится и фиксируется на переднюю брюшную стенку в правой подвздошной области.
При выполнении цистэктомии с сохранением шейки мочевого пузыря выполняют анастомоз искусственного мочевого пузыря, сформированного из резецированной тонкой кишки, с оставшейся шейкой мочевого пузыря больного.
В итоге формируются инвагинационные мочеточниково-кишечные анастомозы, обладающие надежностью гемостаза, способствующие улучшение кровоснабжения, герметичности, имеют достаточную клапанную функцию анастомоза и отсутствует рефлюкс.
Клинический пример.
Больной П., 60 лет. Поступил в клинику с жалобами на кровь в моче и боли при мочеиспускании. Анамнез заболевания около 4 месяцев, когда впервые были отмечены вышеперечисленные жалобы. При обследовании (УЗИ почек, мочевого пузыря, компьютерная томография органов малого таза, цистоскопия с биопсией, экскреторная урография) был установлен диагноз: Рак мочевого пузыря T3N0M0. Опухоль до 5 см в диаметре локализовалась на задней стенке на расстоянии 3,5 см от мочепузырного треугольника. Больному выполнена нижнесрединная лапаротомия, проведена радикальная цистэктомия. Из подвздошной кишки выделен сегмент длиной 40 см, непрерывность кишечного тракта восстановлена анастомозом конец в конец. Сегмент подвздошной кишки низведен в малый таз. Сформированы инвагинационные мочеточниково-кишечные анастомозы по предложенному способу. Наложен анастомоз между сегментом кишки и уретрой. В правой подвздошной области выведена разгрузочная "цистостома". Просвет искусственного мочевого пузыря дренирован уретральным и цистостомическим дренажами, дренаж правого мочеточника выведен через "цистостому", левого - через уретру. В полость малого таза установлены две дренажные трубки. Лапаротомная рана брюшной стенки послойно ушита. Послеоперационный период протекал без осложнений, улавливающие дренажи удалены на 5 сутки, мочеточниковые катетеры - на 11 сутки, уретральный катетер - на 13 сутки. На 26 сутки после операции закрыта мочевая стома, восстановлено самостоятельное мочеиспускание. Гистологическое исследование: низкодифференцированный переходно-клеточный рак с инвазивным ростом в детрузор.
Заключительный диагноз: Рак мочевого пузыря pT3N0M0G3. Больной осмотрен через 6 месяцев, данных за рецидив и метастазы не получено, на ретроградной уретероцистограмме признаков пузырно-мочеточникового рефлюкса - нет. При экскреторной урографии, выполненной через один год после операции, отмечается удовлетворительная функция почек, чашечно-лоханочные системы и мочеточники не расширены.
Таким образом, предлагаемый способ формирования инвагинационного мочеточниково-кишечного анастомоза обладает надежным гемостазом, герметичностью, способствует улучшению кровоснабжения, имеет достаточную клапанную функцию анастомоза, исключает рефлюкс.
Способ формирования инвагинационного мочеточниково-кишечного анастомоза, включающий выполнение радикальной цистэктомии мочевого пузыря, пересечение мочеточников в нижней трети и интубирование дренажами соответствующего диаметра, мобилизацию участка тонкой кишки длиной 35-40 см, наложение анастомоза между проксимальным и дистальным концами тонкой кишки, отличающийся тем, что осуществляют формирование мочеточниково-кишечных анастомозов предварительно в резецированной тонкой кишке, отступив от края линии резекции справа и слева 2,5-3,0 см, от брыжеечного края тонкой кишки 0,2-0,4 см, выполняют разрез серозной оболочки резецированной тонкой кишки размером, превышающим диаметр мочеточника на 0,2-0,3 см, через который в мышечном ее слое в сторону противобрыжеечного края формируют туннель длиной 0,3-0,5 см, в конце которого точечным проколом выполняют отверстие в просвет резецированной тонкой кишки, соответствующее диаметру мочеточника; просветы мочеточников интубируют мочеточниковыми катетерами, которые фиксируют лигатурой из рассасываемого шовного материала к одной из стенок краевого конца каждого мочеточника, при этом мочеточники вместе с катетерами проводят через сформированные туннели в просвет резецированной тонкой кишки и фиксируют их к стенке вышеупомянутой кишки двумя лигатурами из рассасываемого шовного материала по краям разреза серозной оболочки резецированной тонкой кишки, выполняют анастомоз резецированной тонкой кишки с уретрой, через который проводят далее катетер левого мочеточника, затем слепые части правого и левого концов резецированной тонкой кишки подшивают поверх мочеточниково-кишечных анастомозов узловыми серозно-мышечными швами, образующими второй ряд швов, дополнительно укрывающих анастомоз; для разгрузки искусственного мочевого пузыря, сформированного из резецированной тонкой кишки, в правом конце в средней трети искусственного мочевого пузыря точечным проколом формируют отверстие, которое вместе с проведенным через него катетером правого мочеточника выводят на переднюю брюшную стенку в правой подвздошной области и фиксируют.