Способ прогнозирования перинатальной гибели плода
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к акушерству и гинекологии, и может быть использовано для прогнозирования перинатальной гибели плода. При постановке на учет по беременности у женщины определяют прогностические признаки: образование, возраст полового дебюта в годах, наличие гипертонической и/или артериальной гипертензии в анамнезе, официально зарегистрированный брак, наличие ожирения по данным индекса массы тела более 25,0, возраст менархе в годах, курение, наличие официального места работы, наличие генитальной патологии инфекционного генеза в анамнезе, предстоящие роды по счету. Проводят оценку прогностических признаков в баллах. Рассчитывают коэффициенты ЛДФ1 и ЛДФ2 по формулам. При ЛДФ1>ЛДФ2 прогнозируют высокий риск перинатальной гибели плода. При ЛДФ2>ЛДФ1 прогнозируют низкий риск перинатальной гибели плода. Способ позволяет точно провести прогноз перинатальной гибели плода за счет комплексной оценки наиболее оптимальных показателей. 4 табл., 2 пр.
Реферат
Изобретение относится к области медицины, в частности к области акушерства и гинекологии, и может быть использовано для прогнозирования перинатальной гибели плода.
В течение последних 20 лет Российская Федерация существует в условиях депопуляции и постоянного роста заболеваемости среди всех возрастных групп населения. В этой ситуации сохранение здоровья новорожденных является не только медицинской проблемой и приоритетной задачей социальной политики, но и рассматривается как фактор национальной безопасности (Архангельский В.Н. с соавт., 2004; Величковский Б.Т., 2001; Римашевская Н.М., 2002; Баранов А.А. с соавт., 2005; Суханова Л.П., 2006; Шарапова О.В., Цыбульская И.С., 2000). Таким образом, охрана здоровья матери и ребенка является важнейшей задачей государства, так как определяет будущее нации, что и было подтверждено в Концепции демографической политики Российской Федерации до 2025 г., Национальном приоритетном проекте «Здоровье» (Володин Н.Н., 2009; Стародубов В.И., 2009; Суханова Л.П., 2010; Фролова О.Г., 2010; Широкова В.И., 2011). Говоря о здоровье ребенка, необходимо помнить, что оно определяется течением перинатального периода, который и определяет потенциал его здоровья на всю дальнейшую жизнь (Цыбульская И.С., 1999). Именно перинатальная патология является причиной большинства детских заболеваний и практически всей детской инвалидности (Фролова О.Г., Чумакова О.В., Байбарина Е.Н., 2008; Лисицын Ю.П., 2009; Шабалов Н.П., 2009; Баранов А.А., Альбицкий В.Ю., 2010; Суханова Л.П., 2006). Соответственно, наиболее актуальная на сегодняшний день задача акушера-гинеколога - обеспечить оптимальные условия течения беременности и родоразрешения для формирования здорового поколения (Кулаков В.И., 2007; Линева О.И., 2007; Серов В.Н., 2008; Сидорова И.С., 2009; Савельева Г.М., 2010; Стрижаков А.Н., 2010; Сухих Г.Т., 2010; Czeizel А.Е., 2005). В литературе насколько раз поднимался вопрос о причинах, структуре и методах прогнозирования перинатальной гибели плода, однако систематизированных данных, особенно за последнее время практически нет. Перинатальный период (по определению ВОЗ) начинается с 22 недель беременности (с массы плода 500 г и длины 25 см) и заканчивается в конце 7 суток внеутробной жизни (168 часов). В литературе встречаются два принципиально разных подхода к этой проблеме: одни авторы рассматривают именно перинатальные потери, подчеркивая единство этиологии и патогенеза гибели плода и новорожденного вне зависимости от времени его гибели, другие авторы разделяют перинатальные потери на антенатальные, интранатальные и постнатальные с учетом разной этиологии и патогенеза этих процессов.
Перинатальная смертность является одним из важнейших объективных критериев работы акушерской службы на всех этапах оказания помощи, и в условиях женской консультации, и на этапе дородового стационарного ведения, и в акушерском стационаре, в том числе при оказании экстренной помощи. Также показатель характеризует работу всей системы здравоохранения с учетом большого количества экстрагенитальной патологии у беременных женщин, а также социальную ситуацию в обществе. Показатель перинатальной гибели плода характеризует и педиатрическую службу, в том числе возможности по выхаживанию глубоко недоношенных детей. Соответственно в течение многих лет идет изучение и сравнение статистических показателей перинатальной гибели, а также постоянное выявление ее причин. При анализе литературы приходится учитывать еще и тот факт, что в большинстве исследований количество наблюдений невелико от 30 до 50, соответственно, трудно говорить о каких-либо серьезных статистических выводах (Гусак Ю.К., Чикин В.Г., 2005; Курцер М.А., 2010; Сорокина З.Х., 2006).
Именно поэтому первой задачей, поставленной при анализе литературы, была именно оценка статистических закономерностей динамики перинатальных потерь, их причин и сопутствующих состояний. В 90-х годах в России резко снизилась интенсивность деторождения, одновременно повысились репродуктивные потери во все сроки беременности и на первом году жизни новорожденных (Суханова Л.П., Кузнецова Т.В, 2010). Причем при сопоставлении показателей рождаемости с уровнем перинатальной и младенческой смертности (а также и с уровнем материнской смертности) выявлена отрицательная корреляция, то есть чем меньше рождаемость, тем выше уровень перинатальной, младенческой и материнской смертности.
Однако в 2010-2020 гг. планируется очередной спад рождаемости в связи с вступлением в репродуктивный возраст "поколения 90-х" - девочек, родившихся после 1991 г., как раз в период снижения рождаемости. Демографический кризис, однако, может и не наступить, так как в последние годы увеличивается вклад в деторождение женщин старшей возрастной группы. К сожалению, в этом случае, можно прогнозировать некоторый рост перинатальных потерь в связи с повышенной частотой у этих женщин соматической, гинекологической и акушерской патологии (Русанова Н.Е., 2007).
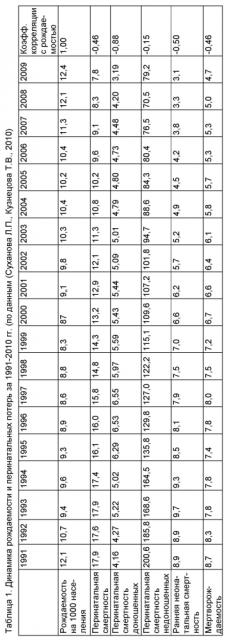
Из таблиц 1 и 2 видно, что коэффициент перинатальной смертности за последние 10 лет постоянно снижается, при этом снижение идет в основном за счет ранней неонатальной смертности (снизилась за это время почти в 3 раза), тогда как снижение антенатальной гибели плода гораздо менее значительное - менее 30%. Подобная динамика характеризует, в основном, улучшение качества оказания стационарной акушерской и педиатрической помощи - улучшение качества ведения родов, оказания реанимационного пособия новорожденным, в том числе недоношенным с низкой и экстремально низкой массой тела. Дело в том, что с момента создания отечественной перинатологии основной ее целью было снижение репродуктивных потерь, а задачи ставились по организации детской реанимационной службы, круглосуточных дежурств неонатологов во всех родильных стационарах, присутствия педиатров на всех родах, создание этапной системы выхаживания недоношенных, в том числе с экстремально низкой массой тела и т.д. (Сотникова К.А. с соавт., 1971; Барашнев Ю.И., 1989; Савельева Г.М., 1989; Баранов А. А., 1990). Этим проблемам были посвящены многочисленные исследования, публикации, научные конференции (Игнатьева Р.К., 1973; Мучиев Г.С., Фролова О.Г., 1979; Антонов А.Г. с соавт., 1983; Behrman R.E., 1987; Fanaroff А.А., Graven S.N., 1987). Подобный подход принес свои результаты, и, соответственно, ранняя неонатальная смертность значительно снизилась. Ряд авторов связывает подобную динамику еще и с увеличением числа родоразрешений путем операции кесарева сечения (Суханова Л.П., Кузнецова Т.В., 2010). Однако другие авторы (Рекомендации ВОЗ, 1985, Deneux-Tharaux С, 2006, NIH-конференция, 2006, MacDorman MF, 2008), считают, что увеличение частоты оперативного родоразрешения более 10% нецелесообразно и ухудшает показатели.
Разные авторы дают несколько различающиеся процентные данные по удельному весу антенатальной гибели (от 48,3 до 77,9%) в структуре перинатальной смертности, в зависимости от региона и уровня оказания медицинской помощи в стационарах различного уровня (Гусак Ю.К., Чикин В.Г., Новикова А.В., 2001; Суханова Л.П., Кузнецова Т.В., 2010; Сорокина З.Х., 2006: Наджарян И.Г., 2004). Относительный рост антенатальной гибели плода связывают и с несвоевременной диагностикой гипоксии плода, особенно в акушерских стационарах, где чаще всего и происходит смерть плода (Суханова Л.П., Скляр М.С. 2007). Также есть мнение (Жданова В.Ю., Трубникова Л.И., 2009; Кравцова Л.А., 2010), в основном антенатальная гибель плода происходит у социально неблагополучных беременных. Одним из механизмов развития антенатальной гибели плода, особенно происходящей внезапно, называют развитие жизнеугрожающей аритмии (Кравцова Л.А., 2010), хотя аритмия, скорее всего, это всего лишь симптом поражения сердца, в частности ритмогенной зоны, при вирусном миокардите. Этот симптом может появляться в терминальной стадии, и его выявление никак не поможет предотвратить антенатальную гибель плода. В отчете об основных показателях деятельности акушерско-гинекологической службы (Фролова З.З., Токова З.З., 2005), выпущенном в 2005 г., были выделены все основные причины гибели плодов и новорожденных. В дальнейшем практически все авторы сравнивают свои результаты с этими данными, пользуясь приведенным в отчете разделением. Основные причины перинатальной смерти по данным разных авторов приведены в таблице 3.
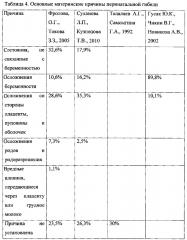
В этом же отчете было принято определять связь перинатальной гибели плода/новорожденного с состоянием матери. Была разработана система терминов: "состояния, не связанные с беременностью" (к ним были отнесены сердечно-сосудистые заболевания, болезни обмена и др.), "осложнения беременности" (гестоз; гематологический конфликт), "осложнения со стороны плаценты, пуповины и плодных оболочек", "осложнения родов и родоразрешения"; "вредные влияния, передающиеся через плаценту или грудное молоко". При этом отмечалось, что примерно в четверти случаев причины со стороны матери установить не удается.
Основные причины перинатальной смерти со стороны матери по данным разных авторов приведены в таблице 4.
Все авторы приходят к единому мнению (Талалаев А.Г., Самсыгина Г.А., 1992; Суханова Л.П., Кузнецова Т.В., 2010), что такой высокий показатель неустановленных материнских причин может говорить о двух возможных проблемах: во-первых, об отсутствии объективного анализа каждого конкретного случая; во-вторых, о крайне низком уровне оказания акушерской помощи, когда у практически здоровой женщины в родах без видимых причин гибнет ребенок (Талалаев А.Г., Самсыгина Г.А., 1992).
В своем отчете Фролова О.Г. и Токова З.З. (2005) также предложили классифицировать все перинатальные потери в зависимости от предотвратимости на 4 группы:
1) непредотвратимые - вызванные факторами, действие которых устранить невозможно (несовместимые с жизнью ВПР и генетические заболевания, молниеносные формы инфекций и т.д.);
2) условно предотвратимые - обусловленные причинами, последствия которых устранить трудно, но возможно;
3) предотвратимые - вызванные факторами, действие которых можно и нужно было устранить (все случаи медицинских ошибок и халатности);
4) потери с невыясненной причиной - если причина смерти не ясна и определить степень предотвратимости невозможно.
То есть большинство перинатальных потерь предотвратимо, непредотвратимые потери должны быть прогнозируемы и исход беременности не должен быть неожиданностью ни для женщины, ни для врачей.
При анализе антенатальной гибели плода исследователи ставят перед собой различные цели. Основной целью является анализ причин данного осложнения у женщин с уже произошедшей внутриутробной гибелью плода.
Эти исследования позволяют выявлять недостатки в конкретном учреждении, районе, городе и т.д. и давать общие рекомендации (Суворова Г.С., 2007, Баймурадова С.М., 2007; Зинченко И.В., 2007). Другие авторы поднимают вопрос о возможностях своевременной диагностики критических состояний плода с проведением экстренного оперативного родоразрешения (Аржанова О.Н. и соавт., 2006; Piazze J. et al., 2005), или применение оперативного родоразрешения всем пациенткам с диагностированной гипотрофией для снижения перинатальной смертности (Vania et al., 2005). Эти авторы расценивают родоразрешение при наличии критического состояния плода как метод снижения уровня антенатальной гибели плода, разрабатывают методы диагностики этих состояний, критерии "безуспешности лечения", показания к экстренному кесареву сечению (Евсеева З.П., 2009). Однако проведение оперативного родоразрешения по показаниям со стороны плода, особенно находящегося в критическом состоянии, это зачастую достаточно спорный вопрос. Во-первых, есть возможность снизить частоту антенатальной гибели плода за счет увеличения ранней неонатальной смертности - ребенок все равно погибнет, но уже внеутробно. Во-вторых, проводя оперативное родоразрешение, мы создаем риск осложнений, связанных с операцией кесарева сечения и ухудшаем состояние здоровья женщины перед последующими родами. В-третьих, вырабатывая любые критерии и принимая любые тактические решения, практически невозможно говорить об их реальной роли в улучшении статистических показателей, так как в этом случае невозможно проводить контрольные исследования - мы все действуем в рамках должностных инструкций. То есть постулировать определенную тактику, приводящую к отличным результатам легко, а доказать, что именно она и позволяет свести антенатальную гибель плода к нулю, или хотя бы серьезно снизить - невозможно.
Фактором, способствующим развитию осложнений, является возраст беременной, а особенно первородящей женщины. Общепринятым является утверждение о том, что наиболее благоприятный возраст для деторождения - 20-24 года. Данные последних лет опровергают этот постулат: наименьшее количество осложнений, в том числе самый малый процент перинатальных потерь, приходится на возраст 25-29 лет (0,1%), далее идут возрастные группы 20-24 (1,25%) и 30-34 года (1,29%), 35-39 лет (2%), и наибольшие потери у пациенток старшей возрастной группы 40 лет и старше (3%) (Суханова Л.П., 2006).
Риск перинатальных потерь повышен у женщин, имевших профессиональные вредности, в частности работу с вредными и токсическими веществами (44,6%), у этой группы чаще встречаются ранняя неонатальная смерть и низкая оценка новорожденных по шкале Апгар (0-2 балла) (Наджарян И.Г., 2004). Ряд исследователей отмечают, что перинатальные потери провоцируются неблагоприятной ситуацией в семье: отсутствием зарегистрированного брака, разводом, одиночеством будущей мамы. Приводятся данные о том, что в зарегистрированном браке состоят только 50% женщин с перинатальной потерей ребенка, еще у 21,1% имеет место неблагоприятный психологический микроклимат в семье (Костючек Д.Ф., 2003). Также к факторам риска перинатальных потерь относят неблагоприятные жилищно-бытовые условия (у 14,4%) (Наджарян И.Г., 2004), хотя этот показатель оценивается как по объективным оценкам, так и по субъективному ощущению женщины, поэтому зачастую достаточно трудно определить истинное положение вещей.
Установлено, что вредные привычки (курение, алкоголизм, употребление наркотиков) регистрируется более, чем у половины женщин с перинатальными потерями (Наджарян И.Г., 2004). Большинство беременных (56,7%), впоследствии потерявших детей в перинатальный период, несвоевременно встали на учет в женские консультации и/или нерегулярно посещали акушера-гинеколога (Костючек Д.Ф., 2003).
Из заболеваний матери, не связанных с беременностью, наибольшую роль в развитии различных осложнений, в том числе антенатальной гибели плода, отводят заболеваниям сердечно-сосудистой системы (Добровольская И.В., 2011). Это связано, с одной стороны, с высокой распространенностью данной патологии среди женщин детородного возраста в среднем в популяции (40,4%) (Шальнова С.А., 2006), Распространенность гипертонической болезни (ГБ) в популяции беременных женщин также высока и достигает 4-9% (Шехтман М.М., 2005; Бартош Л.Ф., 2007; Стрижаков А.Н., 2009). С другой стороны, именно на фоне заболеваний сердечно-сосудистой системы резко возрастает (от 36% до 86%) частота такого осложнения беременности, как гестоз (Демченко Е.Ю., 1996; Тимохина Т.Ф., 2003; Шехтман М.М., 2005; Макацария А.Д., 2010; Добровольская И.В., 2011). Столь значительный разброс частоты гестоза объясняется различными интерпретациями гипертензивных состояний у беременной женщины в различных исследованиях, трудностью дифференциальной диагностики и гипердиагностикой сочетанного гестоза (Бартош Л.Ф., 2007). Также заболевания ССС, в частности АГ, в 45%-85% приводят к развитию ПН (Стрижаков А.Н. и соавт., 2009; Добровольская И.В., 2011).
Другим фактором, провоцирующим большое количество осложнений беременности и, как следствие, плацентарную недостаточность, является анемия. Частота анемий в популяции беременных достигает 41,7% и является, кроме всего прочего, и социально значимой патологией. Причиной анемии является не только недостаток железа, связанный с его повышенным потреблением плодом, но и фоновое (до беременности) недостаточное питание матери, которое характерно для женщин из малообеспеченных слоев населения. Именно поэтому ВОЗ учитывает именно анемию беременных как критерий социального благополучия общества и маркер качества жизни населения (Суханова Л.П., 2006). Во время беременности анемия вызывает комплекс гипоксических расстройств в организме матери и плода, провоцирует развитие плацентарной недостаточности со всеми ее осложнениями. Кроме того, постоянное существование плода в условиях анемии во время всего перенатального периода приводит к формированию тяжелых поражений всех органов ребенка, включая ЦНС, что в дальнейшем проявляется энцефалопатией гипоксического генеза и выраженной анемией детей первого года жизни вследствие угнетенного эритропоэза (Барашнев Ю.И., 2001; Щеплягина Л.А., 2002; Shankaran S., Bauer СР., Bain R et al., 1996; Баранов А.А., Щеплягина Л.A., 2000).
Другие экстрагенитальные заболевания также повышают риск перинатальной гибели плода. Так, у данной группы пациенток выявляются болезни эндокринной системы (10,3%), заболевания органов дыхания (70,3%), заболевания органов пищеварения (26,6%), в том числе хронический гастрит (6,1%), хронический холецистит (5,3%), заболевания мочевыделительной системы (22,2%), в том числе хронический пиелонефрит (18,4%), цистит (2,5%), МКБ (1,3%). Из инфекционной патологии особую роль отводят перенесенным в анамнезе детским инфекциям (ветряной оспе - 78,7%, кори - 11,4%, эпидемическому паротиту - 14,5%), а также сифилису (8,6%) и кандидозу (4%), говоря об их выраженном влиянии на перинатальную смертность (Наджарян И.Г., 2004). Действительно, при сравнении литературных данных с данными по заболеваемости взрослого населения Российской Федерации за 2010 г. (Заболеваемость населения России в 2010 г. Статистические материалы, 2011), все эти заболевания у вышеупомянутых женщин встречаются гораздо чаще, чем среди населения России.
Также авторы отмечают у женщин, имеющих перинатальные потери, повышенную гинекологическую заболеваемость, а именно: хронические воспалительные заболевания (15,6%), пороки развития матки (1,3%), бесплодие (31,2%); а также такие особенности сексуального поведения, как раннее начало половой жизни (в 47%), добрачная половая активность (62%). Среди инфекций полового тракта наиболее часто встречались кандидоз (26,2%), микоплазмоз (21,3%), хламидиоз (21,3%), сифилис (19,3%), трихомониаз (9,7%) (Костючек Д.Ф., 2004).
Однако в большинстве источников сравнение заболеваемости у матерей с перинатальными потерями проводилось с заболеваемостью взрослого населения по данным Министерства Здравоохранения и социального развития РФ. Это не совсем корректное сравнение, так как заболеваемость беременных женщин очень часто указывается в обменной карте со слов пациентки, не всегда подтверждается заключением врача-специалиста, перенесенные в анамнезе заболевания указываются как существующие и т.д. Соответственно, более правильно сравнивать заболеваемость по всем вышеперечисленным патологиям с группой женщин того же региона, родивших живых детей.
При анализе репродуктивного анамнеза этой группы отмечено, что наибольший риск перинатальных потерь отмечается при первых и четвертых и последующих родах. Из осложнений беременности наиболее часто встречались вульвовагиниты (65,1%), хроническая фетоплацентарная недостаточность (58,9%), бактериурия (32,5%), преэклампсия (31,1%), острая плацентарная недостаточность (22,6%), многоплодие (3,1%) (Наджарян И.Г., 2004). При анализе этих данных необходимо учитывать, что, например, острая плацентарная недостаточность (преждевременная отслойка нормально расположенной плаценты), это не фактор, способствующий перинатальной гибели плода, а ее непосредственная причина, то есть прогностическая роль этой патологии очевидна. С другой стороны, диагноз хронической плацентарной недостаточности зачастую выставляется в родовспомогательном учреждении, куда обращается беременная с антенатальной гибелью плода, вне зависимости от того, был ли этот диагноз выставлен до этого или нет. Диагноз хронической плацентарной недостаточности удобен тем, что в срок до выписки беременной из стационара не требует гистологической верификации, позволяет объяснить женщине причину гибели ее ребенка, уменьшить количество претензий со стороны пациентки и ее родственников. Аналогичная ситуация может быть и с преэклампсией. В Статистических материалах Росздрава (Заболеваемость населения России в 2010 г. Статистические материалы, 2011) все состояния, связанные с гестозом, разделены на две категории: артериальная гипертензия, отеки, протеинурия и преэклампсия, эклампсия. У пациенток с перинатальными потерями в родовспомогательном учреждении, чаще всего происходит гипердиагностика всех состояний, связанных с беременностью, соответственно, любое патологическое состояние, такое как отеки или гипертензия, сразу расцениваются как преэклампсия. Частота гипертензии, отеков и протеинурии при беременности, в родах и послеродовом периоде в Санкт-Петербурге составляет 54,7%, преэклампсии и эклампсии 12,5%.
Таким образом, все вышеперечисленные этиологические и провоцирующие факторы приводят к одним и тем же патогенетическим механизмам: формированием патологии со стороны матери, плаценты или плода, развитием осложнений, вплоть до антенатальной гибели. При этом разные авторы указывают разные этиологические и провоцирующие факторы, что создает впечатление о том, что любая патология является причиной перинатальных потерь (Серов В.Н., 2002; Афанасьева Н.В., Стрижаков А.Н., 2004; Айламазян, 2002; Семенников М.В., 2007).
Цель изобретения: разработка более точной модели прогноза перинатальной гибели плода при сплошном обследовании беременных женщин на основании минимального, но достаточного числа наиболее простых и всегда исследуемых симптомов и клинико-лабораторных показателей, не требующих высокой квалификации врачебного персонала и высокотехнологичных инструментальных методов исследования.
Решение поставленной задачи обеспечивается тем, что прогнозирование перинатальной гибели плода становится возможным уже при постановке на учет по беременности. Способ основан на определении у женщины прогностических признаков: образования (X1), возраста полового дебюта в годах (Х2), наличия гипертонической и/или артериальной гипертензии в анамнезе (Х3), официально зарегистрированного брака (Х4), наличия ожирения по данным индекса массы тела (ИМТ) более 25,0 (Х5), возраста менархе в годах (Х6), курения (Х7), наличия официального места работы (Х8), наличия генитальной патологии любой локализации инфекционного генеза в анамнезе (Х9), предстоящих родов по счету (X10); проводят оценку прогностических признаков в баллах: X1 как «1 балл» при начальном образовании, «2» - среднем, «3» - высшем, Х3-Х5, Х7-Х9 как «1 балл» при наличии, «0» - при отсутствии, далее рассчитывают коэффициенты ЛДФ1 и ЛДФ2 по формулам:
ЛДФ1=8,579*Х1+4,347*Х2+2,67*Х3+3,875*Х4+2,282*Х5+7,409*Х6+5,858*Х7+0,134*Х8+0,93*Х9+1,668*Х10-101,56,
ЛДФ2=11,716*Х1+4,676*Х2+1,024*Х3+4,621*Х4+1,625*Х5+7,166*Х6+4,909*Х7-0,772*Х8+1,473*Х9+1,359*Х10-110,807,
и при ЛДФ1>ЛДФ2 прогнозируют высокий риск перинатальной гибели плода, при ЛДФ2>ЛДФ1 прогнозируют низкий риск перинатальной гибели плода.
Формулы получены в результате изучения обменных карт, историй родов и историй новорожденных 634 пациенток. Была дана оценка различных предиктных факторов с целью выявления наиболее значимых из них для последующего включения в модель прогнозирования перинатальной гибели плода. А также на основе этого разработать модель этой функции.
Перечисленные критерии входят в состав математико-статистического метода дискриминантного анализа в медицинской практике (Discriminant Analysis) пакета прикладных программ Statistica - 7.
Нами разработана модель прогнозирования перинатальной гибели плода при взятии на диспансерный учет по беременности в женской консультации (обычно в первом триместре беременности). В качестве математического аппарата моделирования избран дискриминантный анализ, основное предназначение которого выявление предикторов, значимо влияющих на отнесение конкретной беременной к одной из групп: перинатальной гибели плода или благоприятного перинатального исхода, а также вычисление коэффициента линейной дискриминантной функции для этих признаков с целью последующего проведения дифференциального диагноза для конкретной пациентки.
Для решения задачи выработки модели избран метод пошагового отбора наиболее прогностически значимых признаков с уровнем надежности не менее 95% (р<0,05).
Статистически значимые (р<0,001) модели прогнозирования перинатальной гибели плода проводились на двух уровнях: прогнозируемая перинатальная гибель плода (ЛДФ1) и прогнозируемый благоприятный исход родов (ЛДФ 2) при постановке на учет по беременности.
Для решения задачи дифференциальной диагностики и прогноза перинатальной гибели в формулы ЛДФ подставляли значения признаков, включенных в модель, полученных при обследовании конкретной беременной, и производили решение уравнений.
Способ реализуют следующим образом. При взятии на учет по беременности на основании данных об образовании, возрасте полового дебюта, наличия артериальной гипертензии, зарегистрированного брака, возраста менархе, наличия ожирения, курения, официального места работы, генитальной патологии инфекционного генеза и паритета родов эти признаки позволяют определить линейно-дискриминантную функцию (ЛДФ) по формулам:
ЛДФ1=8,579*Х1+4,347*Х2+2,67*Х3+3,875*Х4+2,282*Х5+7,409*Х6+5,858*Х7+0,134*Х8+0,93*Х9+1,668*Х10-101,56,
ЛДФ2=11,716*Х1+4,676*Х2+1,024*Х3+4,621*Х4+1,625*Х5+7,166*Х6+4,909*Х7-0,772*Х8+1,473*Х9+1,359*Х10-110,807,
где
| X1 | Образование |
| Х2 | Возраст полового дебюта |
| Х3 | Артериальная гипертензия |
| Х4 | Зарегистрированный брак |
| Х5 | Ожирение |
| Х6 | Возраст менархе |
| Х7 | Курение |
| Х8 | Официальное место работы |
| Х9 | Генитальная патология инфекционного генеза |
| X10 | Паритет родов |
и при ЛДФ1>ЛДФ2 у беременной полагают высокий риск перинатальной гибели плода;
при ЛДФ2>ЛДФ1 у беременной полагают низкий риск перинатальной гибели плода.
При поступлении на учет в женской консультации предлагаемая модель обеспечивает совпадение перинатальной гибели плода с реальным результатом в 80,1% случаев. В группе беременных с благоприятными исходами - совпадение прогнозируемого диагноза с реальными результатами составило 84,78%. Всего у всех беременных женщин - совпадение прогнозируемого диагноза с реальными результатами составило 82,4%.
Приводим примеры практической реализации.
Беременная А., 25 лет, встала на диспансерный учет по беременности в сроке 5 недель в феврале 2010 г. в женской консультации города Выборг. Образование среднее, имеет постоянное место работы, профессия - рабочая. Брак не зарегистрирован. Перенесенные заболевания: простудные, детские инфекции, гепатит А в детстве. Из вредных привычек отмечает курение. Аллергический анамнез не отягощен, переливаний крови не было, травмы, операции, гемоконтактные инфекции, заболевания, передающиеся половым путем, туберкулез, психические заболевания отрицает. Наследственность не отягощена. Отец ребенка (со слов беременной) здоров.
Гинекологический анамнез: менструации с 16 лет, установились в течение 2-х лет, по 6 дней, через 24 дня, регулярные, умеренные, безболезненные. Половая жизнь с 17 лет вне брака. Гинекологические заболевания отрицает. Беременность первая.
При осмотре рост 164 см, вес 57,4 кг, ИМТ 21,3 (норма). Размеры таза 25-28-34-21 см (в пределах нормы). Соматический и гинекологический осмотр патологии не выявили.
При постановке на учет выставлен диагноз: Беременность 5 недель. Хроническая никотиновая интоксикация.
У данной беременной имели место такие важные прогностические признаки, как позднее начало менархе, ранний половой дебют, средний уровень образования, курение, отсутствие зарегистрированного брака.
Для определения степени тяжести решаем задачи по формулам ЛДФ: подставляем значения признаков, включенных в модель, полученных при осмотре конкретной беременной, и производим решение уравнений:
ЛДФ1=8,579*2+4,347*17+2,67*0+3,875*0+2,282*0+7,409*16+5,858*1+0,134*1+0,93*0+1,668*1-101,56=200,11,
ЛДФ2=11,716*2+4,676*17+1,024*0+4,621*0+1,625*0+7,166*16+4,909*1-0,772*1+1,473*0+1,359*1-110,807=199,64.
Из дифференциальной задачи видим, что ЛДФ1>ЛДФ2, значит у беременной предполагаем высокий риск перинатальной гибели плода.
Таким образом, относим данную беременную к группе риска перинатальной гибели плода. У данной беременной прогнозируемый исход совпал с реальным. Пациентка была выписана после родов с диагнозом: «Роды 1 срочные. Носитель HCV. Хроническая никотиновая интоксикация. Декомпенсированная плацентарная недостаточность. Антенатальная гибель плода».
Беременная Б., 28 лет, встала на диспансерный учет по беременности в сроке 5 недель в женской консультации города Санкт-Петербург. Образование высшее, имеет постоянное место работы, профессиональных вредностей нет. Брак зарегистрирован, первый. Перенесенные заболевания: простудные, многократные пневмонии, однократно - уретрит, поливалентная аллергия. Вредные привычки отрицает. Переливаний крови не было, травмы, операции, гемоконтактные инфекции, заболевания, передающиеся половым путем, туберкулез, психические заболевания отрицает. Наследственность не отягощена. Отец ребенка (со слов беременной) здоров.
Гинекологический анамнез: менструации с 12 лет, установились в течение 2-х лет, по 6 дней, через 27 дней, регулярные, умеренные, безболезненные. Половая жизнь с 18 лет в браке. Гинекологические заболевания: эктопия шейки матки (не лечила), хламидиоз и уреаплазмоз (санированы до беременности). Беременность первая.
При осмотре рост 161 см, вес 62,8 кг, ИМТ 29,47 (предожирение). Размеры таза 26-29-34-21 см (в пределах нормы). При соматическом осмотре патологии не выявлено. При гинекологическом осмотре подтвержден диагноз эктопии шейки матки.
При постановке на учет выставлен диагноз: Беременность 5 недель. Поливалентная аллергия. Эктопия шейки матки.
У данной беременной имели место такие важные прогностические признаки, как наличие генитальной патологии инфекционного генеза (эктопия шейки матки) и предожирение.
Для определения степени тяжести решаем задачи: по формулам ЛДФ подставляем значения признаков, включенных в модель, полученных при осмотре конкретной беременной, и производим решение уравнений:
ЛДФ1=8,579*3+4,347*18+2,67*0+3,875*1+2,282*1+7,409*12+5,858*0+0,134*1+0,93*0+1,668*1-101,56=176,05,
ЛДФ2=11,716*3+4,676*18+1,024*0+4,621*1+1,6251*1+7,166*12+4,909*0-0,772*1+1,473*1+1,359*1-110,807=178,46.
Из дифференциальной задачи видим, что ЛДФ2>ЛДФ1, значит у беременной предполагаем низкий риск перинатальной гибели плода.
Таким образом, относим данную беременную к группе низкого риска перинатальной гибели плода. У данной беременной прогнозируемый исход совпал с реальным. Пациентка была выписана после родов с диагнозом: «Роды 1 срочные. Крупный плод».
Таким образом, дискриминантная модель прогнозирования перинатальной гибели плода проводится при взятии на диспансерный учет по беременности. Модель основана на небольшом (не более 15) количестве признаков, которые легко получить при анализе жалоб, анамнеза, течения беременности и стандартных методов диагностики, при этом она обладает достаточно высокой информационной способностью (74,6%-82,8%) и является статистически значимой (р<0,001).
Формулы получены в результате ретроспективного изучения всей документации, касающейся течения беременности, родов и послеродового периода, а также протоколов исследования последов и вскрытий плодов/новорожденных у 664 беременных. Была дана оценка различных предиктных факторов с целью выявления наиболее значимых из них для последующего включения в модель прогнозирования перинатальной гибели плода. А также на основе этих данных разработана и модель этой функции.
Перечисленные критерии входят в состав математико-статистического метода дискриминантного анализа в медицинской практике (Discriminant Analysis) пакета прикладных программ Statistica - 7.
В качестве предиктных факторов были выбраны следующие признаки: уровень образования, возраст менархе и полового дебюта, наличие артериальной гипертензии, зарегистрированного брака, ожирения любой степени, официального места работы, генитальной патологии инфекционного генеза, курение.
Наиболее значимыми признаками оказались: уровень образования (р<0,000), возраст начала половой жизни (р<0,000), наличие гипертонической болезни и артериальной гипертензии (р<0,01), постоянная работа (р<0,01), срок постановки на диспансерный учет по беременности (р<0,000), начало диспансерного учета по беременности до 12 недель (р<0,000), отрицательный резус-фактор (р<0,01), гемоконтактные инфекции (р<0,000), нарушения углеводного обмена (р<0,000), воспалительные заболевания полового тракта (р<0,000), трихомониаз (р<0,000), цитомегаловирусная инфекция (р<0,01), условнопатогенная микрофлора по данным микробиологического исследования цервикального канала (р<0,000), врожденные пороки развития плода (р<0,000), обострения хронических инфекций (р<0,000), угроза прерывания беременности (р<0,000), гестоз (р<0,000), доношенный срок беременности (р<0,000), минимальный уровень гемоглобина беременной (р<0,000), токсические поражения (р<0,01), уровень эритроцитов новорожденного (р<0,000), гистологическое строение плаценты (нормальное строение, восходящее инфицирование, гематогенное вирусное инфицирование, декомпенсированная хроническая плацентарная недостаточность) (р<0,000), тазовое предлежание плода (р<0,000), уровень глюкозы новорожденного (р<0,000). В основу способа положены признаки, анализ которых возможен уже при взятии беременной на диспансерный учет.
Для решения задачи выработки модели избран метод пошагового отбора наиболее прогностически значимых признаков с уровнем надежности не менее 95% (р<0,05).
Статистически значимая (р<0,001) модель прогнозирования перинатальной гибели плода на двух уровнях:
- высокий риск перинатальной гибели плода (ЛДФ1):
ЛДФ1 при постановке на учет по беременности = 8,579*Х1+4,347*Х2+2,67*Х3+3,875*Х4+2,282*Х5+7,409*Х6+5,858*Х7+0,134*Х8+0,93*Х9+1,668*Х10-101,56,
- низкий риск перинатальной гибели плода (ЛДФ2):
ЛДФ2 при постановке на учет по беременности = 11,716*Х1+4,676*Х2+1,024*Х3+4,621*Х4+1,625*Х5+7,166*Х6+4,909*Х7-0,772*Х8+1,473*Х9+1,359*Х10-110,807.
Для решения задачи дифференциальной диагностики и прогноза перинатальной гибели плода в формулы ЛДФ подставляли значения признаков, включенных в модель, полученных при обследовании конкретной беременной, и производили решение уравнений. Оцениваемая пациентка должна быть отнесена в ту группу, значения ЛДФ для которой оказались наибольшими. Так, если наибольшей оказывался ЛДФ1, то для этого беременной наиболее вероятна перинатальная гибель плода.
При взятии на учет по беременности в группе с высоким рисом перинатальной гибели плода предлагаемая модель обеспечивает совпадение прогнозируемой степени тяжести течения с реальным результатом в 80,1% случаев. В группе беременных с низким риском перинатальной гибели плода - совпадение прогнозируемого диагноза с реальными результатами составило 84,8%. В группах беременных с различной степенью риска перинатальной гибели плода - совпадение прогнозируемого диагноза с реальными результатами составило 82,4%.
Таким образом, дискриминантная модель прогнозирования перинатальной гибели плода, основанная на простейших клинических признаках, обладает достаточно высокой информационной способностью (84,6-82,8%) и является статистически значимой (р<0,001).
Решение модели может быть осуществлено с помощью элементарного калькулятора, или может быть разработана программа для персонального компьютера в Microsoft Office Excel 2007. Использовать модель можно на этапе женской консультации по месту диспансерного наблюдения беременной и родовспомогательного учреждения, куда беременная/роженица поступает для родоразрешения. Важным моментом является то, что модель разработана на основе простейших, доступных к выявлению признаков.
Способ прогнозирования перинатальной гибели плода, отличающийся тем, что при постановке на учет по беременности у женщины определяют прогностические признаки: образование (X1), возраст полового дебюта в годах (Х2), наличие гипертонической и/или артериальной гипертензии в анамнезе (