Способ лечения хронической обструктивной болезни легких
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к пульмонологии, и может быть использовано в лечении больных с хронической обструктивной болезнью легких (ХОБЛ). Осуществляют комплексное воздействие, включающее лазерную и ультразвуковую терапию, проводимые на фоне стандартной терапии. Ультразвуковую терапию осуществляют в один день с лазерной терапией. Сначала проводят ультразвуковую терапию, воздействуя на два паравертебральных поля в области грудной клетки по 2 минуты на каждое. Частота колебаний 880 кГц, интенсивность 0,4 Вт/см2. Затем проводят лазерную терапию. Используют аппарат «ЛАЗМИК» с матричной лазерной головкой МЛ01К (МЛ-904-80). Воздействие осуществляют контактно по пяти полям: поле Кренига справа, поле Кренига слева, по срединной линии в области средней трети грудины, проекция правого надпочечника и проекция левого надпочечника. На каждое поле воздействуют 100 секунд в следующем режиме: импульсная мощность 50 Вт, частота следования импульсов: 1-я процедура - 80 Гц, 2-ая процедура - 500 Гц, 3-я - 1500 Гц, 4-я - 3000 Гц, остальные процедуры - 10000 Гц, на проекцию надпочечников - максимальная частота 3000 Гц. Курс комплексного воздействия составляет 8-10 процедур. Способ обеспечивает улучшение отхождения мокроты и повышение эффективности лечения пациентов с ХОБЛ за счет противовоспалительного, обезболивающего, спазмолитического, дефиброзирующего эффектов, усиления микроциркуляции, достигаемых посредством совместного применения ультразвуковой терапии и лазерного излучения. 6 табл., 2 пр.
Реферат
Изобретение относится к медицине, а именно к пульмонологии, и может быть использовано в лечении больных с хронической обструктивной болезнью легких (ХОБЛ).
Известен способ лечения ХОБЛ, включающий комплексное воздействие (RU 2348438, 10.03.2009 - прототип). Проводят ультразвуковые ингаляции 10 мл 1% раствора гидролизата плаценты при температуре раствора 35°C в течение 10 минут. Процедуру проводят утром натощак, или через 40-60 минут после еды. Затем выполняют сканирующую лазеротерапию инфракрасным лазерным излучением от стимулятора лазерного сканирующего физиотерапевтического - СЛСФ-03.2ИК. Выходная мощность на торце световода 2 мВт, плотность потока мощности 50 мВт/см2. Воздействие осуществляют в положении больного лежа на животе, на поля, расположенные паравертебрально справа и слева на уровне Д3-Д9, в течение 3-х минут на каждое поле. Затем, в положении больного лежа на спине, воздействуют на область печени, в течение 8 минут. На курс 10 процедур, проводимых ежедневно.
Известный метод имеет следующие недостатки:
1. Большая общая длительность процедуры (24 минуты), что неудобно как для пациента, так и для медицинского персонала.
2. Применение гидролизата плаценты требует дополнительных экономических затрат.
3. Возрастает риск побочных эффектов, связанных с применением гидролизата плаценты (индивидуальная непереносимость и аллергические реакции).
4. Отсутствуют объективные данные, свидетельствующие об улучшении функции внешнего дыхания у пациентов (данные спирометрии и пик-флоуметрии).
5. Использование сканирующей лазеротерапии инфракрасным лазерным излучением на поля, расположенные паравертебрально справа и слева на уровне Д3-Д9 и на области печени, не учитывает основной патофизиологический механизм развития ХОБЛ и, следовательно, недостаточно эффективна.
В настоящее время достаточно хорошо изучено, что возникающее при ХОБЛ воспаление, фиброз и экссудат в просвете мелких бронхов коррелирует со степенью снижения ОФВ1 и отношения ОФВ1/ФЖЕЛ. Такая обструкция периферических дыхательных путей все сильнее препятствует выходу воздуха из легких в фазу выдоха (так называемые «воздушные ловушки»), и в результате развивается гиперинфляция. Гиперинфляция приводит к снижению объема вдоха, особенно при физической нагрузке (в таком случае говорят о динамической гиперинфляции), в результате появляются одышка и ограничение переносимости физической нагрузки. При ХОБЛ происходит увеличении размера подслизистых желез и/или увеличение эпителиальных бокаловидных клеток. Таким образом, гиперсекреция слизи и нарушение мукоцилиарного клиренса является одним из ведущих патофизиологических признаков при ХОБЛ, приводящая к хроническому продуктивному кашлю, прогрессирующей одышке. Хронический кашель и продукция мокроты могут присутствовать в течение многих лет до развития ограничения скорости воздушного потока.
Современные аппараты, изготовленные по технологии ЛАЗМИК®, позволяют установить максимальную частоту 10000 Гц, наиболее эффективную в данном случае. Одним из следствий задания таких параметров является подавление избыточной пролиферации, что иногда необходимо (С.В. Москвин, «Эффективность лазерной терапии», Том 2, стр. 335).
При увеличении частоты у импульсных лазеров пропорционально увеличивается и средняя мощность излучения, что позволяет воздействовать на более глубокие области (Лазерная терапия в лечебно-реабилитационных и профилактических программах, Клинические рекомендации, Москва, 2015).
Кроме того, известно, что использование матричных головок решает задачу оптимизации и контролируемости энергетической плотности (ЭП) в нужном объеме. Если использовать один точечный источник света, то при распространении на глубину, энергия лазерного света непредсказуемо рассеивается. И чем глубже область воздействия, тем меньше вероятность того, что световая энергия дойдет до него.
Ультразвуковая терапия (УЗ-терапия) - метод локального воздействия акустическими колебаниями ультравысокой частоты, осуществляемый с помощью соответствующего излучателя, контактно наложенного через мазевую основу на определенную область кожных покровов тела пациента или через водную среду.
Особенности УЗ-терапии связаны с сочетанным влиянием на организм механического, теплового и физико-химического факторов воздействия ультразвука. Механический фактор обусловлен переменным акустическим давлением вследствие чередования зон сжатия и разряжения вещества и проявляется в вибрационном «микромассаже» на субклеточном и клеточном уровнях. Тепловой фактор связан с эффектом трансформации поглощенной энергии ультразвуковых колебаний в тепло. Физико-химический фактор воздействия - это электродинамические и последующие конформационные изменения биологических структур на основе проявления пьезоэлектрического эффекта.
Основные клинические эффекты: противовоспалительный, обезболивающий, спазмолитический, метаболический, дефиброзирующий. (В.Е. Илларионов, «Современные методы физиотерапии», Москва, 2007 г.).
Наличие в действии ультразвука данных факторов и эффектов положительно влияет на разжижение и выведение мокроты. Также ультразвук уменьшает признаки воспаления, фиброза и гиперпродукции мокроты в бронхах. Уменьшаются признаки бронхобструкции, что в целом положительно влияет на течение бронхообструктивных заболеваний легких.
Совместное применение ультразвука и лазерного излучения приводит к значительному усилению клинического эффекта. Параметры воздействия данных факторов соответствуют таковым при традиционном применении, причем вначале проводится сеанс ультразвуковой терапии, что увеличивает местную микроциркуляцию и потенцирует последующее лазерное воздействие. (Никитин А.В., Есауленко И.Э., Васильева Л.В. «Лазеротерапия», Воронеж, 2014 г.).
Задачей, решаемой в настоящем изобретении, является разработка метода, направленного на повышение эффективности терапии ХОБЛ, основанной на патогенезе данного заболевания.
Достигаемым техническим результатом является оптимизация лечения пациентов с ХОБЛ, более быстрое достижение ремиссии, снижение дозировок применяемых лекарственных препаратов, минимизация риска развития побочных эффектов, снижение длительности госпитализаций по поводу обострений заболеваний.
Способ осуществляется следующим образом.
Больным проводится сочетанная терапия, включающая стандартную медикаментозную терапию, согласно современным рекомендациям и комплексное воздействие в один день ультразвуком и лазером ИК-спектра (УЗЛТ).
Сначала проводят ультразвуковую терапию (например, с помощь аппарата УЗТ-101) на грудную клетку на два паравертебральных поля слева и справа по 2 минуты на каждую. Частота колебаний 880 кГц, интенсивность 0,4 Вт/см2, режим непрерывный или импульсный. Положение больного - сидя на стуле лицом к спинке стула, руки согнуты в локтевых суставах и положены на спинку стула, подбородок упирается в руки, режим непрерывный или импульсный, методика лабильная, способ контактный.
Всего на курс 8-10 процедур ежедневно в сочетании с воздействием лазером ИК-спектра по следующей методике.
Лазерное воздействие проводят аппаратом из новой серии лазерной физиотерапевтической аппаратуры «ЛАЗМИК», который способен работать в импульсном режиме на частоте 10000 Гц.
Новая линейка лазерной физиотерапевтической аппаратуры «ЛАЗМИК» производства научно-исследовательского центра «Матрикс» включает в себя несколько аппаратов (ЛАЗМИК, ЛАЗМИК-ВЛОК, ЛАЗМИК-01, ЛАЗМИК-02, ЛАЗМИК-03, Агиур). Каждый из них способен работать на частоте 10000 Гц. Различия между ними в исполнении, количестве каналов.
Используется матричная лазерная головка МЛ01К (МЛ-904-80) с длиной волны 904 нм, максимальная импульсная мощность 80 Вт, плотность мощности (ПМ) - 10 Вт/см2. Расчеты энергии, которая измеряется в джоулях [Дж2 или Вт⋅с2], или энергетической плотности [Дж/см или Вт⋅с/см] (ГОСТ 8.417-2002) не проводятся, поскольку в этой информации нет необходимости для обеспечения эффективной лазерной терапии (Лазерная терапия в лечебно-реабилитационных и профилактических программах, Клинические рекомендации, Москва 2015).
Воздействие осуществляют по пяти полям:
1-я точка - поле Кренига справа,
2-я точка - поле Кренига слева,
3-я точка - по срединной линии в области средней трети грудины,
4-я точка - проекция правого надпочечника,
5-я точка - проекция левого надпочечника.
На каждое поле воздействуют 1,5 минуты в следующем режиме: импульсная мощность 50 Вт. Частота следования импульсов: 1-я процедура - 80 Гц, 2-ая процедура - 500 Гц, 3-я - 1500 Гц, 4-я - 3000 Гц, остальные процедуры - 10000 Гц. На надпочечники - максимальная частота 3000 Гц. Применение НИЛИ на область надпочечников позволяет повысить выработку эндогенных глюкокортикостероидов (кортизола). Это позволяет снизить признаки воспаления в бронхах, гиперреактивность, отек слизистой и, как следствие, бронхиальную проходимость, что положительно влияет на выведение мокроты из бронхов.
Процедур на курс лечения 8-10 совместно с УЗ-терапией по вышепредложенной методике и медикаментозной терапией согласно современным рекомендациям. Общая длительность процедуры не превышает 10 минут.
Контроль эффективности данного метода проводили у больных ХОБЛ. Была отобрана группа больных, состоящая из 25 человек.
Для оценки эффективности способа лечения были использованы следующие методы исследования (общеклинические и специальные):
1. Общеклиническое исследование (данные объективного осмотра и обследования больного).
2. Функциональное исследование (исследование функции внешнего дыхания (ФВД) компьютерной флуометрией и расчетом объемных и скоростных показателей; пробы с бронхолитиком и измерение пиковой скорости форсированного выдоха (ПСВ) с помощью пикфлоуметра) и 6-ШМТ тест.
3. Лабораторные исследования (общий анализ крови, мочи, исследование мокроты с определением ее количества).
4. Биохимическое исследование крови (исследования цитокинового профиля: ИЛ-4, ИЛ-8, α-ФНО; определение содержания гормонов: кортизола, альдостерона, ДГЭА-С).
5. Исследование качества жизни больных с помощью опросника SF-36.
Нами была пролечена группа из 25 больных (основная группа). Разработанный нами метод лечения позволил достигнуть максимального клинического эффекта, увеличилось количество отделяемой мокроты как при объективной оценке (количество отделяемой мокроты за сутки), так и при субъективной оценке кашля и мокроты с помощью ВАШ), улучшения функции внешнего дыхания, улучшение биохимических показателей (увеличился уровень кортизола, альдостерона, ДГЭА-С. Побочных эффектов не было.
Сравнение показателей проводилось с группой пациентов, состоящей из 25 человек (контрольная группа), которым проводилось комплексное лечение по методике, раскрытой в прототипе.
Для точности сравнения эффективности применяемого метода лечения, группы больных были однородны по всем признакам, которые могли бы повлиять на исход заболевания (D.T. Comball, 1968).
Комплексное клинико-лабораторное обследование больных проводилось при поступлении в стационар и на 10-12 сутки.
Выраженность основных клинических симптомов ХОБЛ (одышки, кашля, мокроты, наличия хрипов, слабости) оценивали с помощью визуальной аналоговой шкалы ВАШ. Измеряли расстояние от конца линии, соответствующей отметке «нет симптома» до отметки, сделанной больным.
Степени выраженности одышки оценивали по шкале Borg и шкале MRC.
Деления ВАШ: 10 - нестерпимо тяжело из-за кашля (мокрота не отходит); 9 - кашель очень сильный (мокрота практически не отходит); 8, 7, 6 - кашель интенсивный (мокрота очень трудно отходит); 5, 4 - кашель интенсивный, но терпеть можно (мокрота очень трудно отходит, требуется несколько кашлевых усилий); 3 - кашель выраженный, но средней степени тяжести (мокрота отходит умеренно, требует неоднократных кашлевых попыток); 2 - кашель беспокоит незначительно (отхождение мокроты требует 1-2 кашлевых усилий); 1 - кашель едва беспокоит (мокрота отходит легко); 0 - кашель не беспокоит (мокроты нет).
Деления шкалы Borg: 10 - максимальная одышка; 9 - очень-очень тяжелая одышка; 8, 7 - очень тяжелая одышка; 5, 6 - тяжелая одышка; 4 - несколько тяжелая одышка; 3 - умеренная одышка; 2 - легкая одышка; 1 - очень легкая одышка; 0,5 - очень, очень легкая одышка; 0 - одышка не беспокоит.
Пациенту предлагается сделать на этой линии отметку, соответствующую интенсивности выраженности у него одышки или кашля (помощь в этом могут оказать пояснения, сделанные вдоль линии). Расстояние между началом линии (0) и сделанной отметкой измерялось в см. Чем больше было данное расстояние, тем субъективно тяжелее больной переносил одышку и кашель.
Влияние одышки на повседневную активность также определяли с помощью шкалы MRC. Деления шкалы MRC: 4 - крайне тяжелая одышка; 3 - тяжелая одышка; 2 - средняя одышка; 1 - легкая одышка; 0 - одышка не беспокоит.
Анализ жалоб показал, что при поступлении все пациенты предъявляли жалобы на кашель с трудноотделяемой вязкой мокротой, одышку, чувство стеснения в груди.
Динамика показателей клинического статуса
Изучив динамику клинических показателей у больных ХОБЛ в результате проведенного лечения, во всех группах наблюдали снижение частоты клинических симптомов: уменьшение количества кашля, улучшение отделения мокроты, уменьшение одышки. Вместе с тем, у больных основной группы выраженность уменьшения одышки была значимо и достоверно больше (p=0,0012), чем у пациентов в контрольной группе по шкале Borg и шкале MRC. Одышка уменьшилась с 3,12±0,56 до 1,43±0,58 балла (по шкале Borg), с 2,3±0,11 до 1,02±0,05 балла (по шкале MRC). В контрольной группе с 3,0±0,07 до 2,1±0,07 балла (по шкале Borg, p=0,0122), с 2,2±0,07 до 1,9±0,06 балла (по шкале MRC, p=0,0386). Уменьшение кашля также было значимо и достоверно больше в основной группе (p=0,00153), с 3,26±0,7 до 1,24±0,52 балла, тогда как в контрольной группе с 2,98±0,65 до 2,66±0,6 балла (p=0,0983).
На фоне проводимой терапии в основной группе улучшилось отхождение мокроты с 2,77±0,14 до 1,62±0,07 баллов (p=0,00045). В то же время в контрольной группе после лечения количество отхождения мокроты составляло 2,04±0,09 балла (при поступлении - 2,56±0,10 баллов), где p=0, 0192. Достоверность различия между основной группой и контрольной после лечения -p=0,012.
При анализе клинических симптомов у больных основной группы, получавших курс УЗЛТ, отмечалось улучшение сна и общего самочувствия уже после 2-3-й процедуры; также наблюдалось уменьшение одышки, сухого кашля, разжижение мокроты и улучшение ее отхождения. После 5-6-й процедуры повышалась физическая активность пациентов, улучшался сон (р<0,05), купирование приступов кашля - на 2,8±0,3 день (р<0,05); улучшение отхождения мокроты - на 3,2±0,22 день (р<0,05), повышение физической активности - на 5,2±0,16 день (р<0,01), нормализация сна на 5,2±0,5 (р<0,05).
На фоне медикаментозного лечения у больных контрольной группы выраженность одышки и кашля также уменьшалась, однако время регрессии симптомов затягивалось на 5-7 дней. Физическая активность повышалась к концу курса лечения, сон не нормализовался более, чем у половины пациентов.
Итак, включение УЗЛТ в стандартный комплекс лечебных мероприятий у больных ХОБЛ приводит к более выраженной регрессии симптомов и более ранней положительной динамике, чем традиционная медикаментозная терапия.
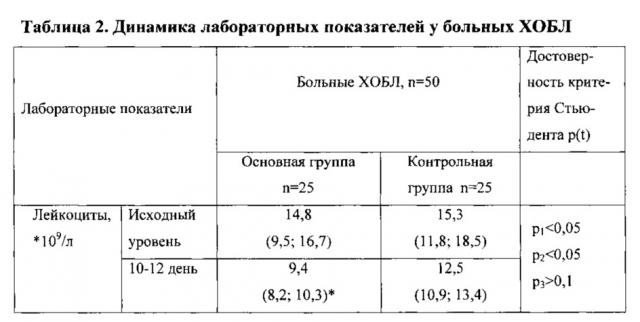
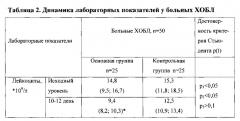
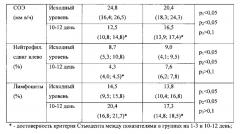
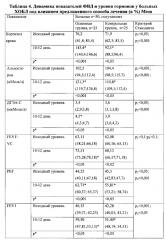
Сравнительные данные обследования групп больных приведены в таблицах 1-6.
Динамика лабораторных показателей представлена в таблице, из которой видно, что достоверное уменьшение числа лейкоцитов наблюдалось в группе больных, получавших УЗЛТ в комплексном лечении - на 5,4⋅109 л (р<0,05), снижение СОЭ на 12,3 мм в/ч (р<0,05).
Исследование количества выделяемой за сутки мокроты проводили при поступлении пациентов в стационар и на 5-6 день лечения. Результаты исследования представлены в таблице.
В таблицах использовались следующие обозначения: p1 - достоветность критерия Стъюдента между показателями у больных основной и контрольной группы на 4-5 день, p2 - достоверность критерия Стъюдента между показателями у больных основной и контрольной группы на 10-12 день; р*- достоверность критерия Стьюдента между исходными и конечными показателями в каждой группе.
Качество жизни пациентов оценивали с помощью опросника SF-36 и оценочного теста CAT (COPD Assessment Test). Результаты исследования показали значительное снижение физической (28,5 и 26,4) и социальной (25,4 и 23,8) активности, ограничение жизнедеятельности физическими (31,2 и 33,8) и эмоциональными проблемами (11,3 и 15,8). Из-за своего физического состояния больные были ограничены в выполнении некоторых видов работ, не могли долго выполнять работу. Отмечен очень низкий психический компонент в группе больных (42,3 и 41,0).
Снижение переносимости физической нагрузки, постоянный страх, связанный с затрудненным актом дыхания и зависимость от лекарств и условий жизни снижало качество жизни и мешало проводить время в привычной обстановке и снижало жизнеспособность, общее состояние здоровья (43,5 и 41,8).
Оценочный тест CAT (COPD Assessment Test) является дополнительным инструментом исследования КЖ, который позволяет оценить влияние ХОБЛ на состояние здоровья пациентов. Простота его заполнения, краткость и удобство применения позволяют предположить, что он сможет выявить те аспекты проявлений болезни, которые плохо отражаются с помощью инструментального исследования. Вопросник CAT состоит из восьми пар утверждений, которые противоположны относительно друг друга. Ответы на 8 вопросов, касающихся кашля, мокроты, сдавления в груди, одышки, повседневной деятельности, уверенности вне дома, сна, энергии, а также общая сумма баллов оценивались в зависимости от степени влияния на качество жизни.
Анализ данных САТ-теста показал, что до лечения достоверных различий в показателях между больными выявлено не было. После лечения выявлено улучшение значений CAT по сравнению с исходными данными во всех исследуемых группах (р<0,05). Показатели САТ-теста снизились с 23,55±0,46 до 17,5±0,67 в основной группе, с 24,18±0,47 до 20,34±0,76 в контрольной группе.
Таким образом, наиболее выраженная положительная динамика показателей CAT теста была в основной группе. Следовательно, применение предложенного метода приводит к более выраженному улучшению качества жизни у пациентов.
По мере улучшения состояния больных на фоне лечения уменьшалась потребность в короткодействующих бронхолитиках, что позволило уменьшить разовые и суточные дозы. Исходно практически 100% больных получали короткодействующие бронхолитики, к концу курса лечения на фоне применения предложенного метода объем препаратов уменьшился на 67,2% (основная группа), на 52,4% - контрольной группы.
Под влиянием лазеротерапии наблюдалось достоверное снижение всех системных биомаркеров ИЛ-4, ИЛ-8 и ФНО-2 и оно было более выраженным, чем в сравниваемых группах. Концентрация ИЛ-4 уменьшилась на 1,86 пг/мл (р*<0,05), тогда как после медикаментозной терапии снижение было на 0,4 пг/мл (р*>0,1), и на 0,5 пг/мл.
При анализе результатов лечения отмечено повышение физической активности с 28,5 (20,3; 31,8) до 34,2 (31,3; 36,4) баллов (р*<0,05), достоверное увеличение общего состояния здоровья до 28,5 (26,3; 30,8) (р*<0,05) и жизнеспособности до 46,6 (43,8; 49,5) (р*<0,05) в группе больных, получавших в комплексном лечении лазеротерапию. При этом, социальная активность и психическое здоровье практически не изменились.
Достоверно улучшилось общее состояние здоровья и в сравниваемых группах больных, получавших медикаментозную терапию и «плацебо» процедуры, но оно было значительно меньшее - до 25,3 (24,7; 27,8) и 24,8 (23,1; 26,5) (р*<0,05) соответственно.
Пример 1.
Больной С, 58 лет, поступил в пульмонологическое отделение ГКБ №20 15.09.2015 года с диагнозом: ХОБЛ - II стадия, бронхитический тип, Обострение. ДН II.
При поступление в стационар предъявлял жалобы на постоянный, упорный кашель в течение дня, усиливающийся по утрам, с трудно отделяемой мокротой желтоватого цвета около 10 мл в сутки, одышку при ходьбе, повышение температуры тела до 38-39°С, общую слабость, недомогание, приступы сердцебиений. Пациент на протяжении 15 лет страдает ХОБЛ с периодическими обострениями 3-4 раза в год. Приступы затрудненного дыхания снимает ингаляцией. Ухудшение состояния 5 дней назад после переохлаждения. Курит 36 лет 15-20 сигарет в день. 26 лет работал формовщиком в горячем цехе. У отца была бронхиальная астма, у матери - хронический бронхит.
Объективно: общее состояние средней тяжести. Сознание ясное. Телосложение правильное, гиперстеническое. Рост - 174 см, вес - 86 кг, ИМТ - 28 кг/м, окружность грудной клетки - 97 см. Кожные покровы бледные, влажные, диффузный цианоз. Пастозность стоп и голеней. Грудная клетка симметрична, цилиндрической формы, безболезненна при пальпации, слабо участвует в акте дыхания. Аускультативно над легкими выслушиваются сухие, жужжащие и свистящие хрипы по всем полям, в задненижних отделах - влажные мелкопузырчатые хрипы, выдох удлинен. При перкуссии легких - легочный звук с коробочным оттенком. ЧДД - 24 в минуту. Пульс - ЧСС=84 в минуту, ритмичный, удовлетворительных качеств. Тоны сердца ритмичные, глухие. При перкуссии сердца границы относительной сердечной тупости: правая - по правому краю грудины, верхняя - верхний край III ребра, левая -на 1 см кнаружи от левой среднеключичной линии. АД - 155/95 мм рт.ст. Живот увеличен в размерах за счет асцита, при пальпации напряженный, безболезненный, печень пальпаторно не определяется, перкуторно на 1 см ниже края реберной дуги. Стул и мочеиспускание без особенностей. Самооценка кашля по ВАШ - 8 баллов, одышки - 5 баллов.
ОФВ1 - 47,37% от должного; ПСВ - 36% от должного.
Общий анализ крови: эритроциты - 4,8×1012/л, гемоглобин - 151 г/л, цветной показатель - 0,9, гематокрит - 48%, лейкоциты - 16,8×109/л, палочкоядерные нейтрофилы - 11%, сегментоядерные нейтрофилы - 61%, эозинофилы - 3%, моноциты - 6%, лимфоциты - 19%, тромбоциты - 254×109/л, СОЭ - 21 мм/час. Общий анализ мочи - без патологии. Уровень цитокинов крови: ИЛ-4 - 3,2 пг/мл; ИЛ - 8 - 20,8 пг/мл, α-ФНО - 226 пг/мл.
Содержание гормонов: кортизола 85,6 нМоль/л, альдостерона 148,4 нМоль/л, ДГЭА-С - 4,2 мкМоль/л, SaO2=92%. Анализ мокроты: цвет - желтый, консистенция - гнойная, общее количество лейкоцитов - 8,5×106/мл, нейтрофилы - 44,2%, эозинофилы - 1%. Посев мокроты дал рост Streptococcus pneumonia. ЭКГ: ритм синусовый, ЧСС - 76 в минуту, ЭОС смещена вправо, умерено выраженные изменения миокарда.
Рентгенография органов грудной клетки. Заключение: признаки умеренного застоя в легких, легочный рисунок деформирован, обогащен, корни малоструктурны, синусы свободны, пульмосклероз, границы тени сердца расширены в поперечнике.
Спирометрия: ЖЕЛ вдоха - 68,32% от должного, ФЖЕЛ - 64,28 от должного, OOB1 - 46,18 от должного, ОФВ1/ФЖЕЛ - 58,41% от должного, ПСВвыд - 44,12% от должного, МОС25 - 22,18% от должного, МОС50 - 18,48% от должного, МОС75 - 28,12% от должного. ОФВ1 после ингаляции 400 мкг сальбутамола - 48,26% от должного. Заключение: резкие нарушения бронхиальной проходимости; проба с бронхолитиком отрицательная, прирост ОФВ1 - 100 мл.
Пациенту было назначено лечение: цефтриаксон 2,0 г внутримышечно 1 раз в день, ацетилцистеин внутрь по 200 мг 3 раза в сутки, ингаляции с лазолваном, тиотропия бромид 18 мкг 1 раз в сутки ингаляционно, оксис 9 мкг 2 раза в сутки, сочетанная УЗ и лазеротерапия по разработанной нами методике.
На 6 день лечения самочувствие пациента улучшилось: нормализовалась температура тела, уменьшился кашель (ВАШ кашля 5 баллов), увеличилось количество отделяемой мокроты до 30-40 мл в сутки. ВАШ одышки 4 балла. Объективно: Акроцианоз кожных покровов, снижением частоты дыхательных движений - 20 в минуту, при аускультации легких выслушивались рассеянные, сухие, свистящие и жужжащие. В периферической крови уменьшился уровень лейкоцитов (10,0×109/л), нейтрофилов (57%), уменьшилась СОЭ до 12 мм/ч; уменьшилась концентрация интерлейкинов: ИЛ-4 до 3,0 пг/мл, ИЛ-8 до 18,8 пг/мл, α-ФНО до 125,4 пг/мл. SaO2=94%. Мокрота слизистого характера, общее количество лейкоцитов уменьшилось до 6,8×106/мл, нейтрофилов до 32%. Улучшились показатели ФВД: ЖЕЛ вдоха -76,8% от должного, ФЖЕЛ - 72% от должного, ОФВ1 - 52,4% от должного, ОФВ1/ФЖЕЛ - 62% от должного, ПСВвыд - 52% от должного, МОС25 - 24,64% от должного, МОС50 - 22,12%) от должного, МОС75 - 40,64%) от должного. ОФВ1 после ингаляции 400 мкг сальбутамола - 58,4% от должного.
Заключение: резкие нарушения бронхиальной проходимости; проба с бронхолитиком отрицательная, прирост ОФВ1 - 160 мл. На 12-й день больной был выписан.
Пример №2.
Больная К., 58 лет, поступила в ГКБ №20 05.10.09., с диагнозом: Хроническая обструктивная болезнь легких, ст. II, обострение. Пульмосклероз. ДН 2.
При поступлении предъявляла жалобы на одышку, заложенность в грудной клетке, кашель с трудноотделяемой мокротой около 10 мл в сутки.
Из анамнеза известно, что на протяжении последних 2-х лет использует длительнодействующий бронхолитик формотерол 10 мг, а также короткодействующий антихолинергический препарат - ипратропия бромид до 5 раз в сутки. Отмечает 4 обострения заболевания за последний год.
Объективно: Состояние удовлетворительное. Сознание ясное. Положение активное. Больная нормостенического телосложения. Кожа и видимые слизистые чистые, влажные, розовой окраски. ЧДД-22 в минуту. На расстоянии слышно свистящее дыхание. Грудная клетка эмфизематозная. Перкуторно определяется ясный легочный звук с коробочным оттенком по всем полям легких. Аускультативно - ослабленное везикулярное дыхание, по всем полям легких слышны сухие свистящие хрипы, выдох удлинен. АД-13 5/80 мм рт.ст. Ps=4CC=92 в минуту, удовлетворительного наполнения и напряжения. Тоны сердца ритмичные, приглушены. Лабораторные данные: Общий анализ крови при поступлении: Эритроциты - 3,5×1012, гемоглобин - 132 г/л, лейкоциты - 13,8, лимфоциты - 18%, эозинофилы - 8%, палочкоядерные нейтрофилы - 5%, сегментоядерные нейтрофилы - 72%, моноциты - 6%, СОЭ - 18,0 мм/ч. При исследовании ФВД: VC - 52,2%; FVC - 57,2%; FEV1 - 45,4%; FEV1/VC - 65,8%; PEF - 38,2%; MEF25 - 37,4%; MEF50 - 36,4%; MEF75 - 45,2.
Больной назначен комбинированный препарат формотерол/будесонид 160-320 мг, а также курс УЗ и лазеротерапии по предлагаемой методике.
В результате лечения на 5 день уменьшились: одышка, кашель, улучшилось отхождение мокроты (до 30 мл за сутки). Объективно: улучшилось общее состояние, ЧДД-20 в минуту, Ps=ЧCC=90 в минуту, удовлетворительного наполнения и напряжения, АД=130/90 мм рт.ст. Аускультативно - ослабленное везикулярное, сохраняются единичные сухие хрипы в верхних отделах легких. В общем анализе крови: эритроциты - 3,8×1012, гемоглобин - 130 г/л, лейкоциты - 7,8; лимфоциты - 18%, эозинофилы - 7%, палочкоядерные нейтрофилы - 5%; сегментоядерные нейтрофилы - 72%, моноциты - 6%, СОЭ - 12,0 мм/ч. При исследовании ФВД: VC - 76,2%; FVC -70,0%; FEV1 - 78,4%; FEV1 /VC - 72,8%; PEF - 64,6%;MEF25 - 52,7%; MEF50 - 64,1%; MEF75 - 59,2%.. К окончанию курса лечения, к 10-й процедуре (12 день пребывания в стационаре) общее состояние больной значительно улучшилось: одышка беспокоила только при физической нагрузке, исчезло чувство заложенности в грудной клетке, прекратился кашель, головные боли. Объективно: ЧДД-18 в минуту, Ps=4CC=78 в минуту, ритмичный, удовлетворительного наполнения и напряжения, АД=130/80 мм рт.ст. При аускультации - дыхание везикулярное ослабленное, хрипов нет. Тоны сердца ритмичные, приглушены. В общем анализе крови: эритроциты - 3,5×1012, гемоглобин - 132 г\л, лейкоциты - 7,0%; лимфоциты - 27%, эозинофилы - 5%, СОЭ - 5,0 мм/ч. При исследовании ФВД: VC - 86,4%; FVC - 84,0%; FEV1 - 85,4%; FEV1/VC - 87,8%; PEF - 86,6%; MEF25 - 75,2%; MEF50 - 79,0%; MEF75 - 65,8%.
Способ лечения хронической обструктивной болезни легких, включающий проведение лазерной терапии на фоне стандартной терапии, отличающийся тем, что дополнительно проводят ультразвуковую терапию, осуществляемую в один день с лазерной терапией, причем сначала проводят ультразвуковую терапию, воздействуя на два паравертебральных поля в области грудной клетки по 2 минуты на каждое, с частотой колебаний 880 кГц, интенсивностью 0,4 Вт/см2, затем проводят лазерную терапию, используя аппарат «ЛАЗМИК» с матричной лазерной головкой МЛ01К (МЛ-904-80), воздействие осуществляют контактно по пяти полям: поле Кренига справа, поле Кренига слева, по срединной линии в области средней трети грудины, проекция правого надпочечника и проекция левого надпочечника, на каждое поле воздействуют 100 секунд в следующем режиме: импульсная мощность 50 Вт, частота следования импульсов: 1-я процедура - 80 Гц, 2-ая процедура - 500 Гц, 3-я - 1500 Гц, 4-я - 3000 Гц, остальные процедуры - 10000 Гц, на проекцию надпочечников - максимальная частота 3000 Гц, курс комплексного воздействия составляет 8-10 процедур.