Способ межлестничной анестезии при артроскопических оперативных вмешательствах на плечевом суставе
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к анестезиологии. Фиксируют пациента в положении на спине с поворотом головы в сторону, противоположную от процедуры. Выполняют ультразвуковую визуализацию плечевого сплетения высокочастотным датчиком на уровне перстневидного хряща и вводят местный анестетик через нейростимуляционную иглу. При этом сканирование датчиком проводят по боковой поверхности шеи от уровня поперечного отростка С6 по длинной оси с расположением иглы в плоскости датчика. Нейростимуляционную иглу вводят латеральнее ультразвукового датчика в его сканирующей плоскости. Анестетик вводят последовательно к верхнему, среднему и нижнему стволам плечевого сплетения и С7-С8 корешкам, а также в область наружного шейного сплетения между фасциями передней лестничной и грудино-ключично-сосцевидной мышцами из того же места вкола. Для скрининга применяют ультразвуковой сканер с линейным УЗ-датчиком с частотой 10-12 MHz. При этом анестезию проводят, применяя для блокады плечевого сплетения 8-10 мл 0,5% раствора ропивакаина, а блокаду наружного шейного сплетения проводят с использованием 3-5 мл 0,2% ропивакаина. Способ позволяет уменьшить дозу вводимого анестетика, сократить вероятность осложнений, снизить время процедуры, исключить влияние на операцию субъективного фактора и сделать манипуляцию универсальной технологией. 3 з.п. ф-лы, 5 пр., 10 ил.
Реферат
Изобретение относится к медицине, а именно к анестезиологии, а именно к способам межлестничной проводниковой анестезии при артроскопических оперативных вмешательствах на плечевом суставе, а также при открытых операциях в области надплечья, ключицы, головки плеча, и может использоваться как в «моноварианте», так и в качестве составного этапа при сочетании с общей анестезией.
Травма верхних конечностей занимает одно из первых мест в структуре общего травматизма, а высокая хирургическая активность при лечении этих травм делает актуальной проблему выбора метода обезболивания, так как выполнение оперативных вмешательств на верхних конечностях, которые часто носят реконструктивно-восстановительный характер, невозможно без полноценного обезболивания и стабильной иммобилизации зоны операции. Блокада плечевого сплетения как базис компонент сбалансированной анестезии отвечает этим требованиям и позволяет отказаться от тотальной кураризации и проведения искусственной вентиляции легких на операции и в послеоперационном периоде.
В настоящее время широко применяют такие способы блокады плечевого сплетения, как надключичный и межлестничный.
Известны надключичные доступы к плечевому сплетению в модификациях Куленкампфа, Ревенко Т.А., Пащука Ф.Ю., Кузьменко В.В. [Кузьменко В.В., Хамраев Ш.Ш., Скороглядов А.В. Проводниковое обезболивание нервных стволов и сплетений при операциях на конечностях. Ташкент: Медицина; УзССР; 1990. С. 18-26]. Различия модификаций заключаются в разных точках вкола иглы в зависимости от положения больного на операционном столе, определения проекции плечевого сплетения на первом ребре и пульсации подключичной артерии.
Недостатком метода является неадекватная анестезия плечевого сустава и возможность осложнений, таких как пневмоторакс, гемоторакс. При этом следует отметить, что есть риск не обеспечить анестезию надлопаточного нерва, который отходит от плечевого сплетения довольно высоко и далее проходит отдельно, так как надключичные доступы анатомически мало обоснованы для обеспечения анестезии плечевого сустава.
Кроме того, надключичные доступы не дают анестезии кожи при операциях на плечевом суставе (не блокируется наружное шейное сплетение). Поэтому для оперативных вмешательств в области надплечья и плеча лучше всего подходит межлестничная блокада. Это связано с тем, что в иннервации плечевого сустава основную роль играют надлопаточный нерв (С5-С6), который обеспечивает чувствительную иннервацию плечевого сустава на 70%, и подмышечный нерв. Так как оба нерва формируются из корешков С5-С6-С7 и верхнего и среднего стволов, то для адекватной анальгезии необходима блокада этих корешков и/или стволов. А для полной анестезии области операции обычно дополнительно необходима блокада надключичного нерва (С3-С4) и латерального грудного (С5-С6-С7), мышечнокожного (С5-С6-С7) нервов, иннервирующих кожу в области операции. Межреберно-плечевые нервы (Т2-ТЗ) и медиальный кожный нерв плеча (С8-Т1) обеспечивают кожную иннервацию области подмышечной ямки и медиальной поверхности плеча, которая обычно остается интактной как при артроскопических, так и при открытых операциях на плечевом суставе. Основной проблемой воздействия в данной зоне является то, что в межлестничном промежутке плечевое сплетение граничит с такими анатомическими образованиями как сонная и позвоночная артерии, внутренняя и наружная яремные вены, эпидуральное и субарахноидальное пространства, возвратный гортанный и диафрагмальный нервы, звездчатый ганглий, что обуславливает высокую частоту повреждений и непреднамеренных блокад этих структур.
Широко известны классические способы межлестничной анестезии [Winnie А.Р. Interscalene brachial plexus block // Anest. Analg. - 1970. - V. 49. - P. 455-466) (Winnie A.P. Interscalene brachial plexus block // Anest. Analg. - 1970. - V. 49. - P. 455-466; Соколовский B.C. Новый метод плексусного обезболивания: Автореферат дис. канд. мед. наук. - Харьков; 1988; Дж. Эдвард Морган-мл., Мэгид С. Михаил. Клиническая анестезиология. Книга первая. М.: Издательство Бином. С. 329-331]. Выполнения блокады проводится при положении пациента на спине, с головой, повернутой в противоположную сторону, нижняя челюсть приведена к ключице, мышцы шеи расслаблены. Пальпируют задний край грудино-ключично-сосцевидной мышцы на уровне перстневидного хряща. Перемещением пальцев в латеральном направлении определяется межлестничная борозда. При наличии трудностей в идентификации борозды пациенту предлагают приподнять и опустить голову, сохраняя ее повернутое положение. Точечные надавливания кончиком указательного пальца в сторону поперечных отростков позвонков до получения парестезии («ломоты»), иногда с иррадиацией по ходу нервных стволов позволяют определить кратчайший путь к плечевому сплетению. После анестезии кожи иглу продвигают перпендикулярно ее поверхности вглубь до получения парестезии. После появления иррадиации в конечность дистальнее плечевого сустава медленно, перемежая введение с аспирацией, вводят 30-40 мл местного анестетика. Анестезия наступает через 25-30 мин, продолжительность ее зависит от используемых препаратов.
По Соколовскому ориентирами места вкола иглы служат ключица и грудино-ключично-сосцевидная мышца. При этом блокируются стволы плечевого сплетения в межлестничном промежутке, что дает возможность проводить операции на всей верхней конечности, плечевом суставе и акромиальной части ключицы. Способ по Winnie предусматривает блокаду ветвей плечевого сплетения в межлестничном промежутке на уровне С6.
При межлестничном доступе часто не удается блокировать локтевой нерв (10-20%), что может потребовать его блокады на другом уровне. Во время введения препарата игла не должна опираться на костные структуры позвонков во избежание перимедуллярного введения анестетика. Еще одним недостатком этих способов является необходимость привязки к внешним ориентирам, которые бывают плохо различимы у тучных пациентов. Ориентирование на парестезию, как на критерий «правильного» расположения кончика иглы, сопровождается риском прямой травмы плечевого сплетения иглой или интраневрально введенным раствором местного анестетика. Помимо этого мало предсказуемое распространение раствора местного анестетика не исключает отсутствие блокады в области шейного сплетения и поэтому недостаточную эффективность при операциях в области плечевого сустава. Также эти способы отличаются большим объемом раствора местного анестетика (не менее 40 мл). При этом высокая степень риска внутрисосудистого введения местного анестетика с развитием сердечно-сосудистых осложнений требует обязательного добавления раствора адреналина к раствору местного анестетика в соотношении 1:200.
Отсутствие визуального контроля над продвижением кончика иглы и за распространением вводимого раствора местного анестетика обусловливают потенциальные осложнения известных методов: введение анестетика в позвоночную артерию с быстрым развитием эпилептического припадка; введение анестетика в эпидуральное, субдуральное, субарохноидальное пространства при попадании иглы в межпозвоночное отверстие; повреждение верхушки легкого с развитием пневмоторакса при хронических обструктивных заболеваниях, когда верхушка легкого смещена вверх; недостаточная блокада локтевого нерва (10-20%); блокада звездчатого узла (30-50%); блокада возвратного гортанного нерва (30-50%); блокада диафрагмального нерва (до 100%).
Известен способ межлестничной анестезии (RU 2329070, 2008) плечевого сплетения, включающий блокаду путем определения точки вкола для инъекционной иглы на теле пациента и введения анестетика в положении на спине. При этом предварительно определяют и маркируют первую точку, являющуюся местом вкола иглы по середине заднего края грудино-ключично-сосцевидной мышцы, и вторую точку, являющуюся ориентиром для направления проведения иглы - на 1 см медиальнее середины ключицы. Иглу вводят в первую точку и продвигают под углом 30-40° к поверхности кожи в направлении второй точки до появления признаков прокола фасциального влагалища плечевого сплетения в виде щелчка и проваливания. После чего иглу продвигают еще на 1-1,5 см. Анестетик вводят двумя дозами, первую дозу 5-7 мл вводят в область первой точки в подкожную клетчатку, вторую дозу оставшегося раствора анестетика в фасциальное влагалище плечевого сплетения.
Недостатком способа является отсутствие контроля за введением анестетика, недостаточная эффективность при операциях в области надплечья, возможность субдуральной, эпидуральной или субарахноидальной инъекции местного анестетика, необходимость ориентироваться на тактильные ощущения «щелчка» и «провала», что увеличивает вклад субъективных факторов (опыт врача и его мануальные навыки) в успешность блокады.
Межлестничная блокада может проводиться с использованием поиска нервных структур при помощи нейростимулятора, а также с использованием ультразвук-ассистированных методик (УЗ - ассистированный метод).
Способ с использованием нейростимулятора [http://rsra.rusa-nesth.com/shkola/perifericheskie-blokadyi/blokadyi-plechevogo-speteniya/me-zhlestnichnaya-blokada.html] включает в себя определение точки вкола, введение изолированной иглы, подключенной к нейростимулятору, в направлении поперечного отростка 6-го шейного позвонка; начальную установку нейростимулятора - сила тока 0,8 мА, частота 2 Гц, длительность импульса 100 микросекунд. Игла продвигается до тех пор, пока не будет получен ответ со стороны сплетения, о чем свидетельствуют сокращения мышц на передней поверхности плеча, грудной или дельтовидной мышцы, сокращение мышц предплечья или кисти. При этом сокращения диафрагмы (стимуляция диафрагмального нерва) говорят о переднем расположении иглы, в таком случае иглу наклоняют несколько в заднюю сторону; сокращение мышц лопатки или трапецевидной мышцы говорит о слишком заднем расположении иглы, в этом случае иглу наклоняют вперед; сокращение мышц шеи (грудино-ключично-сосцевидной или передней лестничной) говорит о неправильной точке введения иглы. Введение анестетика в дозе 30-40 мл производят после верификации плечевого сплетения.
Недостатком метода является опасное направление иглы, при котором возможно попадание в позвоночную артерию и в межпозвонковое отверстие, а также длительность, необходимость введения в организм значительных количеств анестетика, в ряде случаев недостаточная эффективность анестезии.
Известна дорсальная методика анестезии Pippa [http://www.books-med.com/anasteziologiya/1752-perifericheskaya-regionarnaya-anesteziya-majer-atlas.html], которая заключается в следующем. Положение пациента на боку (или сидя). Голова максимально приведена к грудине, без ротаций. Ориентиром служит остистый отросток C7, который обычно легко пальпируется. Над ним также легко определяется остистый отросток С6 при максимальном сгибании головы вперед. От середины расстояния между двумя остистыми отростками (C6/C7) проводится линия длиной 3 см в сторону, где будет производиться блокада (парамедианно). Окончание линии является точкой пункции. Пункцию выполняют в сагиттальном направлении или под углом 5-10° латеральнее. На глубине 4-7 см игла упирается в поперечный отросток VII шейного позвонка. Слегка подкорректировав положение иглы, ее продвигают поверх поперечного отростка далее на глубину 1-2 см. Глубина вкола соответствует расстоянию между местом вкола и задним краем грудино-ключично-сосцевидной мышцы (6-8 см). При использовании электронейростимулятора иглу продвигают до получения ответа на стимуляцию сокращение мышц (дельтовидной, двуглавой или трехглавой мышцы плеча) при силе тока 0,5 мА и длительности импульса 0.1 мс. При использовании УЗ-локации пункцию выполняют в указанном месте, располагая датчик параллельно исследуемым структурам (визуализация в продольной плоскости по длинной оси, «in plane»). Начальный объем раствора местного анестетика 30 мл.
Недостатками способа являются проблемы, связанные с укладкой пациента. При необходимости поворота пациента на бок или перевода в сидячее положение увеличивают время подготовки, а во втором случае это может приводить к синкопальным реакциям. Кроме того, при положении сидя ограничивается возможность выполнить седацию. Еще одним недостатком является глубокий пункционный ход, в результате чего возникает риск пункции позвоночной артерии, сонной артерии (при потере визуального контроля за кончиком иглы при смещении иглы из сканирующей плоскости ультразвукового датчика).
Наиболее близким по технической сущности к заявляемому изобретению является УЗ-ассистированная межлестничная блокада [Бюттнер И., Г.Майер / Блокады периферических нервов, под ред. А.М.Овечкина М., МЕД-пресс-информ, 2013. - 272 с]. Способ состоит в следующем. Пациент лежит на спине, голова повернута на 45° в противоположную от процедуры сторону. Сканирование проводится в латеральной области шеи. Плечевое сплетение визуализируется в перпендикулярной плоскости датчика (по короткой оси) на уровне перстневидного хряща в промежутке между передней и средней лестничными мышцами. В типичных случаях видны три расположенных друг над другом ствола в виде гипоэхогенных (темных) кружков, окаймленных гиперэхогенным (светлым) ободком. Пункцию осуществляют, располагая плоскость датчика перпендикулярно игле, - сплетение должно находиться в середине линейного датчика. Вводить раствор местного анестетика следует так, чтобы он распространялся под предпозвоночной фасцией в обе стороны между передней и средней лестничными мышцами и плечевым сплетением. Выполнение блокады рекомендуется контролировать одновременно при помощи УЗ-локации и электронейростимулятора. (Схема данного метода приведена на фиг. 1.)
Недостатком данного метода является отсутствие блокады надключичных нервов, участвующих в иннервации кожи в области плечевого сустава и формирующихся из шейного сплетения. Поэтому такая проводниковая анестезия не может быть использована в моноварианте без сочетания с общей, или потребуется введение 30-40 мл раствора местного анестетика, что дает вероятность достичь глубокого шейного сплетения, но снижает преимущества контролируемого введения и распространения анестетика.
Технической задачей, решаемой авторами, являлось создание более безопасного метода межлестничной анестезии, то есть обеспечивающего большую скорость развития блокады, отсутствие вынужденной конверсии к общей анестезии, минимальное количество вводимого анестетика, отсутствие осложнений.
Технический результат достигается тем, что больного располагают в положении на спине с поворотом головы в противоположную проводимой блокаде сторону, ультразвуковую визуализацию плечевого сплетения выполняют на уровне перстневидного хряща. При этом сканированием датчика проводят исследование боковой поверхности шеи от уровня поперечного отростка C6 путем длинно-осевой визуализации с расположением иглы в плоскости датчика [положение рассмотрено в монографии «Ультразвуковое исследование в неотложной медицине»/ О. Дж. Ма, Дж. Р. Матиэр, М. Блейвес; пер. 2-го англ. изд. - М.: БИНОМ. Лаборатория знаний, 2014. - 558 с. (Глава 20. Дополнительные процедуры, проводимые при помощи УЗИ. Раздел: Положение иглы относительно датчика, стр. 514), а также в Клинических рекомендациях Федерации анестезиологов России. «Катетеризация сосудов под контролем ультразвука». Под редакцией Лахин Р.Е., Заболотский Д.В., Теплых Б.А. 2015 г. (http://far.org.ru/recomendation?download=47%3Auscatheter.), при этом нейростимуляционную иглу вводят латеральнее ультразвукового датчика в его сканирующей плоскости, вкол иглы осуществляют латеральнее датчика, анестетик вводят через нейростимуляционную иглу последовательно к верхнему, среднему и нижнему стволам и C7-C8 корешкам, а также в область наружного шейного сплетения между фасциями передней лестничной и грудино-ключично-сосцевидной мышцами под контролем ультразвука из того же места вкола.
Для введения иглы возможно использовать медиальный доступ, что безопаснее в отношении непреднамеренного повреждения позвоночной артерии (то есть при такой методике для блокады плечевого и поверхностного шейного сплетения требуется два вкола), а для блокады наружного шейного сплетения, как правило, удобнее переколоть с латеральной стороны (так игла идет по касательной к фасциям - легче контролировать глубину). Латеральный доступ позволяет выполнить блокаду плечевого и поверхностного шейного сплетения из одного вкола.
Анестезию плечевого сплетения оптимально проводить в этих условиях с использованием минимально достаточного количества местного анестетика, в частности применяя для блокады плечевого сплетения 8-10 мл 0,5% раствора ропивакаина, а блокаду наружного шейного сплетения 3-5 мл 0,2% ропивакаина, что обеспечивает безопасность процедуры.
Целесообразно для нейростимуляции использовать нейростимуляционную иглу с «карандашной» заточкой. При этом исключается «режущий» механизм повреждения нерва при непреднамеренном проникновении кончика иглы под эпиневрий. При этом нейростимуляцию оптимально проводить при силе тока 0,4-0,5 мА, частоте 1 Hz, длительности импульса 0,1 мс.
Особенность заявляемого способа состоит в комбинации межлестничной блокады плечевого сплетения с блокадой поверхностного шейного сплетения (под фасцией грудино-ключично-сосцевидной мышцы, по ее заднему краю), использовании взаимного поперечное сканирование датчика при длинно-осевой визуализации при вколе иглы латеральнее датчика.
Это позволило сократить количество вводимого анестетика с 10-40 мл 0.75% раствора ропивакаина (в соответствии с инструкцией по использованию препарата для блокады плечевого сплетения) до 10 мл 0.5% раствора для блокады плечевого сплетения и 3-5 мл 0,2% раствора для блокады шейного сплетения.
Сущность технологии анестезирования иллюстрируется следующими чертежами.
На фиг. 1. показана схема межлестничного доступа к плечевому сплетению по ближайшему аналогу. Показано положение ультразвукового датчика и схематическое изображение подлежащих анатомических структур. Ультразвуковое изображение межлестничной области. Используются следующие обозначения. Плечевое сплетение - 1, ультразвуковой датчик - 2. MSM - средняя лестничная мышца, ASM - передняя лестничная мышца, SCM – грудинно-ключично-сосцевидная мышца, Vb - тело позвонка, Tr - трахея, ТН - щитовидная железа, А - сонная артерия, V - внутренняя яремная вена, короткие стрелки - плечевое сплетение.
На фиг. 2 показан вариант вкола иглы медиальнее датчика - (передний подход). Используются следующие обозначения: 1 - плечевое сплетение, 3 -внутренняя яремная вена, 4 - общая сонная артерия, 5 - позвоночная артерия.
На фиг. 3 показан вариант вкола иглы латеральнее датчика. Используются следующие обозначения: 1 - плечевое сплетение, 5 - позвоночная артерия.
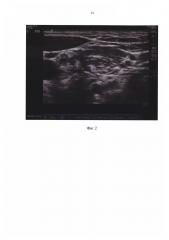
На фиг. 4 (пример 1) показано поперечное У3-сканирование на уровне C6. Белыми стрелками показаны стволы плечевого сплетения (гипоэхогенные округлые объекты).
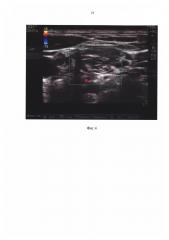
На фиг. 5 (пример 1) включен режим цветного допплера. Показано взаимоотношение стволов плечевого сплетения (сплошные белые стрелки), внутренней яремной вены (контурная белая стрелка), поперечной артерии шеи (черная стрелка №1), позвоночной артерии (черная стрелка №2).
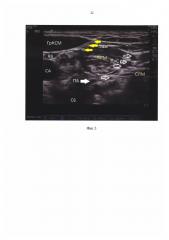
На фиг. 6 (пример 1) показано введение раствора ропивакаина 0,5% к верхнему стволу плечевого сплетения (обозначен сплошной белой стрелкой). Вкол иглы латеральнее УЗ-датчика. Раствор местного анестетика определяется в виде гипоэхогенной тени вокруг ствола.
На фиг. 7 (пример 1) показано введение раствора ропивакаина 0,2% - 10 мл (его распространение показано белыми контурными стрелками) под фасцию грудино-ключично-сосцевидной мышцы (обозначена сплошной белой стрелкой).
На фиг. 8 приведен чертеж нейростимуляционной иглы, где 6 - игла, 7 - «карандашная» заточка, 8 - эпиневрий.
Промышленная применимость способа иллюстрируется следующими примерами.
Пример №1. Пациентка П., 67 лет. Масса тела: 45 кг, Рост: 150 см.
Диагноз: Повреждение вращательной манжеты правого плечевого сустава. Деформирующий артроз. Импиджмент синдром.
Сопутствующие заболевания: хронический эрозивный гастродуоденит, язвенная болезнь 12-перстной кишки, ремиссия. Операция: артроскопия лечебная плечевого сустава. Интраоперационное положение: сидя (позиция «пляжное кресло») Анестезия: Проводниковая анестезия крупных нервных стволов и сплетений с ультразвуковой навигацией. На уровне C6 выполнено поперечное УЗ-сканирование. Верифицированы в межлестничном промежутке элементы плечевого сплетения (рис. №1). Стволы сплетения дифференцированы с помощью цветного допплера от сосудов, которые при поперечном сканировании имеют сходное со стволами плечевого сплетения УЗ-изображение в виде гипоэхогенных округлых объектов (фиг. №2). Сохраняя постоянный УЗ визуальный контроль за продвижением кончика иглы, последняя подведена к каждому стволу плечевого сплетения. С помощью нейростимулятора на токе 0,5 мА последовательно подтверждено нахождение кончика иглы у соответствующих стволов. Введение раствора ропивакаина 0,5% - 10 мл под контролем УЗ в динамике (фиг. 6). Игла перенаправлена направлена под фасцию грудино-ключично-сосцевидной мышцы. Выполнена блокада поверхностного шейного сплетения (фиг. 7) раствором ропивакаина 0,2% 5 мл. Внутривенная седация - фентанил - 100 мкг.
Блокада адекватная, седация поверхностная. Дыхание самостоятельное 15-16 в минуту. Гемодинамика стабильная, уровень АДсист. 110-130 мм рт.ст., ЧСС 64-71 в мин. Длительность операции 45 мин. Переведена в палату. Моторный компонент блока регрессировал через 10 часов, сенсорный - через 12 часов после выполнения блокады.
Пример №2. Пациент С., 29 лет. Масса тела: 71 кг, Рост: 177 см.
Диагноз: хроническая рецидивирующая нестабильность правого плечевого сустава.
Сопутствующие заболевания: не выявлено.
Дуплекс брахиоцефальных артерий: признаки выраженной экстравазальной компрессии правой и левой позвоночных артерий, в остальном без особенностей.
Операция: артроскопия лечебная плечевого сустава.
Блокада выполнялась лежа на спине с поворотом головы и т.д.
Анестезия: Проводниковая анестезия крупных нервных стволов и сплетений с ультразвуковой навигацией.
Под контролем УЗИ с помощью нейростимулятора произведена межлестничная блокада плечевого сплетения и блокада поверхностного шейного сплетения. Использовано: ропивакаина 10 мл 0,5% и 5 мл 0,2% растворов. Введение анестетика безболезненное. Осложнений не отмечено. Получен хороший анальгетический эффект и моторный блок.
Внутривенная седация с целью устранения позиционного дискомфорта - фентанил - 100 мкг. Блокада адекватная, седация поверхностная. Дыхание самостоятельное 16 в минуту. Гемодинамика стабильная, уровень АДсист. 117-130 мм рт.ст., ЧСС
63-88 в мин. Длительность операции 40 мин. Переведен в палату. Моторный компонент блока регрессировал через 8 часов, сенсорный - через 10 часов после выполнения блока.
Пример №З. Пациентка Ш., 68 лет. Масса тела: 89 кг, Рост: 164 см.
Диагноз: Повреждение вращательной манжеты правого плечевого сустава. Сопутствующие заболевания: ИБС, атеросклеротический кардиосклероз. Гипертоническая болезнь 3 ст., артериальная гипертензия 3 ст. Риск сердечно-сосудистых осложнений 4. Дислипидемия. ХСН 2 ф. класс. Ожирение 2 ст. Метаболический синдром. Сахарный диабет 2 тип, тяжелое течение, инсулинозависимый, субкомпенсированный. Диабетическая полинейропатия, ангиопатия. Стеатогепатоз, синдром цитолиза активность 1.
Операция: артроскопия лечебная плечевого сустава.
Анестезия: Проводниковая анестезия крупных нервных стволов и сплетений с ультразвуковой навигацией.
Премедикация: фентанил 100 мкг, диазепам 10 мг внутривенно. Под контролем УЗИ с помощью нейростимулятора, произведена межлестничная блокада плечевого сплетения и блокада поверхностного шейного сплетения. Использовано: ропивакаина 0,5% 10 мл и 0,2% 5 мл. Введение анестетика безболезненное. Осложнений не отмечено. Получен хороший анальгетический эффект и моторный блок.
Интраоперационная седация: пропофол 200 мг внутривенно дозатором, фентанил 100 мкг внутривенно. Дыхание самостоятельное, адекватное. Осуществлялась подача кислорода через лицевую маску потоком 8 л/минуту. Блокада адекватная, седация поверхностная. Дыхание самостоятельное 16 в минуту. Гемодинамика стабильная, уровень АДсист. 117-130 мм рт.ст., ЧСС 63-88 в мин. Длительность операции 40 мин. Переведена в палату. Моторный компонент блока регрессировал через 8 часов, сенсорный - через 10 часов после выполнения блока.
Пример №4. Пациент П., 70 лет. Масса тела: 60 кг, Рост: 167 см.
Диагноз: Повреждение надостной мышцы, разрыв вращательной манжеты правого плечевого сустава.
Сопутствующие заболевания: Бронхиальная астма смешанного генеза, средней степени тяжести, контролируемая. Осл.: ДН 0 ст. Железодефицитная анемия легкой степени тяжести. Дегенеративно-дистрофическое заболевание позвоночника, осложненное грыжеобразованием в поясничном отделе. Грыжи дисков L3-L4 L4-5 L5-S1.
Операция: артроскопия лечебная плечевого сустава. 23.05.14.
Анестезия: Проводниковая анестезия крупных нервных стволов и сплетений с ультразвуковой навигацией.
Премедикация: диазепам 10 мг, декскетопрофен 50 мг внутривенно. Под контролем УЗИ с помощью нейростимулятора, произведена межлестничная блокада плечевого сплетения (ропивакаина 0,5%-10 мл) и блокада поверхностного шейного сплетения (ропивакаина 0,2%-10 мл). Использовано: суммарно 70 мг ропивакаина. Устранение позиционного дискомфорта из-за вынужденного положения - фентанил 100 мкг в/в.
Блокада адекватная, седация поверхностная. Дыхание самостоятельное 15-16 в минуту. Гемодинамика стабильная, уровень АДсист. 105-130 мм рт.ст., ЧСС 54-60 в мин. Длительность операции 70 мин. Переведен в палату. Моторный и сенсорный компоненты блока регрессировали через 8 часов после выполнения блокады. Осложнений нет.
Пример №5. Пациент Б., 29 лет. Масса тела: 83 кг, Рост: 178 см.
Диагноз: Хроническая, рецидивирующая нестабильность правого плечевого сустава.
Сопутствующие заболевания: хронический вирусный гепатит «С». Операция: артроскопия лечебная плечевого сустава. 15.09.14.
Анестезия: Проводниковая анестезия крупных нервных стволов и сплетений с ультразвуковой навигацией.
Премедикация: декскетопрофен 50 мг внутривенно. Под контролем УЗИ с помощью нейростимулятора, произведена межлестничная блокада плечевого сплетения (ропивакаина 0,5%-10 мл) и блокада поверхностного шейного сплетения (ропивакаина 0,25%-10 мл). Использовано: суммарно 75 мг ропивакаина.
Блокада адекватная, седация не проводилась. Дыхание самостоятельное 16-17 в минуту. Гемодинамика стабильная, уровень АДсист. 120-127 мм рт.ст., ЧСС 60-71 в мин. Длительность операции 35 мин. Переведен в палату. Моторный и сенсорный компоненты блока регрессировали после выполнения блокады через 6 и 8 часов соответственно. Осложнений нет.
Если в «классических» способах используются объемы 30-40 мл (Winnie АР: Interscalene brachial plexus block. Anesth Analg 1970; 49:455. - 40 мл, Клиническая анестезиология Дж. Эдвард Морган-мл., Мэгид С.Михаил Москва ЗАО «Издательство Бином» 2001 - 40 мл, Основы регионарной анестезии М.Л. Ньюмен СПб 2005 - 40 мл, Местная анестезия / Иллюстрированное практическое руководство. Майкл Малрой Издательство Бином 2005 - 30-40 мл, Регионарная анестезия Джеймс Р. Рафмелл Москва «МЕДпресс-информ» 2007 - 30-40 мл, Периферическая регионарная анестезия /Атлас. Г. Майер, Й. Бюттнер Москва Бином Лаборатория знаний 2010 - 30-40 мл, Atlas of Regional Anesthesia David L. Brown /Saunders, an imprint of Elsevier Inc./ Fourth Edition 2009 - 30 мл), то заявляемый способ межлестничной блокады позволяет значительно снизить общий объем вводимого местного анестетика (15-20 мл), при этом к стволам плечевого сплетения подводится не более 10 мл, 5-10 мл раствора меньшей концентрации используется для блокады наружного шейного сплетения. Такое прицельное подведение раствора исключает его неконтролируемое распространение.
Способ позволяет снизить частоту внезапной гипотонии и брадикардии, которая развивается в условиях межлестничной анестезии и сохраненного сознания с частотой с 28% по данным литературы до 12%.
1. Способ межлестничной анестезии при артроскопических оперативных вмешательствах на плечевом суставе под контролем ультразвукового датчика, включающий фиксацию пациента в положении на спине с поворотом головы в сторону, противоположную от процедуры, ультразвуковую визуализацию плечевого сплетения высокочастотным датчиком на уровне перстневидного хряща и введение местного анестетика через нейростимуляционную иглу, отличающийся тем, что сканирование датчиком проводят по боковой поверхности шеи от уровня поперечного отростка С6 по длинной оси с расположением иглы в плоскости датчика, при этом нейростимуляционную иглу вводят латеральнее ультразвукового датчика в его сканирующей плоскости, анестетик вводят последовательно к верхнему, среднему и нижнему стволам плечевого сплетения и С7-С8 корешкам, а также в область наружного шейного сплетения между фасциями передней лестничной и грудино-ключично-сосцевидной мышцами из того же места вкола.
2. Способ по п. 1, отличающийся тем, что для скрининга применяют ультразвуковой сканер с линейным УЗ-датчиком с частотой 10-12 MHz.
3. Способ по п. 1, отличающийся тем, что для нейростимуляции используют нейростимуляционную иглу с «карандашной» заточкой.
4. Способ по п. 1, отличающийся тем, что анестезию проводят, применяя для блокады плечевого сплетения 8-10 мл 0,5% раствора ропивакаина, а блокаду наружного шейного сплетения проводят с использованием 3-5 мл 0,2% ропивакаина.