Одноплоскостный имплантат для восстановления ткани
Иллюстрации
Показать всеИзобретение относится к хирургии. Имплантат для восстановления ткани содержит плоский элемент основания, имеющий верхнюю сторону и нижнюю сторону; отверстие, расположенное в указанном элементе основания и ограниченное им, для обеспечения доступа для хирургических инструментов через имплантат; и закрывающий элемент, связанный с указанным отверстием. Устройство позволяет ускорить срастание ткани. 19 з.п. ф-лы, 30 ил.
Реферат
ОБЛАСТЬ ТЕХНИКИ
Областью техники, к которой принадлежит настоящее изобретение, являются имплантируемые хирургические имплантаты для восстановления ткани, в частности имплантируемые хирургические сетчатые имплантаты для использования в процедурах восстановления грыжи.
ПРЕДПОСЫЛКИ СОЗДАНИЯ ИЗОБРЕТЕНИЯ
Восстановление грыжи - это относительно простое хирургическое вмешательство, конечной целью которого является восстановление механической целостности стенки брюшной полости с помощью восстановления дефекта мышечной стенки, в который выступают брюшина и, возможно, часть подлежащих внутренних органов. Существуют разные виды грыж, в том числе грыжи брюшной стенки, пупочные грыжи, послеоперационные грыжи, спортивные грыжи, бедренные грыжи и паховые грыжи, и к каждому из них применяется специальная процедура хирургического восстановления. Считается, что большинство грыж возникает из-за слабости частей ткани брюшной стенки.
Провоцирующие факторы, такие как необычные движения или поднимание чрезвычайно тяжелых предметов, могут привести к чрезмерной нагрузке слабых мест в тканях брюшной стенки, что влечет за собой разделение или разрывы тканей и выступание участков брюшины и подлежащих внутренних органов, например кишечника, сквозь отделенные или разорванные части ткани. Эта слабость может быть вызвана многими факторами. Слабость брюшной стенки может быть врожденной или может быть связана со швами, оставшимися после хирургических вмешательств или троакарных отверстий. Другие факторы могут включать в себя травмы, генетическую предрасположенность или возраст.
Несмотря на то что каждое из обычно используемых традиционных хирургических вмешательств по коррекции или восстановлению различных видов грыж имеет свои особенности, все они сходны в том, что касается механического восстановления. Как правило, выступание брюшины сквозь мышцы или дефект стенки брюшной полости образуют грыжевый мешок, который содержит подлежащие и выступающие внутренние органы. Грыжевый мешок разрезают и внутренние органы вдавливают назад в брюшную полость. Далее, как правило, вживляют имплантат, который укрепляет или восстанавливает ткань, например сетчатый имплантат, и фиксируют его в месте дефекта брюшной стенки. Аутологическая ткань быстро прорастает в сетчатый имплантат, обеспечивая пациенту надежное и устойчивое восстановление. В некоторых случаях пациентам желательно зашить или другим образом закрыть дефект без имплантата, хотя это обычно гораздо менее желательно для оптимального исхода.
Одним из распространенных видов грыж является грыжа брюшной стенки. Этот тип грыжи обычно возникает в стенке брюшной полости и может быть вызван рассечениями или проколами в прошлом или нагрузкой, которой подвергается участок слабой ткани. В зависимости от индивидуальных характеристик пациента и характера грыжи существует несколько видов восстановления, которые может применить хирург для лечения таких грыж. В одной методике на дорсальной поверхности передней фасции мышц стенки брюшной полости имплантируют сетку-накладку. Другая методика предусматривает сетку-вкладку, при этом протезный материал пришивается к стенке брюшной полости и играет роль «мостика» для закрытия дефекта брюшной полости. Расположение протезной сетки позади прямой мышцы брюшной стенки известно как методика Ривза Стоппа, или подмышечная методика. В данной методике сетчатый имплантат располагают под мышцей брюшной стенки, но над брюшиной. Имплантацию сетки во внутрибрюшинное пространство осуществляют путем открытого или лапароскопического подхода. Сетку вводят в брюшную полость пациента через открытый передний разрез или через троакар и покрывают дефект. Далее хирург фиксирует сетчатый имплантат к стенке брюшной полости путем традиционной механической фиксации или швами, наложенными через всю толщину брюшной стенки. Существует большое количество устройств для такой механической фиксации, которые можно использовать в лапароскопической или открытой хирургии, например герниостеплеры. Внутрибрюшинное расположение сетки путем открытого доступа может быть желательной методикой восстановления, когда слои стенки брюшной полости ослаблены и лапароскопический подход нежелателен. Расположение сетки таким методом создает некоторые своеобразные трудности, включая плохую видимость сетки при обращении и во время фиксации, плохую управляемость и недостаточную эргономичность существующих на данный момент продуктов. Сетчатые имплантаты для восстановления, разработанные для внутрибрюшинного размещения, обычно требуют дополнительной обработки или дополнительного слоя, чтобы функционировать в качестве разделяющего ткань компонента и отделять брюшину от протезного слоя для восстановления брюшной стенки, таким образом предотвращая или значительного замедляя формирование послеоперационных спаек. Добавление этого слоя может усложнить заживление раны из-за присутствия дополнительного слоя и его массы.
Хотя существуют имплантаты для открытого восстановления грыжи брюшной стенки, с их использованием связаны известные недостатки. Такие недостатки включают в себя сложность в обращении с сеткой, плохую видимость при обращении с сеткой, во время ее имплантации и фиксации, недостаточную практичность и эргономичность в использовании лапароскопического инструмента и использование двух или более слоев сетки. Коммерчески доступные сетчатые имплантаты для данного применения обычно имеют как минимум два слоя сетки или ткани с карманами или юбками для обеспечения фиксации к париетальной стенке через верхний слой или юбку. Также следует принимать во внимание, что сетки с несколькими слоями представляют собой инородное тело с большей массой и, как правило, более дороги и сложны в производстве, чем однослойный сетчатый имплантат.
Соответственно, в данной области техники существует необходимость в новых имплантатах для восстановления ткани, таких как имплантаты для восстановления грыжи брюшной стенки, которые можно использовать в открытых хирургических вмешательствах и которые не требуют слоя сетки для крепления и фиксации и могут крепиться к ткани при помощи методики одной или нескольких корон.
ИЗЛОЖЕНИЕ СУЩНОСТИ ИЗОБРЕТЕНИЯ
Соответственно, раскрываются новые имплантаты для восстановления ткани. Имплантаты для восстановления ткани имеют по существу плоский или двухмерный элемент основания. Элементом основания предпочтительно является сетка. В элементе основания имеются отверстие и закрывающий элемент, связанный с отверстием. Элемент основания имеет верхнюю сторону и нижнюю сторону. Имплантат может иметь полимерный слой на по меньшей мере части по меньшей мере одной стороны элемента основания. Предпочтительно, чтобы сторона сетки, которая обращена к внутренним органам, имела полимерный слой, который покрывает по существу всю данную сторону. Имплантаты для восстановления ткани, представляющие предмет настоящего изобретения, особенно применимы для процедур открытого восстановления грыжи, таких как восстановление грыжи брюшной стенки, а также полезны для проведения других видов восстановления тканей стенки тела.
Другим аспектом настоящего изобретения является способ восстановления дефекта стенки тела, такого как грыжевой дефект, при открытом хирургическом вмешательстве с помощью вышеупомянутых имплантатов для восстановления ткани.
Данные и другие аспекты и преимущества настоящего изобретения станут более понятными после изучения следующего описания и прилагаемых фигур.
КРАТКОЕ ОПИСАНИЕ ЧЕРТЕЖЕЙ
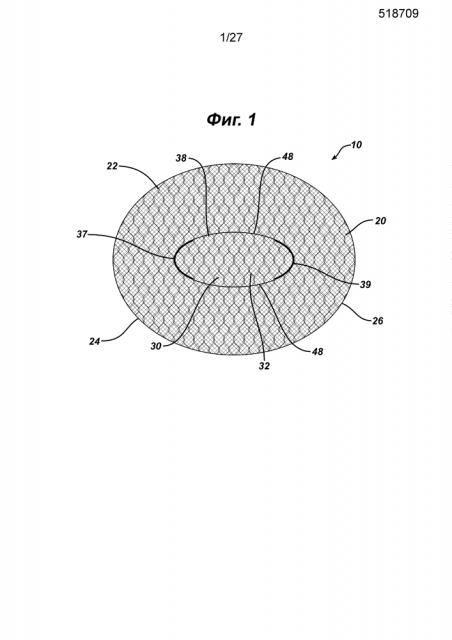
На Фиг.1 представлен вид в горизонтальной проекции варианта осуществления одноплоскостного сетчатого имплантата для восстановления ткани, представляющего предмет настоящего изобретения; имплантат имеет элемент основания с отверстием и закрывающий элемент имплантата, установленные на верхней стороне элемента основания над отверстием.
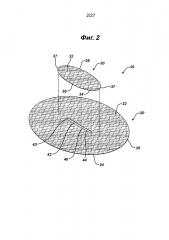
На Фиг.2 представлен вид в перспективе с пространственным разделением компонентов сетчатого имплантата, показанного на Фиг.1.
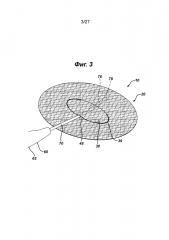
На Фиг.3 представлен хирургический герниостеплер с удлиненным стержнем, который частично вставлен под элемент клапана и сквозь отверстие элемента основания имплантата, показанного на Фиг.1; видно, что стержень инструмента имеет доступ к нижней стороне элемента основания.
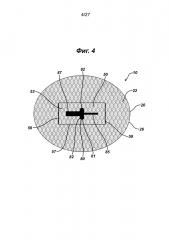
На Фиг.4 представлен вид в горизонтальной проекции имплантата для восстановления ткани настоящего изобретения, сходного с имплантатом, который изображен на Фиг.1, но имеющего прямоугольный закрывающий элемент имплантата, соединенный вдоль его противоположных меньших сторон; видно, что закрывающий элемент имплантата содержит указатель направления для хирурга по ориентированию имплантата во время имплантации.
На Фиг.5 представлен вид в перспективе с пространственным разделением компонентов, который иллюстрирует две половины другого варианта осуществления имплантата для восстановления ткани настоящего изобретения; две половины соединены с образованием сетчатого имплантата с откидными клапанами.
На Фиг.6 представлен вид в горизонтальной проекции имплантата для восстановления ткани настоящего изобретения, полученного соединением двух половин, показанных на Фиг.5; клапаны находятся в исходном положении.
На Фиг.7 представлен вид в перспективе имплантата для восстановления ткани, показанного на Фиг.6; клапаны находятся в исходном положении.
На Фиг.8 представлен вид в перспективе имплантата для восстановления ткани, показанного на Фиг.7, на котором оба клапана показаны в положении кверху и раскрывают отверстие элемента основания, таким образом обеспечивая доступ через элемент основания.
На Фиг.9 представлен имплантат для восстановления ткани, показанный на Фиг.8, при этом изогнутый стержень хирургического герниостеплера частично введен сквозь отверстие элемента основания.
На Фиг.10 представлен вид в горизонтальной проекции другого варианта осуществления имплантата для восстановления ткани настоящего изобретения; видно, что сетчатый имплантат имеет отверстие с хирургической нитью и хирургической иглой, установленными вокруг отверстия в конфигурации непрерывного матрацного шва.
На Фиг.11 представлен имплантат для восстановления ткани, показанный на Фиг.10, в котором отверстие закрывают путем натяжения нити после фиксации имплантата к париетальной стенке поверх грыжевого дефекта.
На Фиг.12 представлен вид в перспективе с пространственным разделением компонентов другого предпочтительного варианта осуществления имплантата для восстановления ткани настоящего изобретения; видно, что имплантат имеет верхний откидной клапан и нижний откидной клапан, которые устанавливают около отверстия в элементе основания.
На Фиг.13 представлен вид в горизонтальной проекции сетчатого имплантата для восстановления ткани, показанного на Фиг.13, на котором показаны откидные клапаны, установленные вокруг отверстия элемента основания, причем один откидной клапан смежен с нижней стороной элемента основания и один откидной клапан смежен с верхней стороной элемента основания; клапаны находятся в исходном положении.
На Фиг.14 представлен вид в горизонтальной проекции предпочтительного варианта осуществления имплантата для восстановления ткани настоящего изобретения; видно, что имплантат имеет пару элементов откидного клапана.
На Фиг.14a представлен вид в поперечном сечении имплантата, показанного на Фиг.12, вдоль линии 14a–14a.
На Фиг.14b представлен увеличенный частичный вид поперечного сечения, показанного на Фиг.12а, на котором показаны клапаны, установленные вокруг отверстия элемента основания имплантата.
На Фиг.15 представлен вид в перспективе с пространственным разделением компонентов двух половин элемента основания имплантата, показанного на Фиг.14; обе половины имеют элемент откидного клапана, выходящий с частей элементов основания.
На Фиг.16 представлен вид в перспективе имплантата для восстановления ткани, полученного соединением двух половин, показанных на Фиг.15; один откидной клапан располагается под элементом основания и один - над элементом основания.
На Фиг.17 представлен вид в перспективе сетчатого имплантата для восстановления ткани, показанного на Фиг.16; оба откидных клапана находятся в положении кверху, так что отверстие элемента основания доступно между клапанами.
На Фиг.18 представлен вид в перспективе сетчатого имплантата, показанного на Фиг.17, на котором изображен дистальный конец изогнутого удлиненного стержня хирургического герниостеплера, частично введенный сквозь отверстие элемента основания в положение ниже имплантата для крепления сетчатого имплантата к ткани.
На Фиг.19 представлен вид в перспективе имплантата для восстановления ткани, показанного на Фиг.18, у которого два клапана необязательно сшивают в положении, направленном вперед, чтобы закрыть отверстие элемента основания после фиксации имплантата к ткани.
На Фиг.20 представлен вид сбоку в поперечном сечении имплантата для восстановления ткани, показанного на Фиг.16, который введен в брюшную полость пациента и расположен смежно с брюшиной пациента; видно, что изогнутый стержень хирургического герниостеплера вводят сквозь отверстие для доступа, такое как грыжевой дефект в стенке тела пациента, и сквозь отверстие в элементе основания имплантата таким образом, чтобы дистальный конец стержня оказался в положении ниже имплантата, для крепления части элемента основания имплантата скрепкой к стенке тела.
На Фиг.21 представлен вид в перспективе сетчатого имплантата, показанного на Фиг.17, на котором изображен дистальный конец прямого удлиненного стержня хирургического герниостеплера, частично введенного сквозь отверстие элемента основания в положении для крепления имплантата для восстановления ткани к ткани.
На Фиг.22 представлен вид сбоку имплантата для восстановления ткани, показанного на Фиг.21, который введен в брюшную полость пациента и расположен рядом с брюшиной пациента; видно, что дистальную часть прямого стержня хирургического герниостеплера вставляют сквозь отверстие в стенке тела пациента и сквозь отверстие элемента основания имплантата таким образом, чтобы дистальный конец стержня оказался в положении ниже имплантата, для крепления части элемента основания имплантата скрепкой к стенке тела.
На Фиг.23 представлена иллюстрация процедуры восстановления грыжи, в которой хирург крепит имплантат для восстановления ткани, показанный на Фиг.17, в положение над грыжевым дефектом с помощью хирургического герниостеплера с изогнутым удлиненным стержнем; дистальную часть стержня вводят сквозь отверстие для доступа в стенке тела пациента и сквозь отверстие в имплантате для восстановления ткани, чтобы прикрепить имплантат для восстановления ткани к брюшине; видно, как рука хирурга прощупывает брюшную полость над дистальным концом стержня инструмента для расположения скрепки в требуемом положении на имплантате.
На Фиг.24 представлен вид в поперечном сечении, который иллюстрирует предпочтительный вариант осуществления имплантата для восстановления ткани настоящего изобретения, расположенный над грыжевым дефектом смежно с брюшиной пациента; изогнутый удлиненный стержень хирургического герниостеплера располагали через отверстие для доступа в стенке тела пациента и сквозь отверстие имплантата для крепления части элемента основания имплантата к брюшине; видно, что внутренние органы пациента расположены смежно с нижней частью имплантата и брюшины, и откидные клапаны проходят вверх сквозь отверстие в стенке тела.
На Фиг.25 представлен вид в перспективе с пространственным разделением компонентов альтернативного варианта осуществления сетчатого имплантата для восстановления ткани настоящего изобретения; видно, что элемент основания имеет отверстие в элементе основания, окруженное закрывающим кольцом, также показан закрывающий элемент с сопрягающимся закрывающим кольцом.
На Фиг.26 представлен вид в перспективе имплантата для восстановления ткани, показанного на Фиг.25, на котором закрывающий элемент изображен прикрепленным к элементу основания.
На Фиг.27 представлен вид со стороны брюшины нижней части предпочтительного варианта осуществления имплантата для восстановления ткани, прикрепленного к брюшине двойным рядом хирургических скрепок (это называют методом «двойного креста»); видно, что отверстие в элементе основания закрыто и оба откидных клапана расположены вверх от вершины элемента основания; клапаны закреплены для закрытия отверстия в элементе основания.
На Фиг.28 представлен вид в перспективе другого варианта осуществления сетчатого имплантата для восстановления ткани настоящего изобретения; видно, что имплантат имеет щель в элементе основания, создающую центральное отверстие.
На Фиг.29 представлен вид в перспективе имплантата, показанного на Фиг.28, с хирургическим швом, наложенным на щель в конфигурации «ботиночный шнурок» для закрытия отверстия щели.
На Фиг.30 представлен вид в перспективе имплантата для восстановления ткани, показанного на Фиг.29, после натяжения концов нити, закрывающих таким образом отверстие и щель после крепления имплантата к стенке тела пациента.
ПОДРОБНОЕ ОПИСАНИЕ ИЗОБРЕТЕНИЯ
Новые имплантаты или устройства для восстановления ткани настоящего изобретения особенно полезны при открытых хирургических вмешательствах на грыжах брюшной стенки или послеоперационных грыжах. Имплантаты для восстановления ткани состоят из элемента основания с отверстием. Элемент основания имеет закрывающий элемент или устройство, связанные с отверстием и служащие для закрытия отверстия после имплантации. Имплантаты для восстановления ткани настоящего изобретения можно использовать при других традиционных процедурах хирургического восстановления, включая процедуры восстановления паховых грыж, троакарных колотых ран, троакарных послеоперационных грыж и т.д.
Имплантаты для восстановления тканей и хирургические инструменты для установки скрепок, необходимые для фиксации имплантатов при восстановлении тканей, раскрываются в следующих принадлежащих тому же правообладателю, одновременно заявленных патентах, включенных путем ссылки: заявки на патент США №№ 12/464151; 12/464165; 12/464177; 12/464143; 12/944651 и 12/815275.
Имплантаты для восстановления ткани настоящего изобретения могут изготавливаться из любого традиционного биологически совместимого материала. Имплантаты и их компоненты предпочтительно изготавливают из традиционных биологически совместимых полимеров, которые могут быть нерассасывающимися или биорассасывающимися. Термин «биорассасывающийся» определяется как имеющий свое традиционное значение и охватывает понятия «биоразлагаемый» и «саморассасывающийся». Примеры таких нерассасывающихся полимеров включают в себя полипропилен, полиэстер, нейлон, сверхвысокомолекулярный полиэтилен и т.п., а также их комбинации. Примеры соответствующих биорассасывающихся полимеров включают в себя полилактиды (ПЛА), полигликолиды (ПГА), полидиоксаноны (ПДО, ПДС), сополимеры ПГА/триметиленкарбоната (ТМК), сополимеры ПЛА/ТМК и т.п. При желании для создания имплантатов для восстановления ткани настоящего изобретения можно использовать комбинации биологически совместимых нерассасывающихся полимеров и биорассасывающихся полимеров.
Хотя для создания имплантатов для восстановления грыжи настоящего изобретения предпочтительно использовать хирургические сетки, можно также использовать другие традиционные тканые и нетканые материалы для хирургического восстановления или термически сформированные имплантаты. Кроме того, имплантаты для восстановления ткани можно изготовить из традиционных имплантируемых материалов, таких как ПТФЭ (политетрафторэтилен), например из пленок и многослойных материалов из пористого ПТФЭ. Имплантаты могут состоять из композитов полимерных пленок и сеток и/или тканей.
Сетки, пригодные для имплантатов для восстановления грыжи настоящего изобретения, можно изготавливать традиционным образом с помощью традиционного производственного оборудования и стандартных способов, включая вязание, тканье, нетканые техники и т.п. Сетки обычно имеют размер пор, достаточный для обеспечения эффективного прорастания тканей; например, размер пор может быть в диапазоне от приблизительно 0,3 мм до приблизительно 5 мм и в других традиционных диапазонах размеров. Примеры коммерчески доступных нерассасывающихся и биорассасывающихся полимерных сеток, которые можно использовать для производства имплантатов для восстановления грыжи настоящего изобретения, включают в себя хирургические сетки ETHICON PHYSIOMESH™ и ETHICON PROCEED™, поставляемые компанией Ethicon, Inc., Route 22 West, г. Соммервилль, штат Нью-Джерси, 08876.
При создании новых имплантатов для восстановления ткани настоящего изобретения из хирургических тканей, отличных от сеток, ткани должны иметь открытые поры размером, достаточным для эффективного прорастания тканей; например, обычно размером от приблизительно 0,3 мм до приблизительно 3 мм. Под «открытыми порами» имеют в виду отверстия, проходящие от одной стороны полотна до противоположной стороны и образующие сквозной проход через полотно. Тканевые элементы для восстановления могут быть изготовлены из однонитевых волокон, многонитевых волокон или их комбинаций. Примеры коммерчески доступных несетчатых тканей, которые можно использовать для изготовления имплантатов для восстановления грыжи настоящего изобретения, включают в себя тканые материалы, текстиль и ленты для хирургического применения. Другие полотна или материалы включают в себя перфорированные конденсированные пленки из пористого ПТФЭ и нетканые материалы с размером пор по меньшей мере один миллиметр. Несетчатые ткани можно изготавливать из традиционных биосовместимых материалов.
Ткань или сетка могут содержать наряду с длительно стабильным полимером рассасывающийся полимер (т.е. биорассасывающийся или биоразлагаемый). Рассасывающийся и длительно стабильный полимер предпочтительно содержит однонитевые и/или многонитевые волокна. Термины «рассасывающиеся полимеры» и «биорассасывающиеся полимеры» в настоящем документе являются взаимозаменяемыми. Термин «биорассасывающийся» соответствует традиционному определению. Хотя это и не является предпочтительным, тканевый или сетчатый элемент для восстановления ткани можно изготавливать из биорассасывающегося полимера или биорассасывающихся полимеров без использования длительно стабильных полимеров.
Имплантаты для восстановления ткани настоящего изобретения также могут включать в себя полимерные пленки. Пленка может крепиться к верхней поверхности, нижней поверхности или обеим поверхностям и может также покрывать периферические края имплантатов для восстановления или выходить за пределы периферии имплантатов для восстановления. Пленки, используемые для изготовления имплантатов для восстановления настоящего изобретения, имеют толщину, достаточную для эффективного предотвращения спаек, или другим образом функционируют в качестве тканевого барьера, или структуры, или мембраны для разделения ткани. Например, толщина может обычно варьироваться от приблизительно 1 мкм до приблизительно 500 мкм, и предпочтительно от приблизительно 5 мкм до приблизительно 50 мкм, однако это зависит от индивидуальных характеристик выбранной полимерной пленки. Пленки, подходящие для использования с имплантатами для восстановления настоящего изобретения, включают в себя как биорассасывающиеся, так и нерассасывающиеся пленки. Пленки предпочтительно имеют полимерную основу и могут быть изготовлены из различных традиционных биосовместимых полимеров, включая биорассасывающиеся и нерассасывающиеся полимеры. Нерассасывающиеся или очень медленно рассасывающиеся вещества включают в себя полиалкены (например, полипропилен или полиэтилен), фторированные полиолефины (например, политетрафторэтилен или поливинилиденфторид), полиамиды, полиуретаны, полиизопрены, полистиролы, полисиликоны, поликарбонаты, полиарилэфиркетоны (ПАЭК), эфиры полиметакриловой кислоты, эфиры полиакриловой кислоты, ароматические полиэфиры, полиимиды, а также смеси и/или сополимеры этих веществ. Также можно использовать синтетические биорассасывающиеся материалы, например полигидроксикислоты (например, полилактиды, полигликолиды, полигидроксибутираты, полигидроксивалераты), поликапролактоны, полидиоксаноны, синтетические и натуральные олиго- и полиаминокислоты, полифосфазены, полиангидриды, полиортоэфиры, полифосфаты, полифосфонаты, полиспирты, полисахариды и полиэфиры. Однако также можно использовать материалы природного происхождения, такие как коллаген, желатин, или материалы, производные от природных, такие как пленки на основе поперечносшитых гелей из биорассасывающихся жирных кислот омега-3 или окисленная регенерированная целлюлоза (ОРЦ).
Пленки, используемые для имплантатов для восстановления ткани настоящего изобретения, могут покрывать внешние поверхности элемента имплантата для восстановления грыжи полностью или частично. В некоторых случаях предпочтительно, чтобы пленка перекрывала границы и/или периферии имплантатов для восстановления. Имплантаты для восстановления ткани настоящего изобретения также могут иметь слой противоспаечного барьера, прикрепленный с одной или обеих сторон. Противоспаечный барьер обычно состоит из традиционных биосовместимых полимерных материалов, включая без ограничений рассасывающиеся и нерассасывающиеся полимеры. Примеры традиционных нерассасывающихся полимерных материалов, пригодных для изготовления противоспаечных барьеров, включают в себя пористый политетрафторэтилен, политетрафторэтилен, силикон и т.п. Примеры традиционных рассасывающихся полимерных материалов, пригодных для изготовления противоспаечных барьеров, включают в себя окисленную регенерированную целлюлозу, полиглекапрон 25 (сополимер гликолида и эпсилон-капролактона) и т.п.
Особенно предпочтительно, чтобы имплантаты для восстановления ткани настоящего изобретения имели сетчатую конструкцию, и представленные на чертежах варианты осуществления имеют такую сетчатую конструкцию. Имплантаты для восстановления ткани настоящего изобретения особенно удобны для проведения процедур восстановления грыжи, но также могут использоваться в других пластических хирургических вмешательствах.
На Фиг.1–3 показан имплантат для восстановления ткани 10 настоящего изобретения. Имплантат 10 имеет сетчатую конструкцию. Видно, что имплантат для восстановления 10 имеет по существу плоский или двухмерный элемент основания 20 и закрывающий элемент имплантата 30. Элемент основания 20 показан имеющим по существу овальную форму или конфигурацию, но может иметь и другие конфигурации, включая квадратную, прямоугольную, круглую, многоугольную и т.д., их комбинации и т.п. Видно, что элемент основания 20 имеет верхнюю сторону 22, нижнюю сторону 24 и периферию 26. Через элемент основания 20 проходит прорезь 40 с отверстием 42, ограниченным противоположными сторонами 44 и противоположными концами 43. Видно, что закрывающий элемент 30 имплантата представляет собой по существу плоский или двухмерный элемент с по существу овальной конфигурацией. Видно, что закрывающий элемент 30 имплантата имеет верхнюю сторону 32, нижнюю сторону 34 и периферию 35. Видно, что закрывающий элемент 30 имплантата имеет противоположные криволинейные концы 37 и противоположные стороны 38. Закрывающий элемент 30 установлен на верхнем элементе основания 20 посредством соединений 39 вдоль концов 37 таким образом, чтобы нижняя сторона 34 закрывающего элемента 30 была смежной с верхней стороной 22 элемента основания 20. Закрывающий элемент устанавливают, используя для создания соединений 39 любой традиционный способ фиксации, включая без ограничения шитье, сварку, установку скрепок, заклепок, скоб, склеивание и т.д. и т.п. Закрывающий элемент устанавливают на элемент основания 20 для закрытия прорези 40 и отверстия 42. Отверстия 48, смежные со сторонами 38, обеспечивают пути доступа для хирургических инструментов к отверстию 42 и прорези 40 и сквозь них. Частичная схема хирургического герниостеплера 60, который можно использовать для крепления скрепками элемента основания 20 имплантата 10 к ткани, показана на Фиг.3. Инструмент 60 имеет проксимальную рукоятку 62 и выходящий дистально удлиненный стержень 70 с дистальным концом 78. Видно, что дистальная часть 76 стержня 70 проходит через отверстие 48, под нижней стороной 34 откидного клапана 30 и сквозь отверстие 42 прорези 40 таким образом, что она расположена под нижней стороной 24 элемента основания 20. Видно, что дистальный конец 78 расположен проксимально к периферии 26 элемента основания 20, смежного с нижней стороной 24, таким образом, чтобы можно было установить хирургические скрепки для крепления имплантата к ткани, смежной с верхней стороной 22 элемента основания 20 и верхней стороной 32 закрывающего элемента имплантата 30. Имплантат для восстановления 10 фиксируют по периметру 26 к ткани с точками фиксации, например приблизительно через каждые 1–2 см, то есть устройства фиксации или скрепки находятся друг от друга на расстоянии приблизительно от 1 см до 2 см. Хотя во многих вариантах осуществления имплантатов для восстановления ткани или грыжи желательно иметь прорезь в элементе основания для создания сквозного отверстия в элементе основания, отверстие может представлять собой щель или другой вид отверстия разных геометрических конфигураций, включая круглую, овальную, прямоугольную, многоугольную и т.д., их комбинации и т.п. Хотя это не является предпочтительным, возможно сформировать имплантаты для восстановления ткани настоящего изобретения таким образом, что элемент основания и/или закрывающий элемент будут изогнутыми или будут иным образом располагаться более чем в одной плоскости.
После имплантации и крепления имплантата для восстановления ткани 10 настоящего изобретения к ткани путем установки скрепок или с помощью других традиционных способов (например, сшивание скобами, пришивание и т.д.), часть стержня 76 хирургического герниостеплера 60 выводят из тела через прорезь 40. Закрывающий элемент имплантата 30 предотвращает сдвигание подлежащей ткани или внутренних органов сквозь прорезь 40 и отверстие 42.
Альтернативный вариант осуществления имплантата для восстановления ткани 10 изображен на Фиг.4. Видно, что имплантат 10 имеет аналогичную форму элемента основания 20, однако видно, что закрывающий элемент 50 имеет по существу прямоугольную форму c меньшими противоположными концами сторон 56 и большими противоположными концами сторон 57. Закрывающий элемент 50 имеет верхнюю сторону 52 и нижнюю сторону 54, смежную с верхней стороной 22 элемента основания 20. Элемент имплантата 50 устанавливают на элемент основания 20 поверх прорези 40 соединениями 59 вдоль меньших сторон 56. Соединения могут быть осуществлены, как описано выше. Отверстия 48 под сторонами 57 обеспечивают доступ к прорези 40 и отверстию 42. Как видно на Фиг.4, имплантат для восстановления ткани 10 имеет указатель направления 80, который находится на или в закрывающем элементе 50. Индикатор 50 может быть традиционно нашитым, отлитым или сформированным, напечатанным, нарисованными или ламинированным в или на элементе 50. Видно, что индикатор 80 имеет центральную часть 81, от которой отходят противоположные поперечные части 82. В продольном направлении в противоположные стороны отходят продольные части 85 и 87. Видно, что часть 87 толще, чем часть 85. Указатель 80 позволяет хирургу определить месторасположение имплантата относительно пациента после введения путем выравнивания соответствующих осей имплантата для восстановления ткани 10 относительно пациента и разреза, а также получить более точную фиксацию, используя для закрепления либо герниостеплер, либо хирургические швы. Такие указатели направления можно использовать с другими вариантами осуществления имплантата для восстановления ткани настоящего изобретения.
На Фиг.5–9 показан другой вариант осуществления имплантата для восстановления ткани 100 настоящего изобретения. Видно, что имплантат 100 имеет по существу плоский или двухмерный элемент основания 110, образованный из по существу плоских или двухмерных частей основания 120 и 140. Элемент основания 110 имеет нижнюю сторону 112, верхнюю сторону 114 и периферию 116. Видно, что часть основания 120 имеет прямую сторону 122 с концами 124. Также видно, что часть основания 120 имеет криволинейную сторону 126 с концами 128, которые соединяются с концами 124. От прямой стороны 122 отходит элемент откидного клапана 130, имеющий откидную сторону 132 и свободный конец 134, отделенный от стороны 122 прорезью 136. Прорезь 136 имеет закрытый конец 137 и открытый конец 138. Видно, что элемент откидного клапана 130 имеет по существу прямоугольную конфигурацию, но может иметь другие геометрические конфигурации, в том числе круглую, овальную, многоугольную и т.д., их комбинации и т.п. Видно, что часть основания 140 имеет прямую сторону 142 и концы 144. Также видно, что часть основания 140 имеет криволинейную сторону 146 и концы 148, которые соединяются с концами 144. От прямой стороны 142 отходит элемент откидного клапана 150, имеющий откидную сторону 152 и свободный конец 154, отделенный от стороны 142 прорезью 156. Прорезь 156 имеет закрытый конец 157 и открытый конец 158. Также видно, что элемент откидного клапана 150 имеет по существу прямоугольную конфигурацию, но также может иметь другие конфигурации, в том числе круглую, овальную, многоугольную и т.д., их комбинации и т.п. Элемент основания 110 и имплантат для восстановления ткани 100 образованы из частей основания 120 и 140 соединением частей основания вдоль прямых сторон 122 и 142 вдоль швов 118. Это можно осуществить любым традиционным способом, включая шитье, сварку, установку скрепок, скоб, склеивание и т.д., а также комбинации вышеуказанных или аналогичных способов. Можно видеть, что только прямые стороны 122 и 142 соединены с обеих сторон элементов откидного клапана 130 и 150. Элементы откидного клапана 130 и 150 устанавливаются вместе таким образом, чтобы откидная сторона 132 откидного клапана 130 находилась в прорези 156 элемента клапана 150, а откидная сторона 152 откидного клапана 140 находилась в прорези 136 закрывающего элемента 130. Это создает щель 160 в элементе основания 110 со сквозным отверстием 165, ограниченным внутренними частями прямых сторон 122 и 142 частей основания 120 и 142 соответственно, а также ограниченным откидными сторонами 132 и 152 элементов откидного клапана 130 и 150 соответственно. В исходном положении, как показано на Фиг.6, элемент откидного клапана 130 располагается над верхней стороной 145 части основания 140 элемента основания 110, в то время как элемент откидного клапана 150 располагается над верхней стороной 125 части основания 120. В этой исходной конфигурации щель 160 и отверстие 165 оказываются накрыты. На Фиг.8 показан имплантат для восстановления ткани 100 в положении готовности с элементами откидного клапана 130 и 150 в вертикальном положении, открывающими щель 160 и отверстие таким образом, чтобы через отверстие 165 можно было ввести инструмент для фиксации. На Фиг.9 показан герниостеплер 170 с имплантатом для восстановления ткани 100 настоящего изобретения. Видно, что герниостеплер 170 имеет проксимальную рукоятку 172 и активирующий спусковой механизм 174. От дистального конца 176 рукоятки 170 отходит изогнутый стержень 180 с дистальной частью 182 и дистальным концом 184. Видно, как дистальная часть 182 введена сквозь щель 160 и отверстие 165 между направленными вверх клапанами 130 и 150 таким образом, чтобы дистальный конец 184 можно было перемещать вдоль нижней стороны 112 элемента основания 110 для закрепления элемента основания на ткани с помощью хирургических скрепок. После установки скрепок сквозь элемент основания 110 имплантата 100 для закрепления имплантата 100 на ткани герниостеплер 170 можно вывести из щели 160, а два откидных клапана 130 и 150 можно сцепить, сложив или повернув элементы откидного клапана вниз на верхнюю сторону 114 элемента основания 110. Один или оба откидных клапана мо