Способ хирургического лечения больших и гигантских вентральных грыж у детей, рожденных с омфалоцеле
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к детской хирургии. Выделяют грыжевой мешок, отделяют грыжевое содержимое от грыжевого мешка. Мобилизуют прямые мышцы живота путем отделения их от грыжевого содержимого. Выполняют погружение грыжевого содержимого в брюшную полость. Иссекают грыжевой мешок, выполняют пластику грыжевых ворот. При мобилизации прямых мышц живота сохраняют анатомическую целостность влагалищ прямых мышц живота. Для устранения вентральной дистопии нижней полой вены осуществляют ее натяжение между диафрагмой и печенью, отводя последнюю вниз. Мобилизуют нижнюю полую вену от абдоминальной поверхности диафрагмы и окружающих тканей, перемещают кзади и располагают вдоль и правее тел позвонков грудного отдела позвоночника, параллельно ему. Погружают грыжевое содержимое в брюшную полость. Затем выполняют натяжную пластику грыжевых ворот путем наложения отдельных узловых швов на медиальные края прямых мышц живота. Способ предупреждает рецидив за счет создания оптимальных условий для выполнения натяжной герниопластики путем ликвидации висцеро-абдоминальной диспропорции и устранения вентральной дистопии нижней полой вены. 3 з.п. ф-лы, 10 ил., 1 пр.
Реферат
Изобретение относится к медицине, а именно к детской хирургии, может быть использовано для радикального одномоментного хирургического лечения больших и гигантских вентральных грыж у детей, рожденных с омфалоцеле.
Лечения детей с вентральными грыжами больших и гигантских размеров является весьма трудной и актуальной задачей для детской хирургии. В подавляющем большинстве случаев грыжа передней брюшной стенки в детском возрасте формируется в результате этапного лечения врожденного порока, таких как гастрошизис и омфалоцеле [Исаков Ю.Ф., Володин Н.Н., Гераськин А.В. Неонатальная хирургия. М.: Издательство «Династия», 2011: 450-9]. В связи со стремительным развитием неонатологии и хирургии новорожденных, что позволило повысить выживаемость данной категории детей, повысилась частота возникновения абдоминальных грыж.
Методики лечения омфалоцеле в периоде новорожденности, такие как консервативное лечение - путем обработки пуповинных оболочек дубящими растворами калия перманганата 5% или повидой-йода, а также оперативное лечение по методике Гросса приводят к формированию больших и гигантских артифициальных вентральных грыж [Исаков Ю.Ф., Дронов А.Ф. Детская хирургия: национальное руководство. М.: «ГЭОТАР-Медия», 2009: 307; Ашкрафт К.У., Холдер Т.М. Детская хирургия. СПб.: ООО «РАРИТЕТ-М»; 1999; т. 2: 395].
Выполнить радикальную пластику передней брюшной стенки в периоде новорожденности у данной категории больных затруднительно из-за выраженной висцеро-абдоминальной диспропорции, а также в связи с нередким сочетанием множественных врожденных пороков развития (мальротация кишечника, синдром Беквита-Видемана, пентада Контрелла).
Методика Шустера (создание временной брюшной полости с последующей ранней отсроченной пластикой передней брюшной стенки) в некотором роде позволяет решить вопрос висцеро-абдоминальной диспропорции. Однако при ней также не всегда достигается адекватное восстановление анатомии мышц брюшного пресса.
У пациентов, относящихся к этим категориям, формируется артифициальная вентральная грыжа больших и гигантских размеров, одномоментное радикальное оперативное лечение которой, даже в ясельном и дошкольном возрасте, весьма затруднительно из-за сохраняющейся висцеро-абдоминальной диспропорции, дистопии органов и сосудов брюшной полости [Гераськин А.В., Дронов А.Ф., Смирнов А.Н. Хирургия живота и промежности у детей: Атлас. М.: «ГЭОТАР-Медиа», 2012. - стр. 35].
Обычно в этих случаях требуется этапное лечение с постепенным сведением краев грыжевого дефекта или же пластика безнатяжными методиками с использованием имплантируемых тканевых материалов [Смирнов А.Н., Чирков И.С. Некоторые аспекты пластики дефектов передней брюшной стенки у детей. Журнал «Российский вестник детской хирургии, анестезиологии и реаниматологии» 1: 2014, стр. 91-93].
Решение проблемы одномоментной радикальной натяжной пластики с полным восстановлением нормальной анатомии брюшного пресса в ясельном и дошкольном возрасте у данной категории детей (родившихся с омфалоцеле) является актуальной проблемой.
Методы операций при вентральных грыжах зависят от величины и локализации выпячивания, наличия спаек органов брюшной полости между собой и стенкой грыжевого мешка.
Простое восстановление анатомических соотношений с последующим ушиванием брюшной стенки при малых и средних грыжах в ранние сроки в достаточной степени гарантирует благоприятный результат.
В доступной литературе нами обнаружено весьма скудное освещение вопроса оперативного лечения вентральных грыж у детей сравнительно с хирургией взрослого возраста, где предложено более 300 вариантов хирургического вмешательства, и, важно отметить, что поиск новых решений продолжается (Егиев В.Н., 2003; Цверов И.А., Базаев А.В., 2010; Мухин А.С., 2010). Факт наличия множества способов герниопластики во взрослой хирургии, скорее всего, говорит о том, что также нет единой оптимальной методики.
С ростом ребенка в значительной степени висцеро-абдоминальная диспропорция уменьшается, однако все это время нет нормальной работы брюшного пресса и как следствие его развития. Учитывая анатомо-физиологические особенности детского организма, следует отметить лишь некоторые методы герниопластики, возможные к применению у детей.
Известная пластика по Шиловцеву применима для вентральных грыж с обширным дефектом апоневроза и интимным сращением кожи к оболочками грыжевого мешка [Исаков Ю.Ф., Лопухин Ю.М. Оперативная хирургия с топографической анатомией детского возраста. М.: «Медицина», 1977, стр. 429-36].
Суть методики заключается в том, что при невозможности соединить край в край прямые мышцы живота (m. rectus abdominis), выполняют подшивание собственного свободного деэпителизированного участка дермы взятого из избытка кожи грыжевого мешка к грыжевым воротам. То есть выполняется безнатяжная аутопластика. Из недостатков важно отметить, что анатомия восстанавливается неполностью - прямые мышцы живота сохраняются в некотором латерализованном положении и значительный диастаз между ними сохраняется. Таким образом, радикальность лечения грыж отсутствует.
Очевиден факт, что восстановление или максимальное стремление к нормальной анатомии брюшной стенки в максимально возможные сроки является ключевым фактором в оперативном вмешательстве. Этим критериям отвечает апоневротическая пластика по Тихомировой [Исаков Ю.Ф., Лопухин Ю.М. Оперативная хирургия с топографической анатомией детского возраста. М.: «Медицина», 1977, стр. 429-36] (прототип).
Показаниями к этой операции является обширный грыжевой дефект, который не удается устранить простой мобилизацией и ушиванием апоневроза и прямых мышц живота. Основной этап заключается в выкраивании парных апоневротичесих лоскутов из передней пластинки влагалища прямой мышцы живота (lamina anterior vagina musculi recti abdominis) с последующем разворотом их на 180 градусов и сшиванием. Хирургическое вмешательство предполагает широкую мобилизацию m.rectus abdominis из своих влагалищ с медиальным перемещением и фиксацией отдельными узловыми швами. Недостатком данной манипуляции является значительная денервация m. rectus abdominis, и ослабление брюшного пресса в области спигелиевой линии.
Нами поставлена задача - разработать одномоментный радикальный способ хирургического лечения больших и гигантских вентральных грыж у детей, рожденных с омфалоцеле, после его коррекции, позволяющий ликвидировать висцеро-абдоминальную диспропорцию, возникающую при рождении и сохраняющуюся при их этапном лечении.
Технический результат, достигаемый при осуществлении изобретения, заключается в обеспечении радикальности лечения больших и гигантских грыж у детей, рожденных с омфалоцеле, и профилактике рецидивов заболевания за счет создания оптимальных условий для выполнения натяжной герниопластики путем ликвидации висцеро-абдоминальной диспропорции и устранения вентральной дистопии нижней полой вены.
В процессе исследования нами подтверждено, что у детей с большими и гигантскими грыжами, рожденных с омфалоцеле после его коррекции, содержимым грыжевого мешка, наряду с другими органами, является печень. Висцеро-абдоминальная диспропорция у них обусловлена в значительной степени тем, что печень имеет аномальную форму в виде полусферы, что объяснимо эмбриологией порока развития. В результате этого печень не может полностью поместится в долженствующие ей положение - правую подреберную область. Также нами в процессе исследования (при выполнении мультиспиральной компьютерной томографии) обнаружена сопутствующая аномальному строению печени вентральная дистопия нижней полой вены. Данный вариант аномалии (полусферическая форма печени и вентральная дистопия нижней полой вены) не только не позволяет произвести адекватное погружение грыжевого содержимого (печень и петли кишечника) в брюшную полость и восстановить нормальную анатомию брюшного пресса, но и в результате перегиба нижней полой вены (из-за сохранения ее дистопированного положения) вызывает нарушения гемодинамики (возврата венозной крови от всей системы нижней полой вены к правому предсердию сердца). Благоприятное течение послеоперационного периода в значительной степени обусловлено стабильностью показателей гемодинамики (частота сердечных сокращений, ударный объем сердца, минутный объем сердца, артериальное давление, измеряемое на верхних и нижних конечностях, центральное венозное давление) и отсутствием значительного повышения внутрибрюшного давления (измеряется по стандартной технологии в мочевом пузыре).
В процессе предоперационного обследования у детей с вентральными грыжами больших (диаметр грыжевых ворот 10-15 см) и гигантских размеров (диаметр грыжевых ворот более 15 см) [Исаков Ю.Ф., Дронов А.Ф. Детская хирургия: национальное руководство. М.: «ГЭОТАР-Медия», 2009: 307], рожденных с омфалоцеле, была выполнена мультиспиральная компьютерная томография с внутривенным контрастированием. Во всех случаях в этой группе была выявлена вентральная дистопия нижней полой вены, что собственно объяснимо эмбриогенезом у детей, рожденных с омфалоцеле. Выполнение радикальной герниопластики у данной категории больных затрудняется из-за нарушения гемодинамики в процессе погружения грыжевого содержимого (преимущественно полусферической печени) в брюшную полость.
Сущность изобретения заключается в следующем.
При хирургическом лечении больших или гигантских вентральных грыж у детей, рожденных с омфалоцеле, после его коррекции выделяют грыжевой мешок, отделяют грыжевое содержимого от грыжевого мешка, мобилизуют прямые мышцы живота путем отделения их от грыжевого содержимого, выполняют погружение грыжевого содержимого в брюшную полость, иссекают грыжевой мешок, выполняют пластику грыжевых ворот.
При этом мобилизуя прямые мышцы живота, сохраняют анатомическую целостность влагалищ прямых мышц живота. После чего устраняют вентральную дистопию нижней полой вены (v. cave inferior). Для чего осуществляют ее натяжение между диафрагмой (diaphragma) и печенью (hepar), отводя последнюю вниз. Мобилизуют нижнюю полую вену от абдоминальной поверхности диафрагмы и окружающих тканей, перемещают кзади и располагают вдоль и правее тел позвонков грудного отдела позвоночника, параллельно ему. После чего погружают грыжевое содержимое в брюшную полость. Затем выполняют натяжную пластику грыжевых ворот путем наложения отдельных узловых швов на медиальные края прямых мышц живота.
В частном случае выделение грыжевого мешка производят с использованием монополярной и биполярной коагуляции. Мобилизацию нижней полой вены проводят с помощью монополярной и биполярной коагуляции.
Вмешательство может быть завершено наложением на кожу косметического внутрикожного шва с использованием атравматического шовного материала. Поверх асептической повязки проводят эластическое бинтование живота.
Способ осуществляется следующим образом.
Хирургическое вмешательство выполняют одномоментно - во время одного хирургического вмешательства.
Сначала выполняют кожный срединный разрез по центру грыжевого образования. Последовательно при помощи моно- и биполярной коагуляции с целью гемостаза мобилизуют кожные края грыжевого мешка до края грыжевого дефекта, также максимально мобилизуют прямые мышцы живота от грыжевого содержимого (полусферическая печень и петли кишечника).
В ходе манипуляций сохраняют нормальное (адекватное) кровоснабжение и иннервацию прямых мышц живота, т.к. последние остаются в своих фасциальных влагалищах, так же не происходит ослабления апоневротических структур спигелевой линии (место перехода влагалищ прямых мышц живота в апоневротическую часть наружной косой мышцы живота (pars aponeurotica m. obliguus externus abdominis)).
Затем печень отводят книзу, тем самым осуществляют натяжение нижней полой вены между печенью и диафрагмой. При помощи биполярной и монополярной коагуляции (с целью гемостаза) нижнюю полую вену мобилизуют от абдоминальной поверхности диафрагмы и окружающих тканей, перемещают кзади и располагают вдоль и правее тел позвонков грудного отдела позвоночника, параллельно ему.
После этого погружают грыжевое содержимое в брюшную полость.
Иссечение грыжевого мешка может быть проведено до или после выполнения пластики грыжевых ворот.
Затем осуществляют натяжную радикальную пластику путем наложения отдельных узловых швов нитью «полидиаксанон» 2/0, соединяющих медиальные края прямых мышц живота. При адекватном кровоснабжении краев накладывают косметический внутрикожный шов атравматическим шовным материалом «полипропилен» 4/0.
Накладывают асептическую повязку, поверх которой для предотвращения образования серомы осуществляют эластическое бинтование живота.
Данная методика мобилизации нижней полой вены позволяет устранить перегиб нижней полой вены, максимально снизить нарушения гемодинамики в момент погружения грыжевого содержимого и сшивания краев грыжевого дефекта, а также в послеоперационном периоде. Особо следует отметить, что в результате мобилизации v. cave inferior полусферическая по форме печень становиться более мобильной и доступной для погружения в брюшную полость, тем самым не возникает значительного повышения внутрибрюшного давления.
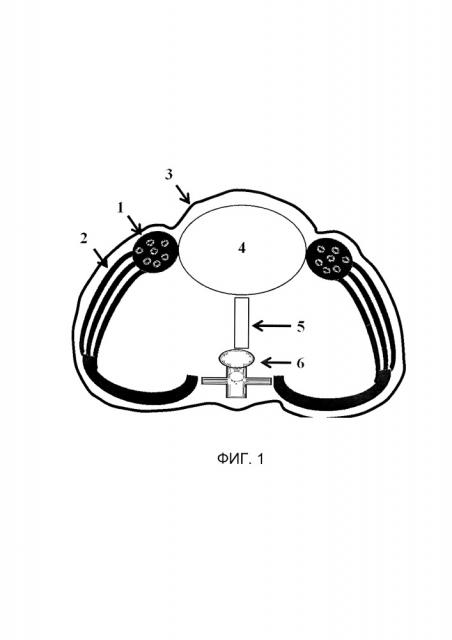
На фиг. 1 представлено схематическое изображение аксиального топографического среза у ребенка раннего возраста с вентральной грыжей больших размеров, рожденного с омфалоцеле, где: 1 - прямая мышца живота (m. rectus abdominis), 2 - наружная косая мышца живота (m. obliguus externus abdominis), 3 - грыжевой мешок, 4 - печень (hepar), 5 - нижная полая вена - (v. cave inferior), 6 - тело грудного позвонка (vertebre thoracicae).
На фиг. 2 представлено схематическое изображение сагиттального топографического среза у ребенка раннего возраста с вентральной грыжей больших размеров рожденного с омфалоцеле, где: 3 - грыжевой мешок, 7 - грудной отдел позвоночника, 8 - сердце (cor), 4 - печень, 9 - дистопированная нижняя полая вена (ход параллельно диафрагме).
На фиг. 3 представлено схематическое изображение сагиттального топографического среза после предложенной методики оперативного вмешательства, где: 4 - печень, 8 - сердце, 10 - нижняя полая вена после коррекции ее дистопии.
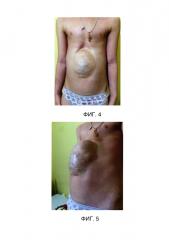
На фиг. 4, 5 представлено фото ребенка с вентральной грыжей больших размеров, рожденного с омфалоцеле (девочка М., 4 года 9 мес) во фронтальной проекции и передне-боковой проекции, соответственно.
На фиг. 6 представлен сагиттальный срез мультиспиральной компьютерной томографии, где: 9 - вентральная дистопия нижней полой вены).
На фиг. 7 представлена 3D - реконструкция печени, где: 9 - вентральная дистопия нижней полой вены.
На фиг. 8, 9 - интраоперационные фото, где: 11 - этап мобилизации нижней полой вены, 12 - этап наложения отдельных узловых швов на медиальные края прямых мышц живота.
На фиг. 10 представлен передней-боковой вид послеоперационной области (живот) через 1 месяц после оперативного лечения (вентральная грыжа отсутствует, достигнут эстетичный косметический результат), где 13 - линия наложения кожного шва.
Для доказательств возможности реализации заявленного назначения и достижения указанного технического результата приводятся следующие данные.
Клинический пример. Девочка М., 4 года 9 мес, с диагнозом: Вентральная грыжа больших размеров.
Анамнез: Ребенок от II родов на 36 неделе. Масса при рождении 2370 г. В периоде новорожденности оперирована по поводу омфалоцеле, выполнена операция Гросса (создание артифициальной вентральной грыжи).
Общий осмотр (при поступлении): Состояние ребенка удовлетворительное. На момент осмотра не лихорадит. Ребенок активный. Жалоб на момент осмотра нет. Рвоты на момент осмотра нет. Кожные покровы бледно-розовые, чистые, умеренной влажности. Язык влажный, чистый. В легких дыхание проводится с обеих сторон, хрипов нет. Сердечные тоны ясные, ритмичные, шумы на выслушиваются. Живот не напряжен, безболезненный при пальпации. Симптомы раздражения брюшины отрицательные. Симптом Пастернацкого отрицательный с обеих сторон. Стул регулярный. Мочеиспускание безболезненное, моча макроскопически не изменена.
St. Localis: по средней линии живота в эпигастральной и параумбиликальной областях определяется вентральная грыжа размерами около 12 см в диаметре, с широким основанием, в грыжевых воротах пальпируется печень.
По данным мультиспиральной компьютерной томографии с внутривенным контрастированием печень округлой формы, расположена срединно, несколько ротирована. Нижняя полая вена дистопирована вентрально, идет параллельно диафрагме, под острым углом, делится на правею и левую печеночные вены.
Выполнена операция по предложенному способу.
Выполнена лапаротомия. Вскрыта брюшная полость. Содержимым грыжевого мешка являлась печень на всем протяжении. Произведен прецизионный, максимально атравматичный адгеолизис при помощи биполярной коагуляции.
Выполнена мобилизация вентрально дистопированной нижней полой вены, перемещение ее параллельно позвоночному столбу, что позволило погрузить грыжевое содержимое (печень) в брюшную полость без усилий. Выполнена натяжная пластика грыжевых ворот путем наложения отдельных узловых швов на медиальные края прямых мышц живота узловыми швами нитью «полидиаксанон» 2/0. Грыжевой мешок с избытком кожи иссечен. Кожа ушита внутрикожным косметическим непрерывным швом Холстеда нитью «полипропилен» 4/0 атравматическим шовным материалом, ас. наклейка. Эластичный бинт.
Послеоперационный период протекал гладко, без осложнений, адекватный пассаж по кишечнику восстановлен на третьи послеоперационные сутки.
В отделении проводилась инфузионная терапия с элементами парентерального питания, антибактериальная (цефаперазон + сульбактам, амикацин), симптоматическая терапия, ФЗТ.
На момент выписки: Состояние ребенка удовлетворительное. Не лихорадит. Ребенок активный. Жалоб нет. Кормление усваивает. Рвоты нет. Кожные покровы бледно-розовые, чистые, умеренной влажности. Язык влажный, чистый. В легких дыхание проводится с обеих сторон, хрипов нет. Сердечные тоны ясные, ритмичные, шумов нет. Живот не напряжен, безболезненный при пальпации. Симптомы раздражения брюшины отрицательные. Симптом Пастернацкого отрицательный с обеих сторон. Стул регулярный, нормальной консистенции. Мочеиспускание безболезненное, моча макроскопически не изменена.
Местно на момент выписки: Швы сняты. На передней брюшной стенке послеоперационная область без признаков воспаления.
Контрольное ультразвуковое дуплексное сканирование на аппарате "Logiq 700MR" (фирма General Electric) в ближайшем и отдаленном послеоперационном периоде через 10 месяцев после операции продемонстрировало отсутствие стеноза и перегиба и нормальную скорость кровотока на всем протяжении хода абдоминальной части нижней полой вены. Рецидива вентральной грыжи не отмечено. Получен отличный косметический результат герниопластики.
Способ апробирован на 12 пациентах, в анамнезе рожденных с омфалоцеле, после его коррекции, которым была проведено хирургическое лечение больших и гигантских вентральных грыж по предлагаемому способу. Во всех случаях в результате осуществления предложенного способа стало возможным осуществление одномоментной радикальной (натяжной) пластики передней брюшной стенки с полным восстановлением функции брюшного пресса, без критических нарушений гемодинамики. Таким образом, в результате осуществления предложенного способа был достигнут указанный выше технический результат.
1. Способ хирургического лечения больших или гигантских вентральных грыж у детей после коррекции омфалоцеле, включающий выделение грыжевого мешка, отделение грыжевого содержимого от грыжевого мешка, мобилизацию прямых мышц живота путем отделения их от грыжевого содержимого, погружение грыжевого содержимого в брюшную полость, иссечение грыжевого мешка, пластику грыжевых ворот, отличающийся тем, что при мобилизации прямых мышц живота сохраняют целостность влагалищ прямых мышц живота; затем устраняют вентральную дистопию нижней полой вены, для чего осуществляют ее натяжение между диафрагмой и печенью, отводя последнюю вниз, мобилизуют нижнюю полую вену от абдоминальной поверхности диафрагмы и окружающих тканей, перемещают кзади и располагают вдоль и правее тел позвонков грудного отдела позвоночника; после чего погружают грыжевое содержимое в брюшную полость, выполняют натяжную пластику грыжевых ворот путем наложения отдельных узловых швов на медиальные края прямых мышц живота.
2. Способ по п. 1, отличающийся тем, что выделение грыжевого мешка производят с использованием монополярной и биполярной коагуляции.
3. Способ по п. 1, отличающийся тем, что нижнюю полую вену мобилизуют с помощью моно- и биполярной коагуляции.
4. Способ по п. 1, отличающийся тем, что вмешательство завершают наложением на кожу косметического внутрикожного шва с использованием атравматического шовного материала.