Способ формирования панкреатокишечного анастомоза при панкреатодуоденальной резекции
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии. При выполнении реконструктивного этапа панкреатодуоденальной резекции после отключения по Ру петли тонкой кишки формируют петлю из тонкой кишки вокруг культи поджелудочной железы. На задний листок париетальной брюшины в зоне нижнего края ПЖ на границе мобилизованной части культи, на расстоянии не более 1 см выполняют два рядом расположенных фиксированных стежка. Три из четырех концов нитей с иглами выводят в «окно» брыжейки. Двумя из них накладывают серозно-мышечный узловой шов между концами петли тонкой кишки. Выполняют два раздельных полукисетных шва каждой из оставшихся нитей по брыжеечному краю петли тонкой кишки по противоположным сторонам петли до проекции верхнего края культи ПЖ. У верхнего края культи ПЖ на листок париетальной брюшины накладывают стежок. Затягивают серозно-мышечный узловой шов между концами петли тонкой кишки. Дозировано подтягивают и фиксируют концы нитей. Проток ПЖ изолированно вшивают в стенку отводящего отдела петли тонкой кишки. Стороны петли сшивают между собой без образования тонко-тонкокишечного анастомоза. Способ позволяет снизить риск развития послеоперационных осложнений, несостоятельности анастомоза, за счет оптимального облегания серозной оболочкой петли тонкой кишки культи ПЖ, создания атравматичного прецизионного вирсунгоеюноанастомоза с широкой перитонизацией среза культи ПЖ на отключенной по Ру петле тонкой кишки. 1 пр., 6 ил.
Реферат
Предлагаемое изобретение относится к медицине, а именно к хирургии, и может быть использовано в абдоминальной хирургии при выполнении реконструктивного этапа панкреатодуоденальной резекции (ПДР).
ПДР является основным радикальным оперативным вмешательством, показанным пациентам с злокачественными заболеваниями органов билиопанкреатодуоденальной зоны. Кроме того, ПДР нередко выполняют пациентам, страдающим хроническим псевдотуморозным панкреатитом. В настоящее время наблюдается неуклонный рост заболеваемости раком поджелудочной железы (ПЖ). За 10-летний период заболеваемость злокачественными новообразованиями ПЖ в России возросла с 9,21 на 100000 населения в 2003 году до 10,69 на 100000 населения в 2013 году (М.И. Давыдов и соавт., 2011, А.Д. Каприн и соавт., 2015). В свою очередь, заболеваемость хроническим панкреатитом в экономически развитых странах Европы за последнее десятилетие увеличилась и составляет 8,2-27,4 на 100000 населения (Э.И. Гальперин и соавт., 2011). Таким образом, с увеличением числа пациентов с заболеваниями периампулярной зоны растет количество оперативных вмешательств, в частности, ПДР, выполняемых данной категории больных. Летальность после ПДР в последние годы несомненно снизилась и составляет, по данным разных авторов, от 0 до 7,4%. Однако частота осложнений остается на высоком уровне и составляет от 17,2 до 66,6% (В.И. Оноприев и соавт., 2005, Ю.И. Патютко и соавт., 2007, В.И. Егоров и соавт., 2008, Р.И. Расулов и соавт., 2013, А.Р. Пропп, 2013, М.Л. Рогаль и соавт., 2014). Подавляющее число случаев неудовлетворительных результатов ПДР связано, по-прежнему, несмотря на многочисленные предложенные технические решения, с осложнениями со стороны культи ПЖ и соустья с ней. Так, частота острого послеоперационного панкреатита культи достигает 29,1% (В.И. Оноприев и соавт., 2005). Острый деструктивный панкреатит развивается в 1,3-14,3% случаев (В.И. Оноприев и соавт., 2005, В.И. Егоров и соавт., 2008, А.Ю. Попов и соавт., 2014). Недостаточность панкреатодигестивного анастомоза составляет от 0 до 22,2% (В.И. Оноприев и соавт., 2005, Ю.И. Патютко и соавт., 2007, В.И. Егоров и соавт., 2008, Р.И. Расулов и соавт., 2013, А.Р. Пропп, 2013, М.Л. Рогаль и соавт., 2014). Панкреатические свищи возникают в 1,3-10,5% случаев (В.И. Оноприев и соавт., 2005, Ю.И. Патютко и соавт., 2007, Р.И. Расулов и соавт., 2013, А.Р. Пропп, 2013). Таким образом, при выполнении ПДР главной остается проблема обработки культи ПЖ и формирования анастомоза с ней. В настоящее время предложено более 80 различных методов формирования панкреатоэнтероанастомоза (ПЭА). Из этого следует, что стандарт до сих пор не разработан и совершенствование хирургической техники особенно актуально (М.Л. Рогаль и соавт., 2014). Особая сложность возникает при так называемой «трудной» культе ПЖ, в случае наличия «сочной», «рыхлой», без признаков фиброза паренхимы ПЖ. В данной ситуации широко используют ПЭА с так называемой широкой перитонизацией зоны анастомоза и среза культи ПЖ серозным покровом петли тощей кишки.
Известен способ формирования панкреатокишечного анастомоза между культей ПЖ и тонкой кишкой по типу «конец в бок» с широкой перитонизацией зоны соустья серозным покровом приводящей петли тонкой кишки по А.А. Шалимову (Оноприев В.И., Коротько Г.Ф., Рогаль М.Л., Восканян С.Э. Панкреатодуоденальная резекция. Аспекты хирургической техники, функциональные последствия. Краснодар: ООО «Качество», 2005. - 135 с.). При этом для создания анастомоза автор использует узловые швы, проникающие в паренхиму ПЖ, что сопровождается дополнительной травматизацией ПЖ и повышает риск развития послеоперационного панкреатита культи и несостоятельности ПЭА. При дополнительной перитонизации ПЭА автор не проводит культю ПЖ в «окно» брыжейки петли тонкой кишки, а накладывает П-образные погружные и полукисетные швы на приводящую петлю тонкой кишки, что может приводить к значительной деформации кишки по типу «двустволки» и способствовать длительному энтеростазу в этой зоне с возникновением рефлюкса в панкреатический проток и, следовательно, послеоперационного панкреатита.
Известен способ формирования панкреатокишечного анастомоза по В.И. Оноприеву и соавт. (авторское свидетельство СССР №1082406) (Рогаль М.Л., Ярцев П.А., Водясов А.В. Концепетлевой панкреатоэнтероанастомоз при панкреатодуоденальной резекции. Анн. хир. гепатол. 2014; 19(2): 14-17.). Перед формированием соустья авторы дополнительно мобилизуют культю ПЖ на расстояние 2,5-3 см., отделяя ее от селезеночной артерии и вены, проток ПЖ выделяют из культи на длину 1,2-1,3 см., отдельными швами ушивают срез культи с сопоставлением передней и задней поверхности ПЖ. Культю ПЖ проводят в «окно» брыжейки петли тонкой кишки с образованием серозного канала, перитонизирующего зону анастомоза, при этом фиксация приводящего и отводящего отделов петли тонкой кишки осуществляют отдельными узловыми серо-серозными швами у нижнего края культи ПЖ. Далее широко рассекают стенки приводящего и отводящего отделов петли тонкой кишки по всему периметру. Проток ПЖ вшивают в приводящий и отводящий отделы петли тонкой кишки с формированием широкого межкишечного анастомоза.
Недостатком такого способа формирования анастомоза является небходимость мобилизации культи ПЖ от места ее пересечения в направлении хвоста не менее, чем на 2,5-3 см. и дополнительного выделения из культи протока на длину 1,2-1,3 см.. Подобная мобилизация сопровождается дополнительной травматизацией железы, необходимостью отделения ее паренхимы от ствола селезеночной артерии и вены с перевязкой мелких сосудов на указанном протяжении, что приводит к дополнительной ишемизации и повышает риск возникновения послеоперационного панкреатита культи. Также, как и в предыдущем аналоге, авторы используют, швы проникающие в паренхиму ПЖ, при ушивании раневой поверхности культи ПЖ, что сопряжено с дополнительной травматизацией органа. Считаем недостатком и вшивание протока ПЖ в приводящий и отводящий отделы петли тонкой кишки с формированием широкого межкишечного анастомоза, так как возрастает риск несостоятельности анастомоза вследствие агрессивного действия панкреатического сока на протяженную линию швов и высокой вероятности рефлюкса кишечного содержимого в проток ПЖ из приводящего отдела петли тонкой кишки с развитием панкреатита.
Ближайшим аналогом считаем способ формирования панкреатокишечного анастомоза по В.Ф. Касаткину и соавт. (Патент РФ №2155000), включающий проведение культи ПЖ через отверстие в брыжейке тонкой кишки, образование вокруг культи ПЖ серозного канала из стенки петли тонкой кишки путем накладывания циркулярного кисетного шва на ее брыжеечный край. Удержание культи ПЖ в анастомозе обеспечивают двумя узловыми швами, наложенными на задний листок париетальной брюшины, путем проведения фиксирующей лигатуры у верхнего края культи ПЖ под нить кисетного шва, у нижнего - под вторым и предпоследним стежками кисетного шва. Фиксирующие нити завязывают так, чтобы нить кисетного шва свободно скользила под узлами фиксирующих лигатур. Кисетный шов затягивают до плотного облегания серозной оболочкой кишки культи ПЖ. Стенку кишки рассекают по обе стороны от протока ПЖ, затем последовательно сшивают края протока ПЖ с прилегающими к нему полуокружностями образовавшихся отверстий в приводящем и отводящем отрезках петли тонкой кишки и латеральные по отношению к протоку стенки отверстий в приводящем и отводящем отрезках петли тонкой кишки, образуя при этом тонко-тонкокишечный анастомоз. Данный способ в отличие от приведенных выше аналогов не предусматривает наложение при формировании соустья швов, проникающих в паренхиму культи ПЖ, следовательно, лишен недостатков, связанных с их использованием. Однако, представляется недостаточно надежной удержание культи ПЖ в анастомозе путем опосредованной фиксации циркулярного кисетного шва через наложение двух узловых швов на задний листок париетальной брюшины, проводимых под нить кисетного шва с завязыванием их так, чтобы нить кисетного шва свободно скользила под узлами фиксирующих лигатур. Не исключается «послабление» лигатур и, как следствие, повышение подвижности сформированной петли тонкой кишки вокруг культи ПЖ с возможностью миграции. Как упоминалось выше, считаем недостатком и вшивание протока ПЖ одновременно в приводящий и отводящий отделы петли тонкой кишки с формированием любого варианта межкишечного анастомоза, так как возрастает риск несостоятельности анастомоза вследствие агрессивного действия панкреатического сока на линию швов и высокой вероятности рефлюкса кишечного содержимого в проток ПЖ из приводящего отдела петли тонкой кишки с развитием панкреатита.
Задачи изобретения: предотвратить развитие послеоперационного панкреатита культи ПЖ и несостоятельности панкреатокишечного анастомоза, улучшить результаты хирургического лечения пациентов с заболеваниями периампулярной зоны в случае выполнения ПДР, снизить послеоперационные осложнения, часто влекущие за собой летальность.
Сущность изобретения: предложено после предварительного отключения по Ру петли тонкой кишки формировать петлю из тонкой кишки вокруг культи ПЖ: на задний листок париетальной брюшины в зоне нижнего края ПЖ на границе мобилизованной части культи ПЖ, на расстоянии не более 1 см, выполняют два рядом расположенных фиксированных стежка, три из четырех конца нитей с иглами выводят в «окно» брыжейки, двумя из них накладывают серозно-мышечный узловой шов между «заглушенным» и свободным концами петли тонкой кишки, не затягивая его, затем выполняют два раздельных полукисетных шва каждой из оставшихся нитей по брыжеечному краю петли тонкой кишки по противоположным сторонам петли до проекции верхнего края культи ПЖ, в зоне верхнего края культи ПЖ за задний листок париетальной брюшины накладывают стежок, подобный стежку у нижнего края культи ПЖ, после этого затягивают серозно-мышечный узловой шов между «заглушенным» и свободным концами петли тонкой кишки, затем дозировано, путем потягивания и фиксации концов нитей, обеспечивают оптимальное облегание серозной оболочкой петли тонкой кишки культи ПЖ, проток ПЖ изолированно вшивают в стенку отводящего отдела петли тонкой кишки и стороны петли сшивают между собой без образования тонко-тонкокишечного анастомоза.
Технический результат достигнут за счет щадящей мобилизации культи ПЖ на расстоянии не более 1 см от края среза и, после наложения панкреатокишечного анастомоза на отключенной по Ру петле тонкой кишки с формированием петли вокруг культи ПЖ с целью широкой перитонизации зоны анастомоза без использования швов, проникающих в паренхиму ПЖ, с целью исключения дополнительной травматизации паренхимы органа, обеспечения более надежной фиксации петли тонкой кишки вокруг культи ПЖ, путем выполнения двух раздельных полукисетных швов, накладываемых по брыжеечному краю петли тонкой кишки и фиксирующихся непосредственно самими швами за задний листок париетальной брюшины в зоне верхнего и нижнего краев культи ПЖ, что исключает возможность миграции сформированной «манжеты» вокруг культи ПЖ, изолированного вшивания протока ПЖ в отводящий отдел петли тонкой кишки и сшивания сторон петли между собой без образования тонко-тонкокишечного анастомоза и риска возникновения рефлюкса кишечного содержимого из приводящего отдела петли в проток ПЖ. В результате предотвращается развитие послеоперационного панкреатита культи ПЖ и несостоятельности панкреатокишечного анастомоза, улучшаются результаты хирургического лечения пациентов с заболеваниями периампулярной зоны в случае выполнения ПДР, снижаются послеоперационные осложнения и летальность.
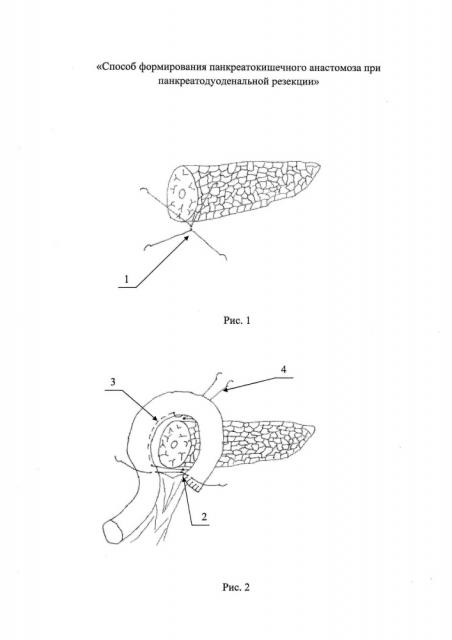
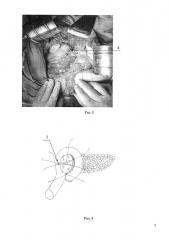
Для лучшего понимания способа приведены рис. 1-6, где рис. 1 - схематичный вид ПЖ после резекции ее головки; рис. 2 - культя ПЖ проведена в «окно» брыжейки петли тонкой кишки; рис. 3 - наложение второго полукисетного шва по брыжеечному краю петли тонкой кишки; рис. 4 - вид петли тонкой кишки после затягивания полукисетных швов и узлового серозно-мышечного шва вокруг культи ПЖ; рис. 5 - схема сформированного панкреатокишечного анастомоза; рис. 6 - интраоперационный вид сформированного анастомоза, где п. 1 - фиксированные стежки за задний листок париетальной брюшины в зоне нижнего края культи ПЖ; п. 2 - серозно-мышечный узловой шов в области брыжеечного края у границы «окна» брыжейки между «заглушенным» и свободным концами петли тонкой кишки; п. 3 - серозно-мышечный полукисетный шов по окружности брыжеечного края петли тонкой кишки от проекции нижнего края до верхнего края ПЖ с окутыванием задней поверхности культи ПЖ; п. 4 - второй серозно-мышечный полукисетный шов по брыжеечному краю петли тонкой кишки, накладываемый концом прошивной нити, не проводимой в «окно» брыжейки, от проекции нижнего края ПЖ до верхнего с «наружной» стороны петли с окутыванием передней поверхности культи ПЖ; п. 5 - вид рассеченной стенки отводящего свободного отдела петли соответственно диаметру протока с наложением прецизионного вирсунгоеюноанастомоза «конец в бок» в варианте «mucosa to mucosa»; п. 6 - узловые серозно-мышечные швы на передней стенке «заглушенного» и свободного отделов петли тонкой кишки без образования тонко-тонкокишечного анастомоза.
Способ осуществляют следующим образом: после удаления органокомплекса, включающего головку поджелудочной железы (ПЖ), дистальный отдел общего желчного протока, двенадцатиперстную кишку, выкраивают петлю тонкой кишки, отключенную по Ру, для наложения атравматичного прецизионного вирсунгоеюноанастомоза с широкой перитонизацией среза культи ПЖ. Петлю проводят в верхний этаж брюшной полости через сформированное «окно» в бессосудистой зоне брыжейки поперечно-ободочной кишки, правее от средних толстокишечных сосудов. Подготовка культи ПЖ к анастомозированию включает щадящую мобилизацию не более 1 см от края среза, прецизионный гемостаз всех кровоточащих сосудов среза культи ПЖ. Далее накладывают две прошивные нити (PDS 0000 на атравматичных иглах в количестве 2 на каждой нити) за задний листок париетальной брюшины в парапанкреатическую клетчатку, без прошивания паренхимы ПЖ, в зоне нижнего края культи ПЖ, на границе мобилизованной части, отступя от края среза не более 1 см - п. 1. Прошивные нити завязывают, получая фиксированные стежки, при этом затягивание швов проводится после разделения нитей на два равных по длине участка - п. 1. В бессосудистой зоне брыжейки отключенной по Ру петли тощей кишки, отступя от «заглушенного» конца кишки около 3-4 см, формируют «окно», равное по диаметру культе ПЖ. Затем через сформированное «окно» в брыжейке проводят культю ПЖ и три из четырех концов прошивных нитей. Далее двумя из трех концов нитей накладывают серозно-мышечный узловой шов в области брыжеечного края у границы «окна» брыжейки между «заглушенным» и свободным концами петли тонкой кишки. Шов временно не затягивают - п. 2. Другим оставшимся концом прошивной нити накладывают по окружности брыжеечного края петли тонкой кишки серозно-мышечный полукисетный шов от проекции нижнего края ПЖ до верхнего с окутыванием задней поверхности культи ПЖ - п. 3. После достижения проекции верхнего края ПЖ нить выводят «наружу» из зоны анастомоза по направлению к хвосту ПЖ. Далее накладывают второй серозно-мышечный полукисетный шов по брыжеечному краю петли тонкой кишки концом прошивной нити, не проводимой в «окно» брыжейки, от проекции нижнего края ПЖ до верхнего с «наружной» стороны петли с окутыванием передней поверхности культи ПЖ - п. 4. Последний вкол иглы проводится в зоне верхнего края культи ПЖ за задний листок париетальной брюшины в парапанкреатическую клетчатку, без прошивания паренхимы ПЖ. Два наложенных раздельных полукисетных шва временно не затягивают. Далее по окружности протока ПЖ (ППЖ) накладывают отдельные прошивные нити (в зависимости от диаметра, но не менее 5 при узком ППЖ, нитью PDS 0000 на атравматичной игле). После чего, поочередно, вначале затягивают ранее наложенный серозно-мышечный узловой шов у границы окна брыжейки между «заглушенным» и свободным концами петли тонкой кишки, затем в зоне верхнего края культи ПЖ затягивают два полукисетных шва, дозировано, до оптимального облегания серозной оболочкой кишки культи ПЖ. Таким образом, достигается охват культи ПЖ серозной оболочкой стенки тощей кишки с формированием серозного канала. Далее напротив ППЖ рассекают стенку отводящего свободного отдела петли тонкой кишки соответственно диаметру протока. Накладывают прецизионный вирсунгоеюноанастомоз «конец в бок» в варианте «mucosa to mucosa» - п. 5. Затем накладывают отдельные узловые серозно-мышечные швы на переднюю стенку «заглушенного» и свободного отделов петли тонкой кишки без образования тонко-тонкокишечного анастомоза - п. 6. Таким образом, достигается формирование прецизионного вирсунгоеюноанастомоза с дополнительной полной атравматичной перитонизацией всего среза культи ПЖ, без захвата в швы паренхимы органа - п. 6.
Пример. Пациентка М., 58 лет, госпитализирована в плановом порядке в хирургическое отделение №1 ГБУЗ Краевая клиническая больница №2 г. Краснодара 22.04.2016 с диагнозом: Cr головки поджелудочной железы T1N0Mx, I st., II кл. гр.. Из анамнеза: с 28.03.2016 по 04.04.2016 находилась на стационарном лечении в том же отделении с диагнозом: Cr головки поджелудочной железы T1N0Mx, I st, II кл. гр.. Механическая желтуха. Выполнена эндоскопическая ретроградная папиллосфинктеротомия, ретроградная холангиография, стентирование общего желчного протока. После проведения консервативной терапии на фоне положительной динамики выписана на амбулаторное лечение. Повторная госпитализация после купирования клинических проявлений механической желтухи и нормализации показателей билирубинемии. После завершения предоперационного обследования и проведения предоперационной подготовки больной 25.04.2016 выполнено оперативное вмешательство: верхне-срединная лапаротомия. При ревизии органов брюшной полости обнаружена опухоль головки поджелудочной железы до 1 см в диаметре, тело и хвост поджелудочной железы нормальной эластичности, дольчатость сохранена, признаков фиброза нет. Метастазов не выявлено. Регионарные лимфоузлы не увеличены. Выполнена панкреатодуоденальная резекция с сохранением привратника. Вирсунгов проток не расширен, диаметром до 2 мм. Восстановительный этап: на отключенную по Ру петлю тонкой кишки, проведенную в верхний этаж брюшной полости через сформированное «окно» в бессосудистой зоне брыжейки поперечно-ободочной кишки, правее от средних толстокишечных сосудов, первоочередно сформирован атравматичный прецизионный вирсунгоеюноанастомоз с широкой перитонизацией среза культи поджелудочной железы согласно вышеописанной методике. Дистальнее на 20 см сформирован холедохоеюноанастомоз «конец в бок» атравматичными нитями PDS 0000. На другую петлю сформирован дуоденоеюноанастомоз «конец в конец» отдельными узловыми швами PDS 0000, дистальнее на 40 см сформирован межкишечный анастомоз «конец в бок». Ушиты окна в брыжейках. Гемостаз. Дренирование брюшной полости. Послойный шов раны. Асептическая повязка. Послеоперационный период протекал гладко. Оценку сформированного панкреатокишечного анастомоза проводили на основании критериев Международной группы по изучению недостаточности панкреатических анастомозов (International Study Group on Pancreatic Fistula - ISGPF), согласно которым признаков несостоятельности не выявлено. Других осложнений послеоперационного периода (развития послеоперационного панкреатита культи поджелудочной железы, формирования панкреатических свищей, жидкостных скоплений брюшной полости, абсцессов брюшной полости, нагноения послеоперационной раны, длительного гастростаза и др.) у пациентки также не было. 11.05.2016 больная в удовлетворительном состоянии выписана на амбулаторное лечение по месту жительства.
Разработанный способ формирования панкреатокишечного анастомоза при панкреатодуоденальной резекции апробирован у 14 пациентов с положительными результатами. Случаев летального исхода, несостоятельности панкреатокишечного анастомоза, развития псолеоперационного панкреатита культи поджелудочной железы не зафиксировано.
Способ формирования панкреатокишечного анастомоза при панкреатодуоденальной резекции, включающий проведение культи поджелудочной железы (ПЖ) через «окно» в брыжейке тонкой кишки, формирование петли из тонкой кишки вокруг культи ПЖ, отличающийся тем, что после формирования отключенной по Ру петли тонкой кишки проводят культю ПЖ в «окно» брыжейки тонкой кишки, на листок париетальной брюшины в зоне нижнего края ПЖ на границе мобилизованной части культи ПЖ, на расстоянии не более 1 см, выполняют два рядом расположенных фиксированных стежка, три из четырех концов нитей с иглами выводят в «окно» брыжейки, далее двумя из трех нитей накладывают серозно-мышечный узловой шов между «заглушенным» и отводящим концами петли тонкой кишки, одной оставшейся нитью накладывают по брыжеечному краю петли кишки полукисетный серозно-мышечный шов от нижнего края до верхнего края ПЖ с окутыванием задней поверхности культи ПЖ, второй полукисетный шов накладывают концом нити, не проведенной в «окно» брыжейки, от нижнего края ПЖ до верхнего с окутыванием передней поверхности культи ПЖ, у верхнего края культи ПЖ производят вкол в листок париетальной брюшины, и оба наложенных серозно-мышечных шва затягивают без прошивания паренхимы ПЖ до оптимального облегания серозной оболочкой кишки культи ПЖ, после этого затягивают шов между «заглушенным» и отводящим концами петли тонкой кишки у нижнего края культи ПЖ, обеспечивают оптимальное облегание культи серозной оболочкой кишки, проток ПЖ изолированно вшивают в стенку отводящего отдела петли тонкой кишки; стороны петли кишки сшивают между собой без образования тонко-тонкокишечного анастомоза.
.