Способ реконструкции пищеварительного тракта после панкреатодуоденальной резекции и экстирпации желудка с восстановлением физиологической и анатомической целостности
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии. После панкреатодуоденальной резекции с экстирпацией желудка накладывают погружной свисающий пищеводно-тощекишечный анастомоз. Анастомозируют культю поджелудочной железы с тощей кишкой с муфтообразной перитонезацией анастомоза. Между приводящей петлей тощей кишки на уровне отсеченной культи холедоха и холедохом накладывают арефлюксный холедохоеюноанастомоз. Формируют резервуар, восполняющий функцию удаленного желудка, выполняя тонко-тонкокишечный анастомоз протяженностью 15 см по Брауну. Резервуар фиксируют узловыми швами к краю отверстия брыжейки поперечно-ободочной кишки. Способ обеспечивает реконструкцию пищеварительного тракта после панкреатодуоденальной резекции с гастрэктомией по поводу местнораспространенного рака желудка. 1 пр., 6 ил.
Реферат
Изобретение относится к медицине, а именно к хирургии и онкологии, к способам реконструкции пищеварительного тракта после панкреатодуоденальной резекции и экстирпации желудка с восстановлением физиологической и анатомической целостности и может быть использовано при реконструктивно-восстановительных операциях на желудочно-кишечном тракте, в частности при операциях по поводу запущенных форм злокачественных образований желудка и поджелудочной железы, требующих радикальных резекций или полного удаления пораженного органа.
Несмотря на устойчивое снижение заболеваемости, рак желудка сохраняет одно из ведущих мест. В структуре онкологической патологии населения России на него приходится 12,7% всех злокачественных новообразований, а по показателю смертности рак желудка занимает второе место (16,7%). Наибольшее число больных к началу лечения имеет местно-регионарное распространение процесса.
Основным и, как правило, единственным методом лечения рака желудка является хирургический. Рак желудка - заболевание, лечение которого имеет существенные различия в разных регионах мира, что связано не только с эпидемиологическими особенностями, но и с подходом к раннему выявлению и лечению болезни в странах западного и восточного полушарий. Опыт лечения рака желудка, накопленный в азиатских странах, используется в Европе в целях обучения и при проведении исследовательских работ. По уровню заболеваемости раком желудка Россия занимает 2-е после Японии место среди других стран мира. Возрастная кривая заболеваемости раком желудка лиц обоего пола имеет пик в 70-74 года, смертности в 75-79 лет. Ежегодно регистрируется 8 млн новых случаев злокачественных новообразований и более 5,2 млн смертей от них. В России в 2000 году выявлено 448,6 тыс. случаев. У 60-90% больных раком желудка (РЖ) заболевание диагностируют на III-IV стадии. Несмотря на достигнутые успехи в диагностике, адъювантной химиотерапии, прогноз в отношении распространенного рака желудка до сих пор остается неудовлетворительным [3, 5].
Понимание причин возникновения рака желудка, путей распространения процесса и прогрессирования и возможности раннего выявления опухоли значительно улучшилось в последнее время. Опубликованы руководства по ведению пациентов раком желудка. Хирургическое лечение стандартизировано, новые технологии и понимание развития болезни на молекулярном уровне привело к тому, что программы лечения составляются с учетом индивидуальных особенностей каждого больного.
Известен способ А.А. Шалимова первичного включения в пищеварение двенадцатиперстной кишки после гастрэктомии и создания эзофагоеюноанастомоза по Гиляровичу-Шалимову [7]. Способ заключается в создании тонкокишечно-двенадцатиперстного анастомоза после гастрэктомии, при котором создается резервуар вместо удаленного желудка и включается в пассаж пищи двенадцатиперстная кишка. После удаления желудка длинная петля тонкой кишки проводится позадиободочно с целью создания пищеводно-тонкокишечного анастомоза по Гиляровичу-Шалимову. После этого прошитую аппаратом УКЛ-60 двенадцатиперстную кишку не погружают в кисетный шов, а анастомозируют с отводящим от пищеводно-кишечного анастомоза проксимальным отделом тонкой кишки после ее пересечения на расстоянии 15-20 см от вышеуказанного анастомоза. Дистальный отрезок отводящей тонкокишечной петли перитонизируют в кисетный шов и анастомозируют по типу "бок в бок" с приводящей петлей. Этот способ имеет ряд недостатков.
Во-первых, оригинальный способ А.А. Шалимова предполагает формирование анастомозов (пищеводно-тонкокишечного, межкишечного) позадиободочно. Этот фактор значительно уменьшает возможность повторной операции у таких больных при развитии локорегионарного рецидива. Во-вторых, относительно короткая (15-20 см) и "прямая" изоперистальтическая отводящая петля тонкой кишки, анастомозируемая с двенадцатиперстной кишкой, не дает возможности пищевому комку достаточное время находится в трансплантате, что противоречит самой идеи еюногастропластики. Третьим недостатком способа А.А. Шалимова является формирование пищеводно-кишечного анастомоза двухрядным швом, что ухудшает и без того недостаточное кровоснабжение стенки пищевода после его мобилизации.
Недостатком известных способов является развивающаяся в 15-30% случаев несостоятельность панкреатоэнтероанастомоза [2], ведущая к очень тяжелым и зачастую смертельным осложнениям. Большинство известных способов не разобщают панкреатоэнтероанастомоз от других, поэтому в случае его несостоятельности через дефект анастомозируемой кишки в брюшную полость начинают изливаться панкреатический сок и желчь - при наложении анастомозов на двух кишечных петлях, а также желудочный сок - при наложении панкреато-, гепатико- и гастроэнтероанастомоза на одной кишечной петле. Несостоятельность панкреатоэнтероанастомоза может приводить к развитию перитонита, кишечных свищей, аррозивных кровотечений.
Известен способ реконструкции ЖКТ после ПДР, включающий формирование изолированной и основной петель тощей кишки, наложение панкреато- и гепатикоэнтероанастомозов с изолированной петлей, гастроэнтероанастомоза с основной петлей тощей кишки с последующим формированием межкишечного анастомоза, в котором, согласно изобретению, дополнительно формируют вторую изолированную петлю тощей кишки, панкреато- и гепатикоэнтероанастомозы накладывают разобщенно, каждый с одной изолированной кишечной петлей, а межкишечный анастомоз формируют клапанным между изолированными и основной петлями (один клапанный изоперистальтический анастомоз на трех кишечных петлях). Недостатком заявленного способа является отсутствие профилактических мер, направленных непосредственно на предупреждение развития несостоятельности панкреатоэнтероанастомоза и гепатикоэнтероанастомоза [1].
Наиболее широко распространенным и взятым за прототип является известный способ реконструкции желудочно-кишечного тракта после выполнения панкреатодуоденальной резекции по Шалимову [6]. После удаления панкреатодуоденального комплекса, в который не включают желчный пузырь, формируют изолированную петлю тощей кишки (длиной не менее 1 м - с целью профилактики рефлюкса кишечного содержимого в желчный и панкреатический протоки), с которой последовательно анастомозируют культю поджелудочной железы и культю холедоха. С другой - основной - петлей тонкой кишки накладывают гастроэнтероанастомоз. Затем изолированную петлю кишки анастомозируют с основной.
Недостатком известного, принятого является развитие тяжелых послеоперационных осложнений, вызванных несостоятельностью панкреато- и гепатикоэнтероанастомозов, которые могут привести к смерти больного. При несостоятельности указанных анастомозов в брюшную полость изливаются панкреатический, кишечный сок и желчь. В результате их перемешивания активируются ферменты поджелудочной железы [3, 4]. Активированные ферменты разрушают серозные оболочки предлежащих органов, что приводит к образованию кишечных свищей, возникновению аррозивного кровотечения. Потери пищеварительных соков могут быть довольно значительными. Консервативно и оперативно вылечить подобное осложнение очень трудно. Релапаротомия не может устранить опасные последствия указанного осложнения. Реконструкция ЖКТ в соответствии с известным способом не исключает рефлюкса кишечного содержимого в главный панкреатический и общий желчный протоки, что приводит к развитию панкреатита и холангита, повышает опасность несостоятельности анастомозов. Наложение панкреатоэнтеро- и холедохоэнтероанастомозов последовательно с изолированной кишечной петлей вызывает излишний расход - до 1 м длиной - и деформацию - перегибы - кишечной петли, т.к. почти вся она располагается в подпеченочном пространстве, что может нарушить пассаж кишечного отделяемого, способствовать развитию несостоятельности анастомозов.
Новый технический результат - снижение послеоперационных осложнений, повышение надежности анастомозов, расширение области применения и более физиологичная реконструкция пищеварительного тракта.
Для достижения нового технического результата в способе реконструкции пищеварительного тракта после панкреатодуоденальной резекции и экстирпации желудка с восстановлением физиологической и анатомической целостности, включающем удаление панкреатодуоденального комплекса, формирование изолированной петли тощей кишки, с которой последовательно формируют арефлюксные анастомозы с культей поджелудочной железы и культей холедоха, после экстирпации желудка иммобилизуют тощую кишку и проводят ее через отверстие в брыжейке поперечно-ободочной кишки, укладывают в виде петли на место удаленного желудка и формируют свисающий, арефлюксный пищеводно-тонкокишечный анастомоз по типу конец в бок на расстоянии до 30 см от связки Трейца, для этого подготавливают дистальный конец пищевода путем рассечения серозно-мышечного слоя культи пищевода до подслизистой основы перпендикулярно его оси по всей окружности, серозно-мышечный слой отделяют от подслизистого с помощью тугого тупфера на протяжении 15-20 мм и заворачивают в виде манжеты, край которой подшивают тремя узловыми швами к серозной оболочке, полученный "хоботок" культи пищевода погружают в просвет мобилизованного участка тощей кишки, после чего сшивают подслизистые и слизистые оболочки пищевода и тощей кишки подслизисто-слизистым швом по окружности, заканчивают анастомоз наложением наружного ряда швов между серозно-мышечными слоями, далее формируют поджелудочно-тощекишечный анастомоз по типу «конец в бок» швом «слизистая к слизистой», для этого после резекции поджелудочной железы ее культю мобилизуют на расстоянии 2,5-3 см от края пересечения железы, выкраивают серозно-мышечный лоскут, точно соответствующий размеру мобилизованного сегмента культи поджелудочной железы, формируют ряд швов между слизисто-подслизистым слоем кишечного резервуара и рассекают слизистую оболочку малым отверстием, соответствующим ширине потока железы, Вирсунгов проток спускают в просвет кишки, после этого формируют второй ряд швов между наружным краем культи поджелудочной железы и серозно-мышечным слоем тощекишечного резервуара, причем выполняют первый вкол иглы в направлении снаружи внутрь и последний выкол в направлении изнутри кнаружи внутреннего ряда панкреатоеюноанастомоза осуществляют через стенку кишки, исключая ее серозно-мышечный слой, после дислокации протока железы в просвет кишки нити затягивают, далее серозно-мышечный слой связывают с краем культи железы с образованием муфты, которую сшивают путем сопоставления краев ранее сформированного серозно-мышечного лоскута стенки кишки, на следующем этапе формируют холедохоеюноанастомоз, для этого на 2 см выше ушитой культи кишки рассекают и выделяют серозно-мышечный слой, перевязывают слизисто-подслизистый слой, сближают и центрируют культю холедоха и тощей кишки из слизисто-подслизистого слоя, после этого накладывают первый ряд швов - захватывая слизисто-подслизистый слой кишки и стенку холедоха, без прокола насквозь последнего, вскрывают просвет кишки и в виде «хоботка» спускают холедох в ее просвет, затем формируют второй ряд швов поверх первого, отступив на 1 см от культи холедоха, при этом швы формируют со стенкой холедоха и серозно-мышечным слоем тощекишечного резервуара, на последнем этапе формируют тощекишечный резервуар, выполняющий функцию желудка, путем наложения протяженного до 15 см двурядного межкишечного анастомоз по Брауну, включающего сближение краев тощей кишки, их рассечение и сшивание задних и передних губ анастомоза, затем сформированный резервуар фиксируют узловыми швами к краю отверстия брыжейки поперечно-ободочной кишки по краю сформированного анастомоза.
Способ осуществляют следующим образом.
1 этап. После экстирпации желудка иммобилизуют тощую кишку и проводят ее через отверстие в брыжейке поперечно-ободочной кишки, укладывают в виде петли на место удаленного желудка.
2 этап. Формируют свисающий, арефлюксный пищеводно-тонкокишечный анастомоз по типу конец в бок на расстоянии до 30 см от связки Трейца. Подготавливают дистальный конец пищевода путем рассечения серозно-мышечного слоя культи пищевода до подслизистой основы перпендикулярно его оси по всей окружности, серозно-мышечный слой отделяют от подслизистого с помощью тугого тупфера на протяжении 15-20 мм и заворачивают в виде манжеты, край которой подшивают тремя узловыми швами к серозной оболочке. Полученный "хоботок" культи пищевода погружают в просвет мобилизованного участка тощей кишки. После чего сшивают подслизистые и слизистые оболочки пищевода и тощей кишки подслизисто-слизистым швом по окружности. Заканчивают анастомоз наложением наружного ряда швов между серозно-мышечными слоями. Таким образом формируют серозно-мышечную манжету арефлюксного эзофагоеюнального анастомоза.
3 этап. Формируют поджелудочно-тощекишечный анастомоз по типу «конец в бок» швом «слизистая к слизистой»: после резекции поджелудочной железы ее культю мобилизуют на расстоянии 2,5-3 см от края пересечения железы. Мобилизованный сегмент культи поджелудочной железы анатомически прилежит к задней стенке желудка. Проецируя культю поджелудочной железы на стенку нового кишечного резервуара как бы «заднюю стенку желудка», выкраивают серозно-мышечный лоскут из стенки кишки, размером: 2 см × 3 см × 2 см. Выкроенный серозно-мышечный лоскут точно соответствует размеру мобилизованного сегмента культи поджелудочной железы. Формируют ряд швов между слизисто-подслизистым слоем кишечного резервуара и рассекают слизистую оболочку малым отверстием, соответствующим ширине потока железы. Вирсунгов проток спускают в просвет кишки. Формируют второй ряд швов между наружным краем культи поджелудочной железы и серозно-мышечным слоем тощекишечного резервуара.
Первый вкол иглы в направлении снаружи внутрь и последний выкол в направлении изнутри кнаружи внутреннего ряда панкреатоеюноанастомоза осуществляют через стенку кишки, исключая ее серозно-мышечный слой.
После формирования передней и задней губы внутреннего ряда швов еще незатянутый панкреатоеюноанастомоз выглядит непрерывно обшитым атравматичными нитями с полным соответствием просвета рассеченного отверстия в слизистой оболочке кишки и размером культи поджелудочной железы, причем выполнением непрерывного шва по краю культи поджелудочной железы достигается гемостатический эффект, который хорошо виден при натягивании нитей. После дислокации протока железы в просвет кишки нити затягивают. Далее серозно-мышечный слой связывают с краем культи железы, образуя муфту, которую сшивают путем сопоставления краев ранее сформированного серозно-мышечного лоскута стенки кишки.
4 этап. Формирование холедохоеюноанастомоза. На 2 см выше ушитой культи кишки проводят рассечение и выделение серозно-мышечного слоя, перевязку слизисто-подслизистого слоя, сближение и центровку культи холедоха и кишки из слизисто-подслизистого слоя. Далее накладывают первый ряд швов - захватывая слизисто-подслизистый слой кишки и стенку холедоха, без прокола насквозь последнего, вскрывают просвет кишки и в виде «хоботка» спускают холедох в ее просвет. Формируют второй ряд швов поверх первого отступив на 1 см от культи холедоха. Швы формируют со стенкой холедоха и серозно-мышечным слоем тощекишечного резервуара.
5 этап. Формируют протяженный до 15 см двурядный межкишечный анастомоз по Брауну, путем сближения краев тонкой кишки, их рассечением и сшиванием задних и передних губ анастомоза. Сформированный резервуар фиксируют узловыми швами к краю отверстия брыжейки поперечно-ободочной кишки без погружения сформированного анастомоза.
Отсутствие в мировой литературе и в патентно-информационных источниках решений со сходной совокупностью существенных признаков свидетельствует о соответствии предложения авторами критериям «новизна» и «изобретательский уровень». Изобретение иллюстрируется схемами выполнения конкретных приемов и примерами отдельных операций в эксперименте.
На иллюстрациях представлено.
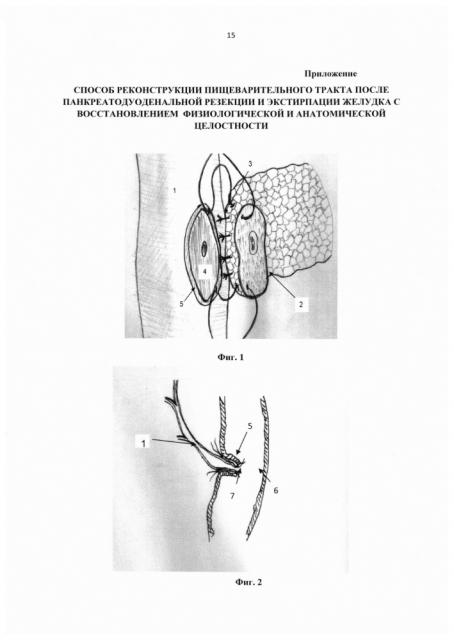
Фиг. 1. Способ формирования панкреатоеюнального анастомоза.
1 - сформированный тонкокишечный резервуар;
2 - культя поджелудочной железы;
3 - формирование наружного ряда панкреатоеюнального анастомоза;
4 - участок тонкой кишки отпрепарированный до подслизистой основы;
5 - серозно-мышечная "манжета".
Фиг. 2. Способ формирования холедохоеюнального анастомоза.
1 - сформированный тощекишечный резервуар;
5 - серозно-мышечная "манжета";
6 - холедох;
7 - сформированный арефлюксный холедохоеюнальный анастомоз.
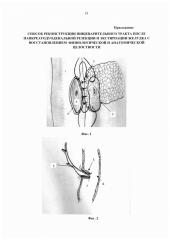
Фиг. 3. Способ формирования эзофагоеюнального анастомоза, продольный срез.
1 - сформированный тощекишечный резервуар;
8 - культя пищевода;
9 - сформированный арефлюксный эзофагоеюнальный анастомоз.
Фиг. 4. Способ формирования эзофагоеюнального анастомоза, фронтальный срез.
1 - сформированный тощекишечный резервуар;
8 - культя пищевода;
9 - сформированный арефлюксный эзофагоеюнальный анастомоз.
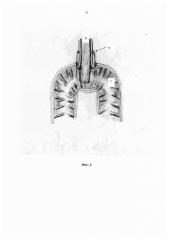
Фиг. 5. Общая картина сформированных анастомозов.
7 - сформированный арефлюксный холедохоеюнальный анастомоз;
9 - сформированный арефлюксный эзофагоеюнальный анастомоз;
10 - сформированный арефлюксный панкреатоеюнальный анастомоз.
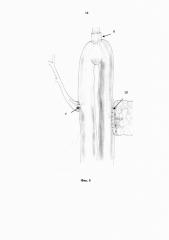
Фиг. 6. Общая схема реконструкции пищеварительного тракта после экстирпации желудка и резекции поджелудочной железы.
1 - сформированный тощекишечный резервуар с протяженным анастомозом по Брауну;
7 - сформированный арефлюксный холедохоеюнальный анастомоз;
9 - сформированный арефлюксный эзофагоеюнальный анастомоз;
10 - сформированный арефлюксный панкреатоеюнальный анастомоз;
11 - "окно" в брыжейке толстой кишки.
Проверочным тестом достижимости технического результата является экспериментальная апробация предлагаемого способа в анатомическом эксперименте на 10 беспородных собаках массой тела 10-16 кг. Эксперименты на животных выполнены в отделе экспериментальной хирургии Центральной научно-исследовательской лаборатории СибГМУ. Исследование проводили согласно этическим принципам, изложенным в "Европейской конвенции по защите позвоночных животных, используемых для экспериментальных и других научных целей", все манипуляции и выведение животных из опытов проводили под общей анестезией.
Пример 1 (беспородная собака массой тела 16 кг). После обработки операционного поля йодом и спиртом под общей анестезией с управляемым дыханием выполнили верхне-средне-срединная лапаротомию, осуществляли мобилизацию ДПК по Vautrin-Kocher. После чего выполнили классическую операцию Wipple с гастрэктомией в едином блоке. В бессосудистое месте брыжейки поперечноободочной кишки сделали разрез для проведения петли тощей кишки. Проводили петлю тощей кишки через отверстие в брыжейке поперечно-ободочной кишки. Формировали погружной свисающий в просвет органа пищеводно-тонкокишечный анастомоз по типу конец в бок на расстоянии 30 см от связки Трейца.
Далее подготавливали дистальный конец пищевода и петлю тощей кишки для арефлюксного анастомоза. Накладывали швы на заднюю полуокружность нижнего края мышечного жома и на верхний край серозно-мышечной оболочки кишки.
Сшивали подслизистые и слизистые оболочки пищевода и тощей кишки подслизисто-слизистым швом задней полуокружности анастомоза, аналогично - передней полуокружности анастомоза.
Заканчивали анастомоз наложением швов на переднюю полуокружность нижнего края мышечного жома и на серозно-мышечную оболочку кишки. После этого выполняли формирование поджелудочно-тощекишечного анастомоза: на расстоянии 15 см от пищеводно-кишечного анастомоза между задней частью пересеченной поджелудочной железы и серозно-мышечным слоем тощей кишки начинали анастомозирование с наложения ряда узловых швов. После наложения швов на заднюю губу поджелудочно-тощекишечного анастомоза производили небольшой разрез стенки тощей кишки на уровне панкреатического протока диаметром, равным его просвету. В дистальный сегмент панкреатического протока вводили тонкий силастиковый катетер с несколькими отверстиями. Формирование анастомоза между протоком поджелудочной железы и стенкой тощей кишки полностью завершали. Переднюю поверхность пересеченной поджелудочной железы сшивали с серозно-мышечным слоем тощей кишки.
Далее осуществляли формирование холедохоеюноанастомоза, для чего на 2 см выше ушитой культи кишки проводили рассечение и выделение серозно-мышечного слоя, препарировали слизисто-подслизистый слой, проводили сближение и центровку культи холедоха и участка слизисто-подслизистого слоя тонкой кишки. Далее накладывали первый ряд швов - захватывая слизисто-подслизистый слой кишки и стенку холедоха, без прокола насквозь последнего, вскрывали просвет кишки и в виде «хоботка» спускали холедох в ее просвет. После этого формировали второй ряд швов поверх первого, отступив на 1 см от культи холедоха. Швы накладывали со стенкой холедоха и серозно-мышечным слоем тощекишечного резервуара.
В последнем формировали в 15 см от пищеводно-тонкокишечного анастомоза межкишечный анастомоз по Брауну. Тощую кишку (восходящий и нисходящий отдел) фиксировали узловыми швами к краю отверстия брыжейки поперечно-ободочной кишки без погружения анастомоза Брауна вовнутрь.
Результаты экспериментальной апробации подтверждают работоспособность предлагаемого способа и достижимость технического результата. Готовность операции к клиническому применению свидетельствует о соответствии предложения критерию «промышленно применимо».
Способ целесообразно применять с целью реконструкции пищеварительного тракта после панкреатодуоденальной резекции с гастрэктомией по поводу местнораспространенного рака желудка.
Преимущества предлагаемого способа
1. Разработанный способ наложения эзофагоеюноанастомоза позволяет сформировать надежное пищеводное соустье при разнице диаметров сшиваемых органов во всех случаях.
2. Использование разработанных способов позволяет предотвратить развитие рефлюкс-эзофагита и, как следствие, рубцовых стриктур анастомозов у больных с нарушениями локального кровотока мобилизованного кишечного трансплантата, а также при наличии супрастенотически расширенного пищевода.
3. Способ позволит восстановить непрерывность пищеварительного тракта с сохранением анатомо-физиологического расположения культи поджелудочной железы и общего желчного протока с наложением анастомозов без натяжения.
Источники информации
1. Ионин В.П. Способ реконструкции желудочно-кишечного тракта после выполнения панкреатодуоденальной резекции // Патент на изобретение № 2123293 А61В 17/00 от 20.12.1998 г.
2. Профилактика некоторых ранних и поздних осложнений после гастрэктомии / Жерлов Г.К., Дамбаев Г.Ц., Баранов А.И. и др. // Вопросы онкологии. - 1988. - № 12. - С. 1489-1492.
3. Реконструкции пищеводно-кишечного анастомоза у больных после гастрэктомии по поводу рака желудка / Жерлов Г.К., Кошель А.П., Куртсеитов Н.Э. // Сибирский онкологический журнал. - 2009. - № 2. - С. 10-14.
4. Способ формирования клапана тонкой кишки / Жерлов Г.К., Баранов А.И., Тарасевич И.С. // БИ. Открытия, изобретения, товарные образцы. - 1991. - № 21. - С. 23.
5. Формирование пищеводно-желудочного анастомоза при проксимальной резекции желудка / Жерлов Г.К., Дамбаев Г.Ц., Чирков Д.Н. // Клиническая хирургия. - 1987. - № 8. - С. 16-19.
6. Шалимов А.А., Радзиховский А.Н., Полупаев В.Н. Атлас операций на печени, желчных путях, поджелудочной железе и кишечнике. – М.: Медицина, 1979. - 368 с.
7. Шалимов А.А., Саенко В.Ф. Хирургия пищеварительного тракта. – Киев, 1987. С. 284-286.
Способ реконструкции пищеварительного тракта после панкреатодуоденальной резекции и экстирпации желудка с восстановлением физиологической и анатомической целостности, включающий удаление панкреатодуоденального комплекса, формирование изолированной петли тощей кишки, с которой последовательно формируют арефлюксные анастомозы с культей поджелудочной железы и культей холедоха, отличающийся тем, что после экстирпации желудка иммобилизуют тощую кишку и проводят ее через отверстие в брыжейке поперечно-ободочной кишки, укладывают в виде петли на место удаленного желудка и формируют свисающий, арефлюксный пищеводно-тонкокишечный анастомоз по типу конец в бок на расстоянии до 30 см от связки Трейца, для этого подготавливают дистальный конец пищевода путем рассечения серозно-мышечного слоя культи пищевода до подслизистой основы перпендикулярно его оси по всей окружности, серозно-мышечный слой отделяют от подслизистого с помощью тугого тупфера на протяжении 15-20 мм и заворачивают в виде манжеты, край которой подшивают тремя узловыми швами к серозной оболочке, полученный "хоботок" культи пищевода погружают в просвет мобилизованного участка тощей кишки, после чего сшивают подслизистые и слизистые оболочки пищевода и тощей кишки подслизисто-слизистым швом по окружности, заканчивают анастомоз наложением наружного ряда швов между серозно-мышечными слоями, далее формируют поджелудочно-тощекишечный анастомоз по типу «конец в бок» швом «слизистая к слизистой», для этого после резекции поджелудочной железы ее культю мобилизуют на расстоянии 2,5-3 см от края пересечения железы, выкраивают серозно-мышечный лоскут, точно соответствующий размеру мобилизованного сегмента культи поджелудочной железы, формируют ряд швов между слизисто-подслизистым слоем кишечного резервуара и рассекают слизистую оболочку малым отверстием, соответствующим ширине потока железы, Вирсунгов проток спускают в просвет кишки, после этого формируют второй ряд швов между наружным краем культи поджелудочной железы и серозно-мышечным слоем тощекишечного резервуара, причем выполняют первый вкол иглы в направлении снаружи внутрь и последний выкол в направлении изнутри кнаружи внутреннего ряда панкреатоеюноанастомоза осуществляют через стенку кишки, исключая ее серозно-мышечный слой, после дислокации протока железы в просвет кишки нити затягивают, далее серозно-мышечный слой связывают с краем культи железы, с образованием муфты, которую сшивают путем сопоставления краев ранее сформированного серозно-мышечного лоскута стенки кишки, на следующем этапе формируют холедохоеюноанастомоз, для этого на 2 см выше ушитой культи кишки рассекают и выделяют серозно-мышечный слой, перевязывают слизисто-подслизистый слой, сближают и центрируют культю холедоха и тощей кишки из слизисто-подслизистого слоя, после этого накладывают первый ряд швов - захватывая слизисто-подслизистый слой кишки и стенку холедоха, без прокола насквозь последнего, вскрывают просвет кишки и в виде «хоботка» спускают холедох в ее просвет, затем формируют второй ряд швов поверх первого, отступив на 1 см от культи холедоха, при этом швы формируют со стенкой холедоха и серозно-мышечным слоем тощекишечного резервуара, на последнем этапе формируют тощекишечный резервуар, выполняющий функцию желудка, путем наложения протяженного до 15 см двурядного межкишечного анастомоз по Брауну, включающего сближение краев тощей кишки, их рассечение и сшивание задних и передних губ анастомоза, затем сформированный резервуар фиксируют узловыми швами к краю отверстия брыжейки поперечно-ободочной кишки по краю сформированного анастомоза.