Способ ишемизации лимфангиом у детей
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для ишемизации лимфангиом у детей. Отступя от края минимального расстояния между краями здоровой ткани лимфангиомы на 4,0-5,0 мм, на коже выполняют линейный микроразрез, через него, ближайшую надкостницу или фасцию в лимфангиому вкалывают обоюдоострую изогнутую колющую иглу с рассасывающейся нитью, фиксированной по центру иглы, один конец нити оставляют фиксированным в микроразрезе и опухоль прошивают с шагом стежков и расстояний между швами 2,0-3,0 мм, не выводя иглы наружу, при этом погруженную иглу после выполнения очередного шва на противоположном краю под кожей проводят в мягкие ткани до положения ближайшего к лимфангиоме конца иглы на расстоянии 2,0-3,0 мм, пальпаторно этот конец смещают для следующего шва и последовательно выполняют следующий шов до полного прошивания опухоли, иглу с нитью пропускают в диаметрально отдаленной от микроразреза точке в здоровой ткани, через образование и также через надкостницу или фасцию, возвращают ее подкожно в микроразрез, осторожно дозированно, путем подтягивания нитей выполняют окклюзию, компрессию лимфангиомы до достижения ишемизации. Способ позволяет уменьшить риск инфицирования, грубых рубцовых деформаций. 1 пр., 4 ил.
Реферат
Предлагаемое изобретение относится к медицине и может использоваться в детской стоматологии, челюстно-лицевой хирургии, общей хирургии при лечении диффузных, глубоких капиллярно-кавернозных, кавернозных, кистозных, кистозно-кавернозных лимфангиом. Лимфангиомы головы и шеи составляют 52-54% всех лимфангиом и характерны тем, что чаще всего выявляются у детей при рождении либо в первые месяцы жизни и в возрасте до года (Дьякова С.П. Стоматология, детская хирургия: учебная литература для студентов медицинских вузов, М.: «Медицина», 2009, стр. 331). Лимфангиома челюстно-лицевой области у детей составляет 6-9% доброкачественных мягкотканых опухолей, а среди сосудистых - 9-18% (Персии Л.С., Елизарова В.М., Дьякова С.В. Стоматология детского возраста: Учебная литература для студентов медицинских вузов, М.: «Медицина», 2006, стр. 457). Ее локализация может быть различна: в мягких тканях лица, шеи и языка. Известно, что в отличие от целого организма, челюстно-лицевая область имеет анатомические и функциональные особенности (обильная иннервация, васкуляризация, развитая лимфатическая сеть и др.). Челюстно-лицевая область в отличие от остальных областей организма, имеющих новообразования, опухоли, как правило, имеют тенденцию к бурному росту с возможным вовлечением в патологический процесс других пограничных анатомических образований с последующим их функциональным нарушением и деформацией лицевого отдела. Лимфангиомам характерно присоединение и частое развитие воспалительных процессов в области образования, которые носят рецидивирующий характер и бывают различной степени выраженности, приводящие к анемии и нефропатии (Персии Л.С., Елизарова В.М., Дьякова С.В. Стоматология детского возраста: Учебная литература для студентов медицинских вузов. М.: «Медицина». 2006. С. 456). Лимфангиома при развитии из-за избыточного давления на окружающие ткани приводит к деформации костей лица. В лечении лимфангиом встречаются определенные трудности из-за вовлечения в опухолевидный процесс ближайших анатомических образований. Этот момент необходимо учитывать при планировании радикального удаления лимфангиомы, т.к. существует вероятность получить массивную кровопотерю, сопряженную с жизнью ребенка, а в отдаленном результате ее лечения - к грубой обезображивающей рубцовой деформации, препятствующей физиологическому развитию лицевого отдела и вызывающей функциональные нарушения жевания, глотания, речи, дыхания, эстетики и др. Используемые методы склерозирования новообразования бывают неэффективны из-за продолжения интенсивного движения жидкой среды в новообразовании.
Существуют различные способы лечения лимфангиом. Одним из ведущих считается хирургический (Персии Л.С., Елизарова В.М., Дьякова С.В. Стоматология детского возраста: Учебная литература для студентов медицинских вузов. М.: «Медицина». 2006. С. 456); (Робустова Т.Г. Хирургическая стоматология: Учебная литература для студентов стоматологического факультета медицинских вузов. М.: «Медицина». 2003. С. 432). Операция заключается в пункции новообразования с отсасыванием (аспирацией) содержимого (Боровский Е.Г., Копейкин В.Н., Колесов А.А., Шаргородский А.Г. Стоматология: руководство к практическим занятиям. М.: «Медицина». 1987. С. 479).
Недостатки: не всегда удается прекратить движение жидкости в образовании, обусловленное активным соответствующим возрасту поведением ребенка, что приводит к рецидивам.
За ближайший аналог принят способ прошивания по Васильеву (Федореев Г.А. Гемангиомы кожи у детей, Лен. «Медицина», 1971 г.). Прошивание проводят с выведением нити на поверхность кожи. При этом нет фиксации всего массива прошивания с малоподвижными подлежащими тканями и качественной ишемизации лимфангиомы. При этом высокий риск присоединения вторичной инфекции и появления грубой рубцовой деформации кожных покровов.
Задачи:
1. Обеспечить надежную щадящую окклюзию и ишемию в тканях лимфангиомы.
2. Предотвратить риск инфицирования внутреннего макролигатурного шва.
3. Предотвратить образование грубых рубцовых деформаций в виде втянутых рубцов на кожных покровах.
4. Обеспечить на 1-м этапе лечения лимфангиомы приостановление роста опухоли с целью более безопасного в случае необходимости хирургического лечения и достижения хорошего косметического эффекта.
Сущность изобретения: обеспечивают окклюзию и ишемизацию лимфангиомы: отступя от края минимального расстояния между краями здоровой ткани лимфангиомы на 4,0-5,0 мм, на коже выполняют линейный микроразрез, через него, надкостницу или фасцию в лимфангиому вкалывают обоюдоострую изогнутую колющую иглу Т- с рассасывающейся нитью, фиксированной по центру иглы, один конец нити оставляют фиксированным в микроразрезе и опухоль прошивают с шагом стежков и расстояний между швами 2,0-3,0 мм, не выводя иглы наружу, при этом погруженную иглу после выполнения одиночного шва и стежков на противоположном краю под кожей проводят в мягкие ткани до положения ближайшего к лимфангиоме конца иглы на расстоянии 2,0-3,0 мм, пальпаторно этот конец принудительно смещают для следующего шва и последовательно выполняют следующий шов до полного прошивания опухоли, иглу с нитью пропускают в диаметрально отдаленной от микроразреза точке также через надкостницу или фасцию, возвращают ее подкожно в микроразрез, осторожно дозировано, путем подтягивания нитей выполняют окклюзию, компрессию лимфангиомы до достижения ишемизации.
Технический результат: выполняя стягивание в мягких патологических тканях челюстно-лицевой области, обеспечивают постепенную щадящую ишемизацию (возможно применение синтетических рассасывающихся шовных материалов). Синтетический рассасывающийся шовный материал широко применяют для аппроксимации мягких тканей и/или наложения лигатур. Данный материал обладает нетравматическим прохождением через ткани, минимизирована воспалительная реакция. Рассасывается нить гидролизом. Полное рассасывание нити происходит за 90-120 суток. Толщина нити составляет 3/0), обеспечено надежное удержание рассасывающейся нитью приводящих и отводящих сосудов в окклюзии (3 и более мес), предотвращение втянутых рубцовых деформаций кожи за счет щадящей выполняемой манипуляции - смещения двухсторонней изогнутой 3/8 иглы подкожно, исключение контакта рассасывающейся нити с внешней средой во избежание нежелательного инфицирования травмированных тканей новообразования. Изогнутость иглы обеспечивает дополнительное удобство и снижение травматизма при каждом смещении ближайшего к образованию ее конца и определение дальнейшей траектории движения иглы. Прошивание изогнутой обоюдоострой иглой проводят путем пальцевого удержания иглы в положении изогнутости, что создает удобство для хирурга и улучшает контроль положения иглы. Для перемещения иглы в сторону необходимо иглу сместить. Проведя первый вкол в образование, иглу удобно захватывать за счет изогнутости.
Способ апробирован на 116 больных в течение 5-6 лет. Результаты: выявлено устранение роста образования с замещением соединительной тканью.
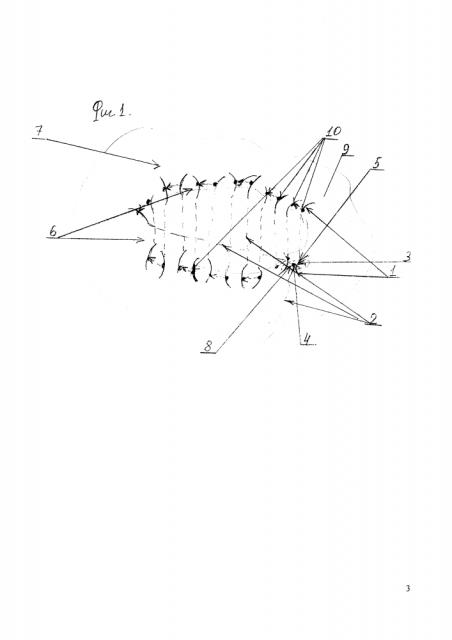
Для лучшего понимания предложенного способа приведена Фиг. 1 - схема ушивания лимфангиомы, вид сверху, где: 1 - игла изогнутая; 2 - рассасывающаяся нить; 3 - место первого вкола двухсторонней изогнутой иглы; 4 - место последнего выкола; 5 - узел шва; 6 - проекция лимфангиомы; 7 - прилегающий кожный покров; 8 - миниразрез; 9 - заключительный шов с выходом нити в микроразрез; 10 – точки вкола, выкола иглы вдоль опухоли.
Способ выполняют следующим образом: в плановом порядке в операционной под общим обезболиванием хирург в предполагаемом месте вкола, после обработки кожных покровов, делает прямой линейный микроразрез (8) кожного покрова и подкожно-жировой клетчатки с учетом расположения линий Лангера, длиной 2-3мм, сообразно естественным кожным складкам и мышечным (тяговым) линиям над подлежащими надкостницей либо фасцией, отступя на 4-5 мм от края лимфангиомы (6). Края разреза сепарируют на 2-3 мм. Вкол (3) осуществляют двухсторонней изогнутой иглой 3/8 (1) с закрепленной (фиксированной) по центру в ушко иглы нитью (2) к ближайшей надкостнице либо фасции. Нить проникает при минимальном сопротивлении мягких тканей, за счет колющего типа острия иглы (1) протягивают подкожно (с захватом при погружении иглы патологических тканей), выкалывают в здоровую ткань (10), таким образом хирург прошивает все образование и в финале проводится шов стежками (9) через все образование. При манипуляции первого вкола в образование двухстороннюю изогнутую иглу (1) необходимо проводить, без вывода (обнажения) противоположного конца иглы на поверхность кожного покрова. Двухстороннюю изогнутую иглу (1) с нитью (2) подводят к месту вкола (4). Концы нити завязывают в натяг узловыми швами при использовании хирургического инструмента. Затем узел (5) погружают через разрез в подкожный покров, края разреза (8) пальцами сближают и ушивают двумя узловыми швами либо заклеивают. На кожный покров поверх швов накладывают марлевую асептическую, давящую повязку. Ребенку на пятый день можно снимать кожные поверхностные швы.
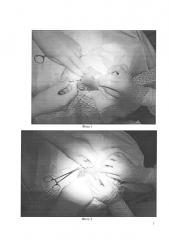
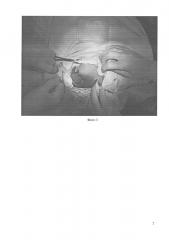
Пример: ребенок Н. пяти лет, поступил в отделение челюстно-лицевой хирургии 20.03.2013 года с диагнозом лимфангиома щеки слева. Проведено общеклиническое обследование. Выполнено УЗИ СНО, обнаружено: скорость тока жидкости в образовании 21 см/с. Поставлен диагноз - капиллярно-кавернозная лимфангиома щеки слева. В операционную ребенок взят 21.03.2013 года. По описанной методике проведено прошивание образования. В операционной под общим обезболиванием в планируемом месте вкола двухсторонней изогнутой иглой сделан микролинейный разрез (8) кожного покрова и подкожно-жировой клетчатки с учетом расположения линий Лангера, длиной 3 мм, сообразно естественным кожным складкам и мышечным (тяговым) линиям над подлежащими надкостницей, фасцией, отступя на 4-5 мм от лимфангиомы (6) на участке кожи (7). Края раны препарированы на 2-3 мм. Вкол (4) осуществлен двухсторонней изогнутой иглой (1) с закрепленной (фиксированной) по центру нитью (2) к ближайшей надкостнице (Фото 1). Нить (2) протянули подкожно стежками 2,0-3,0 мм, последний выкол иглы в шве выполнен на краю здоровой и патологической ткани. При манипуляции двухстороннюю изогнутую иглу (1) сместили, ее ближний к новообразованию конец подкожно, без вывода (обнажения) иглы на поверхность кожного покрова, под пальпаторным контролем (Фото 2). Двухстороннюю изогнутую иглу (1) с нитью (2) подвели к месту вкола (4). Концы нити завязали в натяг узловыми швами при использовании инструмента. Узел (5) погрузили в подкожный покров, края разреза (8) пальцами сблизили и ушивали двумя узловыми швами (Фото 3). На рану зафиксировали асептическую повязку. Послеоперационное течение без осложнений. На первый день после операции отмечен незначительный отек мягких тканей щеки. Места вкола и выкола иглы покрыты геморрагическими корками без признаков воспаления. Кожные швы состоятельны. Ребенок выписан 24.03.2013 года с рекомендациями: амбулаторное наблюдение по месту жительства. Швы на коже сняты 25.03.2013 года. Лимфангиома прекратила увеличиваться в размерах (при осмотре на консультации через три месяца). Учитывая остановившийся рост и отсутствие каких-либо функциональных изменений, родителям предложено наблюдение. Через полгода произведено иссечение лимфангиомы. Первичное заживление. Косметический эффект получен.
Способ ишемизации лимфангиом у детей, включающий прошивание лимфангиомы, заключающийся в том, что обеспечивают окклюзию и ишемизацию лимфангиомы: отступя от края минимального расстояния между краями здоровой ткани лимфангиомы на 4,0-5,0 мм, на коже выполняют линейный микроразрез, через него, ближайшую надкостницу или фасцию в лимфангиому вкалывают обоюдоострую изогнутую колющую иглу с рассасывающейся нитью, фиксированной по центру иглы, один конец нити оставляют фиксированным в микроразрезе и опухоль прошивают с шагом стежков и расстояний между швами 2,0-3,0 мм, не выводя иглы наружу, при этом погруженную иглу после выполнения очередного шва на противоположном краю под кожей проводят в мягкие ткани до положения ближайшего к лимфангиоме конца иглы на расстоянии 2,0-3,0 мм, пальпаторно этот конец смещают для следующего шва и последовательно выполняют следующий шов до полного прошивания опухоли, иглу с нитью пропускают в диаметрально отдаленной от микроразреза точке в здоровой ткани, через образование и также через надкостницу или фасцию, возвращают ее подкожно в микроразрез, осторожно дозированно, путем подтягивания нитей выполняют окклюзию, компрессию лимфангиомы до достижения ишемизации.