Способ изготовления имплантата для протезирования стенок орбиты
Иллюстрации
Показать всеИзобретение относится к реконструктивно-пластической хирургии и может быть применимо для изготовления имплантата для протезирования стенок орбиты. На первом этапе определяют длину стороны имплантата, соответствующую уровню наружного края орбиты. На втором этапе проводят измерения для определения размеров стороны протеза, которая будет располагаться на внутреннем крае орбиты. Соблюдая все полученные размеры, изготавливают имплантат из титана или его сплава на основе металлической сетки, повторяющий контуры протезируемого отдела орбиты. Способ позволяет повысить доступность способа при сохранении качества имплантата и оперативного вмешательства в целом, сократить длительность предоперационного периода. 6 ил.
Реферат
Изобретение относится к медицине, конкретно к реконструктивно-пластической хирургии, и предназначено для реконструкции стенок орбиты и восстановления естественного положения глазного яблока у пациентов с распространенными опухолями полости носа и придаточных пазух.
Учитывая большие объемы оперативных вмешательств при опухолевых поражениях костных тканей, которые приводят в большинстве случаев к полной утрате костных структур, основной целью реконструктивно-пластической хирургии является восстановление целостности полости глазницы и нормализация функции опорно-мышечных структур. Основные подходы к решению задачи замещения образовавшихся обширных дефектов костных тканей основаны на использовании аутотрансплантатов, в качестве которых используют местные ткани, костно-мышечные трансплантаты, аллотрансплантаты, ксенотрансплантаты, в качестве которых используют эмбриональные и трупные ткани, а также имплантаты, выполненные из металлических, полимерных материалов и их различных комбинаций [Барышев В.В., Андреев В.Г. Метод одномоментной функциональной реконструкции нижней стенки глазницы // Российская оториноларингология. 2011. №2]. Согласно принципам восстановительной и реконструктивной хирургии лица имплантат должен соответствовать структуре, консистенции, форме, объему и функции органа, который восстанавливается. Важное значение имеет симметричность восстанавливаемого парного органа или его участка. Одновременно с этим необходимо учитывать индивидуальные особенности конкретного пациента [Вернадский Ю.И. Травматология и восстановительная хирургия черепно-челюстно-лицевой области. М.: Медицинская литература, 1999. Rootman J., Stewart P., Goldberg R.A. Orbital surgery: A conceptual approach. Plymouth: Lippencott-Raven Publ., 1996]. Таким образом, огромное значение приобретает не только материал, из которого изготовлен имлантат, но и методика его изготовления [Stula D., Muller H.R. Schadeldachplastic nach groben dekompressiven Kraniotomien mit Massenverschiebung CT Analyse // Neurochirurgia. 1980. №2. S. 41-46]. Необходимо также иметь в виду низкую регенерационную способность костной ткани. Таким образом, наиболее важным моментом является точность изготовления и установки имплантата, иначе это приведет к отклонению от естественного положения глазного яблока, нарушению функции последнего и снижению качества жизни пациента. Точность изготовления индивидуального имплантата позволяет сократить время имплантации и операции в целом. Добиться максимального уровня реабилитации пациентов, восстанавливая естественное положение и функцию глаза как органа зрения, В настоящее время разработаны и внедрены в практику ряд методик изготовления имплантатов.
Известен способ протезирования при помощи имплантатов, изготовленных на основе стереолитографической модели черепа пациента (http://oncology.tomsk.ru/nii/joumal/2012/5/files/soj_2012_5_52-56.pdf). Способ дает возможность получить точные данные о степени поражения костей свода и основания черепа и изготовить с помощью 3D-принтера стереолитографическую модель черепа, использование которой позволяет прогнозировать размеры и конфигурацию дефекта костей черепа и на дооперационном этапе изготовить имплантат. Однако область применения известного способа ограничена ввиду в большинстве случаев отсутствия качественного оборудования (3D-принтеров) и высокой стоимости моделей, которые приходится заказывать в крупных специализированных медицинских центрах. Это в конечном итоге приводит к значительному увеличению длительности предоперационного периода, что недопустимо при лечении онкологических пациентов.
Наиболее близким к предлагаемому является способ изготовления металлического протеза стенок орбиты [RU №2297817 от 27.04.07 г.]. Сущность способа заключается в следующем: дефект орбитальной стенки замещают проницаемым имплантатом из пористого никелида титана, моделируемым в соответствии с конфигурацией костного дефекта на основании данных компьютерной томографии пациента. Согласно известному способу имплантат изготавливают в виде прямоугольной пластины из пористого никелида титана. Имплантат устанавливают на края костного дефекта при возможности поднадкостнично, восполняя утраченный фрагмент стенки орбиты. Однако опыт использования имплантатов из пористого никелида титана для протезирования костных структур субкраниальной области выявил недостатки, связанные с особенностями интеграции имплантата с тканями организма пациента. Имплантаты изготавливают из пластины пористого проницаемого никелида титана толщиной около 500 мкм. Такая толщина обусловлена, с одной стороны, необходимостью сохранения прочности, а с другой стороны - обеспечения достаточной гибкостью, позволяющей воспроизводить геометрически сложные дефекты опоронесущих костных структур. Компромиссный выбор толщины имплантата, которую нельзя уменьшить по соображениям прочности, усложняет обеспечение его конгруэнтности с протезируемым участком вследствие относительно высокой жесткости. Необходимость тщательно подгонять имплантат к размерам и форме костного ложа повышает продолжительность и сложность оперативного вмешательства. Кроме того, относительно большая толщина имплантата является фактором, увеличивающим продолжительность полной интеграции с тканями организма и повышающим вероятность развития осложнений.
Однако известный способ изготовления эндопротеза имеет следующие недостатки. Не всегда есть возможность жесткого закрепления в нескольких точках болтами, что обусловлено значительными потерями костной ткани, поэтому область применения способа ограничена. Для расширения области применения эндопротеза необходимо при другом варианте его фиксации (при минимальном количестве оставшейся костной ткани) использовать в большей степени повышение конгруэнтности протеза оставшимся опорным структурам, что способствует улучшению его фиксации в тканях глазницы, а для того чтобы повысить состоятельность фиксации при моделировании имплантата, необходимо учитывать конусообразную конфигурацию глазницы и глубину стенки орбиты, являющуюся определяющей для создания более оптимальных условий фиксации протеза. Такие технические параметры имплантата, как его форма, толщина, состав и структура материала, из которого он изготовлен, должны быть более облегченными по весу, но в то же время обеспечивать достаточную гибкость и прочность конструкции.
На основании анализа недостатков известного способа изготовления протеза стенки орбиты, основанного на использовании имплантата в виде пластины, выполненной из никелида титана, задача изобретения может быть сформулирована как изменение технических параметров последнего при сохранении его несущей способности.
Еще одной задачей изобретения является повышение доступности моделирования протеза при сохранении достаточной точности.
Новый технический результат - повышение доступности способа при сохранении качества имплантата и оперативного вмешательства в целом, сокращение длительности предоперационного периода.
Для достижения нового технического результата в способе изготовления имплантата для протезирования стенок орбиты, включающем проведение на дооперационном этапе исследований области дефекта с помощью спиральной томографии (СКТ), определение параметров моделирования имплантата, представляющего металлическую рамку, причем зона исследования включает область, начиная от лобной пазухи до нижнего края нижней челюсти, исследование выполняют в аксиальной проекции с последующей мультипланарной реконструкцией в трех проекциях, далее проводят анализ компьютерных томограмм для анатомической идентификации видимых структур орбиты, оценивают форму, структуру и размеры опухоли; взаимосвязи с соседними анатомическими областями, проводят денситометрический анализ, после этого определяют параметры анатомических размеров глазницы, необходимые для моделирования индивидуального эндопротеза, все измерения производят в косом направлении в два этапа, предварительно выставив ось проекции X, таким образом, чтобы плоскость среза Y проходила вдоль нижнего края орбиты CD, на первом этапе определяют длину стороны эндопротеза, соответствующую уровню наружного края орбиты, для чего измеряют расстояние вдоль нижнего края орбиты от максилло-фронтальной точки М, расположенной в месте присоединения лобной кости и верхней челюсти до точки L на наружном крае латеральной стенки орбиты на линии ML, делящей орбиту пополам, для определения высоты эндопротеза проводят линию от точки А, расположенной на середине наружного края нижней стенки орбиты, до пересечения с линией ML так, чтобы образовался угол, равный 90°, длину эндопротеза определяют путем измерения длины кривой линии, проходящей через точки MAL на наружном крае латеральной стенки, далее, на втором этапе проводят измерения для определения размеров стороны протеза, которая будет располагаться на внутреннем крае орбиты, для этого перемещают плоскость среза Y вдоль оси проекции X от точки их пересечения на уровне наружного края орбиты Ε до точки E1 по оси проекции X на расстояние 15 мм, сохраняя ориентацию плоскости среза параллельно нижнему краю орбиты, при этом в указанной плоскости среза отмечают точки, расположенные посередине медиальной Μ1, латеральной L1 и нижней Α1 стенок орбиты, затем вышеуказанным способом измеряют ширину, высоту внутренней части эндопротеза, последней измеряют длину имплантата M1A1L1 путем измерения длины кривой линии, проходящей вдоль латеральной, нижней и медиальной стенок глазницы M1A1L1, после этого, соблюдая все полученные размеры, изготавливают имплантат из титана или его сплава на основе металлической сетки, повторяющий контуры протезируемого отдела орбиты в форме усеченного конуса.
Изобретение поясняется иллюстрациями фиг. 1-6.
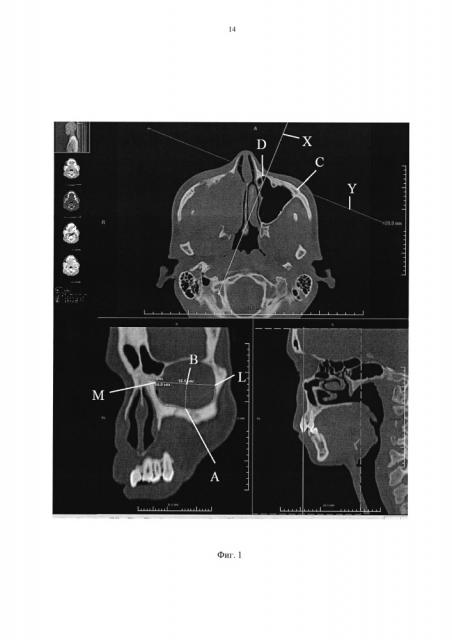
На фиг. 1 показан процесс выполнения анатомо-топографических измерений пораженной и здоровой орбиты у больных опухолями полости носа и придаточных пазух. Буквами обозначены: X - ось проекции, Y - плоскость среза, M - максилло-фронтальная точка, ML - ширина орбиты, А - середина наружного края нижней стенки орбиты, АВ - высота орбиты, ABL - угол между высотой орбиты и шириной орбиты, MAL - длина протезируемого участка орбиты.
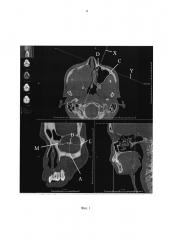
На фиг. 2 также показан процесс выполнения измерений. Буквами обозначены: X - ось проекции, Y - плоскость среза, ΕΕ1 - глубина имплантата, Μ1 - середина медиальной стенки орбиты в заданной плоскости среза, Α1 - середина нижней стенки орбиты в заданной плоскости среза, L1 - середина латеральной стенки орбиты в заданной плоскости среза, M1L1 - ширина орбиты, Α1Β1 - высота орбиты, M1A1L1 - длина орбиты.
На фиг. 3 приведено изображение имплантата, изготовленного на основе выполненных измерений.
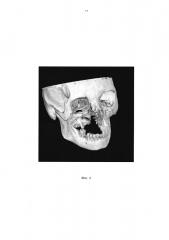
На фиг. 4 приведено объемное (3D) изображение.
На фиг. 5 приведено фото пациентки до операции с восстановлением стенок орбиты имплантатом из сплава титана.
На фиг. 6 приведено фото пациентки после операции с восстановлением стенок орбиты имплантатом из сплава титана. Сохранено естественное положение и функция глазного яблока. (Получено согласие пациентки на демонстрацию фотографии.)
Способ осуществляют следующим образом
На дооперационном этапе проводят исследование области дефекта с помощью спиральной томографии (СКТ), определение параметров моделирования имплантата для протезирования стенок орбиты, представляющего металлическую пластину в соответствии с конфигурацией возможного костного дефекта, причем зона исследования включает область, начиная от лобной пазухи до нижнего края нижней челюсти, исследование выполняют в аксиальной проекции с последующей мультипланарной реконструкцией в трех проекциях, далее проводят анализ компьютерных томограмм для анатомической идентификации видимых структур орбиты, оценивают форму, структуру и размеры опухоли; взаимосвязи с соседними анатомическими областями, проводят денситометрический анализ, после этого определяют параметры анатомических размеров глазницы, необходимые для моделирования индивидуального имплантата для протезирования стенок орбиты. Все измерения производят в косом направлении в два этапа, при этом предварительно выставив ось проекции X таким образом, чтобы плоскость среза Y проходила вдоль нижнего края орбиты CD.
На первом этапе (Фиг. 1) определяют длину стороны имплантата, соответствующую уровню наружного края орбиты, для чего измеряют расстояние вдоль нижнего края орбиты от максилло-фронтальной точки М, расположенной в месте присоединения лобной кости и верхней челюсти, до точки, расположенной на наружном крае латеральной стенки орбиты на линии ML, делящей орбиту пополам до точки L, расположенной на наружном крае латеральной стенки орбиты, для определения высоты имплантата проводят линию от точки А, расположенной на середине наружного края нижней стенки орбиты, до пересечения с линией ML так, чтобы образовался угол, равный 90°, длину имплантата определяют путем измерения длины кривой линии, проходящей через точки MAL на наружном крае латеральной стенки.
На втором этапе (Фиг. 2) проводят измерения для определения размеров стороны имплантата, которая будет располагаться на внутреннем крае орбиты, для этого перемещают плоскость среза Y вдоль оси проекции X от точки их пересечения на уровне наружного края орбиты Ε до точки E1 по оси проекции X на расстояние 15 мм, сохраняя при этом ориентацию плоскости среза параллельно нижнему краю орбиты. В указанной плоскости среза отмечают точки, расположенные посередине медиальной Μ1, латеральной L1 и нижней Α1 стенок орбиты, затем вышеуказанным способом измеряют ширину, высоту внутренней части имплантата, последней измеряют длину имплантата M1A1L1 путем измерения длины кривой линии. проходящей вдоль латеральной, нижней и медиальной стенок глазницы M1A1L1.
Соблюдая все полученные размеры, изготавливают эндопротез из титана или его сплава на основе металлической сетки, повторяющий контуры протезируемого отдела орбиты в форме усеченного конуса (Фиг. 3). Выполнение рамки из материала на основе металлической сетки обеспечивает высокую биосовместимость и приживляемость протеза. Сетчатая структура материала протеза, многократно усиливает процессы биоинтеграции имплантата, снижает вероятность воспалений и сокращает сроки заживления. Причем конусообразная форма эндопротеза протеза, выполненная с учетом конфигурации глазницы, позволяет устанавливать имплантат в реципиентную зону, при этом эндопротез принимает заданную форму, прижимаясь конгруэнтно к стенкам и структурам последней.
Расстояние, на котором предложено для повышения точности изготовления имплантата проводить повторные измерения для моделирования той половины имплантата, которая устанавливается внутрь глазницы, равное 15 мм, было определено в результате анализа данных клинических исследований.
Всего были исследованы данные СКТ 30 пациентов с опухолевыми заболеваниями 15 женщин и 15 мужчин. Указанное расстояние 5 мм представляет глубину орбиты.
С целью контроля качества установки имплантатов выполнялось исследование на С-дуге, снимки выполнялись в двух проекциях, прямой и косой. В послеоперационном периоде все пациенты проходили повторное компьютерно-томографическое исследование. Исследование выполнялось с последующей постпроцессорной обработкой данных СКТ на рабочей станции и состояла из двух частей: мультипланарной реконструкции и построения объемного (3D) изображения. 3D изображение служило дополнительным методом визуализации расположения имплантата в полости орбиты. Всем было проведено эндопротезирование стенки орбиты. У всех пациентов, у которых эндопротез изготавливался согласно предлагаемому способу, не отмечено осложнений, связанных с его смещением.
Достижимость технического результата подтверждена клиническими примерами применения методики при лечении опухолей гортани в клинике опухолей головы и шеи Томского НИИ онкологии.
Клинический пример
Пациентка Б., 32 года. Находилась в ООГШ Томского НИИ онкологии с 09.01.14 по 18.02.14 г.
Диагноз: заболевание правой верхнечелюстной пазухи T4N0M0, состояние после биопсии.
Гистологическое заключение №51666 - 68/13 от 11.12.13 низкодиференцированный. плоскоклеточный Cr.
Анамнез: Считает себя больной в течение нескольких месяцев, когда начал нарастать отек правой половины лица. Диагноз установлен по месту жительства. Направлена в НИИ онкологии, где проведен предоперационный курс л/терапии СОД 45 Гр. на основной очаг. В настоящее время поступила для продолжения лечения. Проведено дооперационное исследование согласно предлагаемому способу.
СКТ от 11.12.2013. Справа определяется тотальное затенение гайморовой пазухи за счет выраженного неравномерного утолщения слизистой с неравномерным накоплением контрастного вещества, с участками жидкостной плотности за счет неоднородного содержимого в полости пазухи. Определяется разрушение передней стенки пазухи с наружным мягкотканным компонентом до 12,2 мм с нечеткими контурами; практически полное разрушение латеральной стенки с выходом в подвисочную ямку и инфильтрацией медиальной и латеральной крыловидных мышц; разрушение стенок и инфильтрация крылонебной ямки; разрушение медиальной стенки и раковин справа с сужением правого носового хода, просвет носоглотки деформирован и умеренно сужен справа; разрушение нижней стенки с деструкцией альвеолярного отростка верхней челюсти, более вероятно 17 зуб вывихнут в полость гайморовой пазухи; деструкция небного отростка с мягкотканным компонентом толщиной до 3,2 мм; деструкция верхней стенки и прилегающих клеток решетчатого лабиринта; деструкция орбитальной пластины решетчатой кости в передних отделах с деструкцией стенок слезной борозды, с наличием мягкотканного компонента, пролабирующего в полость глазницы, размерами 15,1×11,5 мм, без смещения глазного яблока. Общий объем поражения 51×62,7 мм×55,4 мм. Определены параметры имплантата для эндопротезирования. Параметры внешней части имплантата(Фиг. 1): ширина(ML)=40,5 мм, высота(АВ)=16,5 мм, длина(MAL)=65 мм. Параметры внутренней части имплантата (Фиг. 2): ширина(M1L1)=29,4 мм, высота(А1В1)=11,4 мм, длина(M1A1L1)=45,0 мм.
Отсутствуют 15 и 25 зубы. Лобные пазухи, клетки решетчатого лабиринта слева, гайморова пазуха, пазуха клиновидной кости пневматизированы, носовая перегородка не искривлена. Просвет рото- и гортаноглотки симметричен, сохранен. Просветы грушевидных синусов раскрываются, дифференцируются. Голосовые, вестибулярные складки не изменены. Просвет гортани не сужен. Хрящи гортани не изменены. Щитовидная железа не увеличена, однородной структуры. Увеличенные л/узлы не определяются. Обызвествеление в проекции шишковидной железы и сосудистого сплетения боковых желудочков.
Произведена разметка для лучевой терапии в положении на спине, руки вдоль туловища, на красном подголовнике. Метка по средней линии тела на верхней губе.
29.01.13 Комбинированная электрорезекция верхней челюсти с эндопротезированием стенок орбиты справа имплантатом из никелида титана с памятью формы. Пластика свободным кожным лоскутом с плеча. Замещающее эндопротезирование.
19.03.2014 Выполнено СКТ исследование лицевого скелета, шеи. Получены аксиальные срезы с последующей реконструкцией сагиттальных и фронтальных изображений. В анамнезе курс лучевой терапии (12.2013) по поводу рака верхнечелюстной пазухи, 29.01.13 - комбинированная электрорезекция верхней челюсти с эндопротезированием стенок орбиты справа имплантатом из никелида титана и протезирование передней стенки пазухи имплантатом, пластика кожным лоскутом. Эндопротез расположен в проекции медиальной, нижней и частично латеральной стенок правой орбиты, расположение соответствует удаленным анатомическим структурам. Оперативно удалена верхняя челюсть справа, тело скуловой кости, нижняя и частично медиальная стенки правой орбиты. Нижняя стенка орбиты замещена имплантатом, в проекции удаленной передней стенки верхнечелюстной пазухи установлен имплантат. Опил скуловой кости, имеет неровные контуры. Опил альвеолярного отростка верхней челюсти с неровными, четкими контурами. Послеоперационная полость свободна, ее латеральные стенки равномерно, умеренно уплотнены, явные участки патологического накопления контрастного вещества не визуализируются. В клетках решетчатого лабиринта справа признаки гиперплазированной слизистой. Дефект передней стенки основной пазухи справа, в ее правой половине пристеночно утолщенная слизистая до 3 мм. Просвет носоглотки расширен за счет правых отделов, просвет ротоглотки не изменен. Левая гайморова пазуха свободна. Лобная пазуха свободна. Просвет гортани, гортаноглотки симметричен, сохранен. Хрящи гортани не изменены. Щитовидная железа не увеличена, однородной структуры. На границе верхней и средней трети шеи с двух сторон, под кивательной мышцей, вдоль сосудистых пучков, определяется несколько увеличенных л/узлов преимущественно однородной структуры, справа наибольший л/узел имеет участки пониженной плотности и размеры л/узла 8×17 мм, слева до 8×14 мм.
Исследование выполнялось, согласно предлагаемому способу, с последующей постпроцессорной обработкой данных СКТ на рабочей станции и состояла из двух частей: мультипланарной реконструкции и построения объемного (3D) изображения. 3D изображение служило дополнительным методом визуализации расположения имплантата в полости орбиты.
Учитывая вышеизложенное, можно сделать вывод, что использование данного способа изготовления и установки эндопротезов стенок орбиты позволяет восстановить функцию и положение глазного яблока, а также сократить длительность операции и лечения в целом.
Способ изготовления имплантата для протезирования стенок орбиты, включающий проведение на дооперационном этапе исследований области дефекта с помощью спиральной томографии (СКТ), определение параметров моделирования имплантата, представляющего металлическую пластину, выполненную из сплава титана, отличающийся тем, что зона исследования включает область, начиная от лобной пазухи до нижнего края нижней челюсти, исследование выполняют в аксиальной проекции с последующей мультипланарной реконструкцией в трех проекциях, далее проводят анализ компьютерных томограмм для анатомической идентификации видимых структур орбиты, оценивают форму, структуру и размеры опухоли; взаимосвязи с соседними анатомическими областями, проводят денситометрический анализ, после этого определяют параметры анатомических размеров глазницы, необходимые для моделирования индивидуального имплантата, все измерения производят в косом направлении в два этапа, предварительно выставив ось проекции X таким образом, чтобы плоскость среза Y проходила вдоль нижнего края орбиты CD, на первом этапе определяют длину стороны имплантата, соответствующую уровню наружного края орбиты, для чего измеряют расстояние вдоль нижнего края орбиты от максилло-фронтальной точки М, расположенной в месте присоединения лобной кости и верхней челюсти до точки L на наружном крае латеральной стенки орбиты на линии ML, делящей орбиту пополам, для определения высоты имплантата проводят линию от точки А, расположенной на середине наружного края нижней стенки орбиты, до пересечения с линией ML так, чтобы образовался угол, равный 90°,, длину имплантата определяют путем измерения длины кривой линии, проходящей через точки MAL, далее, на втором этапе проводят измерения для определения размеров стороны протеза, которая будет располагаться на внутреннем крае орбиты, для этого перемещают плоскость среза Y вдоль оси проекции X от точки их пересечения на уровне края орбиты Е до точки Е1 по оси проекции X на расстояние 15 мм, сохраняя при этом ориентацию плоскости среза параллельно нижнему краю орбиты, при этом в указанной плоскости среза отмечают точки, расположенные посередине медиальной M1, латеральной L1 и нижней A1 стенок орбиты, затем вышеуказанным способом измеряют ширину, высоту внутренней части имплантата, последней измеряют длину имплантата M1A1L1 путем измерения длины кривой линии, проходящей вдоль латеральной, нижней и медиальной стенок глазницы M1A1L1, после этого, соблюдая все полученные размеры, изготавливают имплантат из титана или его сплава на основе металлической сетки, повторяющий контуры протезируемого отдела орбиты.