Способ хирургического формирования ареолы и соска на молочной железе
Иллюстрации
Показать всеИзобретение относится к медицине, в частности к пластической и реконструктивной хирургии. Выполняют разметку в виде овала места ареолы на вновь сформированной молочной железе. Деэпителизируют кожу в этом овале и иссекают полнослойный лоскут кожи по размеру будущей ареолы и пересаживают его на деэпителизированный участок кожи в виде овала с последующим его подшиванием к краям здоровой кожи молочной железы. При этом предварительно в верхней трети внутренней поверхности бедра пациентки на участке, расположенном на границе с паховой складкой, делают разрез кожи длиной 0,4-0,8 см. Под кожей формируют туннель длиной 2-4 см и через разрез подсаживают под кожу силиконовый шарик диаметром 0,8-1,3 см до конца проделанного туннеля с последующим наложением на рану кожи одного узлового шва. Затем через 1-2 месяца иссекают лоскут кожи в виде овала диаметром 3-4 см, в центре которого расположен под кожей силиконовый шарик, переносят его на деэпителизированный участок кожи в виде овала и подшивают к краям здоровой кожи молочной железы. В частном случае на молочной железе делают разметку, а затем деэпителизируют участок кожи овальной формы диаметром 3-4 см. Силиконовый шарик подсаживают под пигментированную кожу верхней трети внутренней поверхности бедра, расположенной на границе с паховой связкой. Способ позволяет улучшить эстетический эффект операции и повысить его стабильность. 2 з.п. ф-лы, 5 ил., 2 пр.
Реферат
Изобретение относится к медицине, а именно к пластической хирургии, и может быть использовано для формирования ареолы и соска на воссозданной или впервые созданной молочной железе, а также на существующей молочной железе после утраты или деформации ареолы и соска.
Отсутствие молочной железы у женщин бывает врожденным (ребенок рождается без одной или обеих молочных желез) и приобретенным (железа удаляется по поводу заболевания: рака, воспаления и др.). Ареола и сосок могут быть утрачены вследствие некроза или травмы.
Пластические хирурги путем различных операций создают новую молочную железу, а точнее ее подобие. Важно, чтобы новая молочная железа имела все анатомические элементы, а именно полноценный объем, вид, а также ареолу и сосок. Чрезвычайно трудной задачей является воссоздание соответствующей формы соска. Сохранить высоту соска и избежать некрозов не всегда представляется возможным.
Известно множество операций по формированию ареолы и соска на новой железе, которые можно объединить в несколько групп:
- способы формирования соска и ареолы путем разделения ареолы и соска второй молочной железы;
- способы формирования ареолы и соска путем применения местной пластики;
- способы помещения под кожу неоареолы различных материалов для создания выступа, имитирующего сосок;
- способы реплантации соска и ареолы (до удаления молочной железы по поводу рака производят удаление ареолы и соска и пересаживают их на какой-либо участок тела, а после воссоздания железы их пересаживают на новую железу) [1].
К аналогам заявляемого способа относится группа способов, в которых под неоареолу подсаживают различные материалы для создания выступа, имитирующего сосок [2-14].
Например, известен способ формирования ареолы и соска на молочной железе, заключающийся в том, что силиконовый имплантат помещается под лоскут из местных тканей, формирующий выступ (так называемый c-v лоскут, предложенный A.Losken [15, 16]
Недостатками известного способа являются то, что силиконовый эндопротез не окружен соединительнотканной капсулой и может погружаться в подлежащие ткани либо образовывать пролежни на коже лоскута, которым обернут.
Наиболее близким к заявленному способу-прототипу, является способ формирования ареолы и соска на молочной железе, заключающийся в том, что с заушной области иссекают полнослойный лоскут кожи по размеру будущей ареолы (кожа за ухом у многих женщин имеет розоватый цвет, схожий по цвету с ареолой). На новой молочной железе очерчивают участок кожи круглой формы и в этом круге деэпидермизируют кожу (то есть удаляют самый поверхностный слой, не иссекая дермы). На этот участок переносят полнослойный лоскут кожи из-за уха и пришивают его к краям кожи железы. Через несколько месяцев пересаженный участок кожи приживается на молочной железе. Далее из уха пациента высекают кружочек или даже два кружочка ушного хряща диаметром 10 мм. Под кожей новой ареолы из небольшого разреза делают туннель и туда подсаживают кусочек взятого из уха хряща. После пересадки хряща образуется бугорок в центре ареолы, имитирующий сосок [17].
Недостатками прототипа являются высокая травматичность и недостаточная стабильность операции, поскольку хрящ пересаживают под двойной лоскут кожи, то есть в подкожную жировую клетчатку, из-за чего хрящ лишается опоры со стороны подкожно-жировой ткани железы и тонет в ней, не образуя достаточного выпячивания на коже ареолы. При этом способе сосок выглядит в виде маленького бугорка и не создает вид полноценного соска.
Все известные способы с подсадкой различных тканей и материалов под кожу новой ареолы для создания выступа, имитирующего сосок, страдают тем же недостатком. Подсаженная ткань под новую ареолу не имеет опоры со стороны подкожно-жировой ткани и тонет в ней, не образуя достаточного выступа на неоареоле [2-16].
Техническим результатом изобретения является улучшение эстетического (косметического) эффекта операции и повышение его стабильности.
Технический результат достигается предлагаемым способом, заключающимся в следующем.
На фиг. 1-4 представлены основные этапы операции.
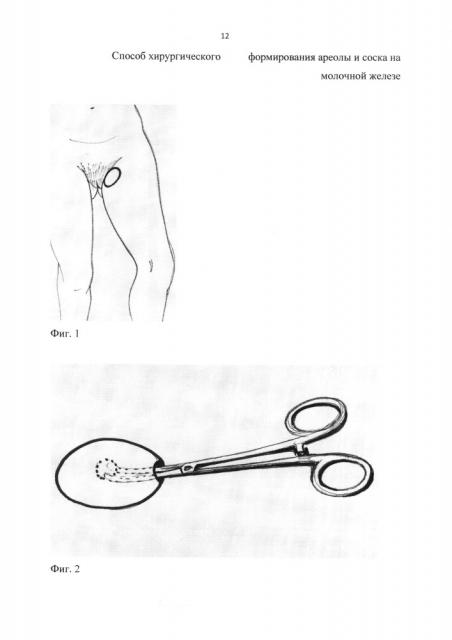
Для создания ареолы и соска выбирают донорский участок, преимущественно в верхней трети внутренней поверхности бедра, расположенный на границе с паховой складкой. На фиг. 1 изображено расположение лоскута на бедре.
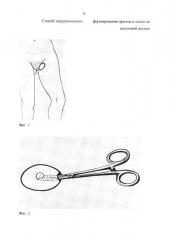
В верхней трети внутренней поверхности бедра на коже, расположенной на границе с паховой складкой, производят разрез кожи длиной 0,4-0,8 см и из этого разреза под кожей формируют туннель длиной 2-4 см. Через разрез подсаживают под кожу силиконовый шарик диаметром 0,8-1,3 см до конца проделанного туннеля. Рану на коже ушивают одним узловым швом. На фиг. 2 изображено введение силиконового шарика.
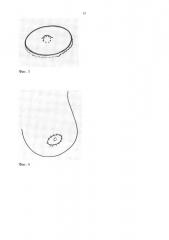
Через 1-2 месяца на внутренней поверхности бедра очерчивают участок кожи в виде овала диаметром 3-4 см, в центре которого расположен силиконовый шарик под кожей, по этому контуру делают разрез кожи, и полнослойный кожный лоскут вместе с шариком иссекают для пересадки на молочную железу. Шарик (трансплантат) за 1-2 месяца успевает обрасти соединительнотканной капсулой и прочно связаться с кожей. Донорскую рану ушивают узловыми швами. На фиг. 3 представлен вид трансплантата с силиконовым шариком.
На вновь сформированной молочной железе намечают место ареолы и очерчивают его в виде овала. В этом овале кожу деэпителизируют, и на него пересаживают полнослойный лоскут, взятый с бедра вместе с шариком. Лоскут подшивают к краям кожи полипропиленовыми нитями 6/0. На фиг. 4 представлен вид пересаженного лоскута.
Предлагаемый способ может быть использован для формирования ареолы и соска как на вновь сформированной молочной железе (при воссоздании молочной железы, удаленной по поводу рака или другого заболевания, или ее врожденного отсутствия), так и на вновь сформированной молочной железе, а также на существующей молочной железе после утраты или деформации ареолы и соска.
Определяющими существенными отличиями заявляемого способа по сравнению с прототипом являются:
1. На первом этапе операции в верхней трети внутренней поверхности бедра на границе с паховой складкой делают разрез кожи длиной 0,4-0,8 см, под кожей формируют туннель длиной 2-4 см и через разрез подсаживают под кожу силиконовый шарик диаметром 0,8-1,3 см до конца проделанного туннеля с последующим перерывом сроком на один-два месяца, что позволяет в дальнейшем повысить косметический эффект операции, так как за это время силиконовый шарик успевает инкапсулироваться, то есть обрасти соединительной тканью, образовав капсулу вокруг себя, и обрести дополнительный объем.
В прототипе первый этап операции начинают со взятия лоскута кожи за ухом пациента, далее деэпителизируют участок кожи на молочной железе и на него пересаживают взятый лоскут пигментированной кожи. Первый этап операции на этом завершается. Выжидают несколько месяцев.
2. На втором этапе операции, через 1-2 месяца, на бедре очерчивают участок кожи диаметром 3-4 см, в центре которого расположен силиконовый шарик под кожей, по этому контуру делают разрез кожи, и полнослойный кожный лоскут вместе с шариком иссекают для пересадки на молочную железу.
3. На молочной железе деэпидермизируют участок кожи овальной формы диаметром 3-4 см и на него пересаживают взятый на бедре кожный лоскут (трансплантат) вместе с силиконовым шариком, который прочно связан сращениями с лоскутом кожи. Таким образом, силиконовый шарик помещается между двумя слоями кожи - трансплантатом и дермой молочной железы. Шарик обретает снизу опору и выпячивается вперед, а не тонет в подкожно-жировой клетчатке.
В прототипе второй этап операции начинают сразу на молочной железе и производят его через несколько месяцев, когда лоскут взятой кожи хорошо приживется и прочно срастется с кожей молочной железы. Через небольшой разрез кожи по краю ареолы делают туннель под ареолой до конца ареолы, и под ареолу подсаживают кусочек хряща, то есть хрящ подсаживают под два слоя кожи на подкожно-жировую клетчатку, и он не имеет опоры, тонет в ней, не образовывая достаточного выпячивания на ареоле в виде «соска».
Заявленным способом было прооперировано семь женщин. Пяти пациенткам сформирована ареола и сосок после мастэктомии, одной с врожденным отсутствием молочной железы. Одной пациентке сформированы ареолы и соски по поводу некроза ареол и сосков по поводу редукционной маммопластики. Во всех случаях достигнут высокий и стабильный эстетический (косметический) результат.
В результате информационного поиска по научно-техническим и патентным источникам, технического решения, идентичного заявленному способу не обнаружено, в связи с чем можно сделать вывод о соответствии предлагаемого способа критериям изобретения «новизна» и «изобретательский уровень».
Изобретение иллюстрируется следующими примерами.
Пример 1. Пациентка Б., 38 лет, поступила в Сибирский Институт Красоты с диагнозом: «Состояние после реконструкции левой молочной железы».
В анамнезе мастэктомия по поводу рака левой молочной железы.
Через год после мастэктомии воссоздана левая молочная железа с помощью TRAM-лоскута. После воссоздания молочной железы прошел еще год.
На новой молочной железе отсутствует ареола и сосок.
Пациентке сформированы ареола и сосок заявленным способом.
На верхней трети внутренней стороны левого бедра, на границе с паховой складкой (на пигментированной коже), сделан разрез длиной 0,4 см. Через этот разрез под кожей сделан туннель длиной 2 см и в него введен силиконовый шарик диаметром 0,8 см до конца проделанного туннеля. Рана ушита одним узловым швом.
Через один месяц на верхней трети внутренней стороны бедра на участке с трансплантатом очерчен круг диаметром 3 см, в центре которого расположен шарик. По периметру круга сделан кожный разрез и полнослойный лоскут кожи вместе с силиконовым шариком иссечен. Шарик при этом был покрыт соединительной тканью и прочно спаян с кожным лоскутом.
На новой молочной железе очерчен овал диаметром 3 см и кожа в овале деэпителизирована. Лоскут вместе с шариком перенесен на деэпителизированную поверхность молочной железы и пришит к краям здоровой кожи.
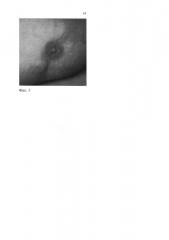
Послеоперационный период протекал без осложнений. Пациентка осмотрена через 8 месяцев. Ареола и сосок не отличаются от ареолы и соска здоровой стороны (Фиг. 5).
Пример 2
Пациентка X., 65 лет, поступила в Сибирский Институт Красоты с диагнозом: «Состояние после редукционной маммопластики. Состояние после некроза ареол и сосков с обеих сторон. Рубцовая деформация молочных желез».
Пациентке сформированы ареола и сосок заявленным способом.
На верхней трети внутренней стороны левого бедра, на границе с паховой складкой (на пигментированной коже), сделан разрез длиной 0,8 см. Через этот разрез под кожей сделан туннель длиной 4 см и в него введен силиконовый шарик диаметром 1,3 см до конца проделанного туннеля. Рана ушита одним узловым швом.
Через 2 месяца на верхней трети внутренней стороны бедра на участке с трансплантатом очерчен круг диаметром 4 см, в центре которого расположен шарик. По периметру круга сделан кожный разрез и полнослойный лоскут кожи вместе с силиконовым шариком иссечен. Шарик при этом был покрыт соединительной тканью и прочно спаян с кожным лоскутом.
На новой молочной железе очерчен овал диаметром 4 см и кожа в овале деэпителизирована. Лоскут вместе с шариком перенесен на деэпителизированную поверхность молочной железы и пришит к краям здоровой кожи.
Послеоперационный период протекал без осложнений. Пациентка осмотрена через 7 месяцев. Ареола и сосок не отличаются от ареолы и соска здоровой стороны
Использование предлагаемого способа позволяет по сравнению с прототипом:
- сформировать на молочной железе полноценную ареолу и сосок, не отличающиеся по виду от ареолы и соска здоровой стороны;
- повысить эстетический (косметический) результат операции и его устойчивость за счет имплантации силиконового шарика под пигментированную кожу бедра пациентам с последующим перенесением лоскута кожи вместе с вросшим шариком на деэпителизированный участок кожи молочной железы. В результате того, что шарик помещается между двух слоев кожи, он не тонет в подкожно-жировой клетчатке железы и образует выпячивание в виде красивого соска.
Источники информации
1. Sisti A., Grimaldi L., Tassinari J., Cuomo R., Fortezza L., Bocchiotti M.A., Roviello F., D'Aniello C, Nisi G. Nipple-areola complex reconstruction techniques: A literature review. Eur J Surg Oncol. 2016 Apr; 42(4): 441-65.
2. Bernard R.W., Beran S.J. Autologous fat graft in nipple reconstruction. Plast Reconstr Surg 2003; 112: 964-8.
3. Guerra A.B., Khoobehi K., Metzinger S.E., Allen R.J. New technique for nipple areola reconstruction: arrow flap and rib cartilage graft for long-lasting nipple projection. Ann Plast Surg 2003; 50: 31-7.
4. Evans K.K., Rasko Y., Lenert J., Olding M. The use of calcium hydrox-ylapatite for nipple projection after failed nipple-areolar reconstruction: early results. Ann Plast Surg 2005; 55: 25-9. discussion 9.
5. Garramone C.E., Lam B. Use of AlloDerm in primary nipple reconstruction to improve long-term nipple projection. Plast Reconstr Surg 2007; 119: 1663-8.
6. McCarthy СМ., VanLaeken N., Lennox P., Scott A.M., Pusic A.L. The efficacy of Artecoll injections for the augmentation of nipple projection in breast reconstruction. Eplasty 2010; 10:e7.
7. Tierney B.P., Hodde J.P., Changkuon D.I. Biologic collagen cylinder with skate flap technique for nipple reconstruction. Plast Surg Int 2014; 2014: 194087.
8. Mori H, Uemura N., Okazaki M. Nipple reconstruction with banked costal cartilage after vertical-type skin-sparing mastectomy and deep inferior epigastric artery perforator flap. Breast Cancer 2015; 22: 95-7.
9. Bosch G., Ramirez M. Reconstruction of the nipple: a new technique. Plast Reconstr Surg 1984; 73: 977-81.
10. Horn M.A., Cimino V., Angelats J. Modified autogenous latissimus breast reconstruction and the box top nipple. Plast Reconstr Surg 2000; 106: 763-8.
11. De Cholnoky Т. Breast reconstruction after radical mastectomy: formation of missing nipple by everted navel. Plast Reconstr Surg 1966; 38: 577-80.
12. Amm C.A., Sung J.S., Sawan K.T., Atiyeh B.S., Workman M.C. Immediate nipple reconstruction using the everted umbilicus. Plast Re-constr Surg 2011; 128:91e-2e.
13. Brent B, Bostwick J. Nipple-areola reconstruction with auricular tissues. Plast Reconstr Surg 1977; 60: 353-61.
14. Farhadi J., Maksvytyte G.K., Schaefer D.J., Pierer G., Scheufler O. Reconstruction of the nipple-areola complex: an update. J Plast Reconstr Aesthet Surg. 2006; 59(1): 40-53.
15. Jankau J., Jaskiewicz J., Ankiewicz A. A new method for using a silicone rod for permanent nipple projection after breast reconstruction procedures. Breast 2011; 20: 124-8.
16. Losken A., Mackay G.J., Bostnik J III: Nipple reconstruction using the C-V flap technique: A long term evaluation, plast reconstr surg. 2001: 108: 361.
17. Brent В., Bostwick J. Nipple-areola reconstruction with auricular tissues. Plast Reconstr Surg. 1977 Sep; 60(3): 353-61.
1. Способ хирургического формирования ареолы и соска на молочной железе, включающий разметку в виде овала места ареолы на вновь сформированной молочной железе, деэпителизирование кожи в этом овале, иссечение полнослойного лоскута кожи по размеру будущей ареолы и пересадку его на деэпителизированный участок кожи в виде овала с последующим его подшиванием к краям здоровой кожи молочной железы, отличающийся тем, что предварительно в верхней трети внутренней поверхности бедра пациентки на участке, расположенном на границе с паховой складкой, делают разрез кожи длиной 0,4-0,8 см, под кожей формируют туннель длиной 2-4 см и через разрез подсаживают под кожу силиконовый шарик диаметром 0,8-1,3 см до конца проделанного туннеля с последующим наложением на рану кожи одного узлового шва, затем через 1-2 месяца иссекают лоскут кожи в виде овала диаметром 3-4 см, в центре которого расположен под кожей силиконовый шарик, переносят его на деэпителизированный участок кожи в виде овала и подшивают к краям здоровой кожи молочной железы.
2. Способ по п. 1, отличающийся тем, что на молочной железе делают разметку, а затем деэпителизируют участок кожи овальной формы диаметром 3-4 см.
3. Способ по п. 1, отличающийся тем, что силиконовый шарик подсаживают под пигментированную кожу верхней трети внутренней поверхности бедра, расположенной на границе с паховой связкой.