Способ обезболивания после проведения операции кесарева сечения у пациенток с избыточной массой тела
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к оперативному акушерству и анестезиологии. На завершающем этапе операции проводят последовательно послойную ирригацию тканей 0,5% раствором бупивакаина в общем объеме 8,0 мл, включая позадиматочное пространство, область шва на матке, прямых мышц живота и апоневроза, висцеральную жировую клетчатку и подкожно-жировой слой. Затем на кожу накладывают внутрикожный шов и наклеивают асептическую повязку. Способ позволяет исключить использование наркотических анальгетиков в послеоперационном периоде, сократить время пребывания пациенток в стационаре, за счет блокады афферентного входа из операционного поля в центральную нервную систему. 2 пр., 3 табл.
Реферат
Изобретение относится к медицине, а именно к оперативному акушерству и анестезиологии, и касается обезболивания в послеоперационном периоде у пациенток с избыточной массой тела после кесарева сечения, что позволяет избежать использования наркотических анальгетиков в послеоперационном периоде, сократить время пребывания в стационаре, значительно снизить стоимость лечения и обеспечить удобство в использовании, а также способствует ранней активизации пациентки.
В последние десятилетия среди населения развитых стран высокими темпами растет процент ожирения. Во всем мире частота ожирения среди беременных, по данным статистики, колеблется от 12 до 28% и не имеет тенденции к снижению [1]. Ожирение осложняет течение беременности - это связано с ростом количества таких осложнений, как гестационная гипертония, преэклапсия, гестационный диабет, а также увеличением частоты экстренных кесаревых сечений [2]. У пациенток с ожирением, перенесших кесарево сечение, отмечается высокий риск операционных и послеоперационных осложнений [3]. К наиболее распространенным послеоперационным осложнениям относятся: раневая инфекция, тромбозы глубоких вен, ателектазирование, послеоперационная пневмония [4]. С целью профилактики легочных и тромбоэмболических осложнений родильницы с ожирением должны быть активизированы в кратчайшие сроки. Ранняя активизация пациентки позволяет не только свести к минимуму риск послеоперационных осложнений, но и избежать разобщенности ребенка с матерью, что, по современным представлениям, является одним из факторов риска в постнатальном развитии [5]. Ранняя активизация пациентки возможна лишь на фоне адекватного послеоперационного обезболивания, что соответствует современной концепции Fast track хирургии и включает использование регионарных методов анестезии и адекватного контроля послеоперационной боли [6].
Известен способ стандартного обезболивания в послеоперационном периоде с помощью опиоидных наркотических анальгетиков. Одним из побочных действий наркотических анальгетиков является угнетение дыхательного центра, что ограничивает их применение при избыточной массе тела, так как у таких пациентов исходно высокий риск развития дыхательных осложнений. Кроме того, у пациенток с избыточной массой тела требуется индивидуальный расчет дозы на основании общего веса тела, идеального веса тела, индекса массы тела или «тощего веса» в зависимости от используемого препарата [7].
Способом выбора послеоперационного обезболивания для родильниц с избыточной массой тела является пролонгированная эпидуральная анальгезия. Однако при выполнении этого вида анестезии необходимо учитывать ряд особенностей у пациентов с избыточной массой тела: нечеткие анатомические ориентиры, потребность в использовании более длинных игл, индивидуально рассчитываемые дозы местных анестетиков по сравнению с пациентами с нормальной массой тела, вероятность миграции катетера при эпидуральной анестезии (>1 см) у пациентов с индексом массы тела (ИМТ) >30 кг/м2 [8].
Известен способ анестезии после операции кесарева сечение за счет блокады ноцицептивных афферентных волокон брюшины посредством постоянной или болюсной инфузии местного анестетика через многодырчатый интраоперационно установленный катетер [9].
Данный способ может применяться у всех пациенток, в том числе и с избыточной массой тела, является наиболее близким к заявляемому по технической сущности и достигаемому результату и выбран в качестве прототипа.
Недостатком данного способа является то, что один катетер, установленный в одной анатомической области не позволяет создать депо местного анестетика и не обеспечивает адекватное обезболивание. При данном способе возможна неэффективная анальгезия, в частности при миграции катетера или его окклюзии, что делает невозможным дальнейшее послеоперационное обезболивание и замедляет активизацию пациенток. Кроме того, при данном способе повышается риск послеоперационных осложнений, связанных с катетер-ассоциированной инфекцией вследствие возможной бактериальной колонизации поверхности катетерной трубки и проникновения микроорганизмов в рану, возможно также возникновение гематомы подопоневратического пространства.
Задачей изобретения является повышение эффективности способа послеоперационного обезболивания после кесарева сечения у пациенток с избыточной массой тела, уменьшение количества послеоперационных осложнений, ранняя активизация пациентки, исключение использования наркотических анальгетиков в послеоперационном периоде, сокращение времени пребывания в стационаре, а также снижение стоимости лечения и удобство в использовании.
Поставленная задача достигается следующим техническим решением. После проведения кесарева сечения пациенткам с избыточной массой тела перед ушиванием лапаротомной раны проводят послойную ирригацию тканей раствором бупивакаина 0,5% в общем объеме 8,0 мл. Область шва на матке и позадиматочное пространство орошаются 0,5% раствором бупивакаина. Париетальная брюшина не ушивается. Швы на мышцах живота, апоневроз, подкожно-жировая клетчатка и кожи в области разреза последовательно орошаются 0,5% раствором бупивакаина. На кожу накладывается внутрикожный шов и наклеивается асептическая повязка.
Новым в предлагаемом изобретении является использование у пациенток с избыточной массой тела ирригации тканей раствором бупивакаина 0,5% в общем объеме 8,0 мл, включая позадиматочное пространство, область шва на матке и прямых мышцах живота, висцеральный и подкожно-жировой слой.
Техническим результатам предлагаемого в качестве изобретения способа является исключение использования наркотических анальгетиков в послеоперационном периоде, сокращение времени пребывания пациенток в стационаре, ранняя активизация пациенток и удобство в использовании.
Авторами в проанализированной литературе использование у пациенток с избыточной массой тела послойной ирригации тканей, включая висцеральную и подкожную жировую клетчатку, раствором местного анестетика для послеоперационного обезболивания после кесарева сечения не найдено, предлагаемый способ соответствует критерию «Новизна».
Женщин с избыточной массой тела и ожирением следует относить к группе риска развития осложнений во время беременности, в родах и перинатальной заболеваемости. Основной принцип перинатального акушерства заключается в обеспечении здоровья матери, плода и новорожденного, что в ряде случаев требует быстрого и бережного родоразрешения. Именно кесарево сечение стало инструментом, позволяющим сохранить здоровье и матери, и ребенку. После операции кесарева сечения функциональные нарушения обусловлены наличием болевого синдрома. Несмотря на большой арсенал анальгетиков различной направленности действия, а также разработку различных методик обезболивания, проблема лечения послеоперационной боли остается весьма актуальной как в нашей стране, так и за рубежом [10].
Согласно патогенетическим принципам лечения соматогенных болей и предотвращения ответной реакции организма на стресс обоснована блокада афферентного входа из операционного поля в центральную нервную систему, что может быть достигнуто при использовании местных анестетиков в послеоперационном периоде. Этот принцип используется, в частности, при методике болюсной инфузии местного анестетика через многодырчатый интраоперационно установленный катетер. При этой методике однократное болюсное введение анестетика позволяет добиться анальгезии до 8 часов.
При избытке массы тела происходит накопление не только абдоминального (подкожного), но и висцерального жира (вокруг внутренних органов, расположенных в брюшной полости). Вероятно, эту жировую ткань можно использовать в качестве «депо» для жирорастворимых препаратов. В таком случае интраоперационная инфильтрация жировой ткани жирорастворимым местным анестетиком позволит в послеоперационном периоде на длительное время прервать проведение болевых импульсов на уровне периферических отростков ноцицептивных нейронов непосредственно в месте повреждения тканей. Самой высокой жирорастворимостью обладает местный анестетик бупивакаин (Bupivacainum). Однако использование ирригации тканей раствором бупивакаина 0,5% в общем объеме 8,0 мл на завершающем этапе операции кесарева сечения в качестве достаточной по времени (до 10 часов) и выраженности анальгезии не является очевидным.
Совокупность отличительных признаков не является очевидной для специалиста и не вытекает явным образом из уровня техники данной области, что позволяет считать предлагаемое изобретение соответствующим критерию «Изобретательский уровень». Предлагаемое изобретение может быть использовано в практическом здравоохранении для обезболивания после операции кесарева сечения у пациенток с избыточной массой тела и соответствует критерию «Промышленная применимость».
Изобретение будет понятно из следующего описания.
Способ осуществляется следующим способом.
При проведении кесарева сечения у пациенток с избыточной массой тела перед ушиванием лапаротомной раны проводят послойную ирригацию тканей раствором бупивакаина 0,5% в общем объеме 8,0 мл. Область шва на матке и позадиматочное пространство орошают 0,5% раствором бупивакаина. Париетальную брюшину не ушивают. Швы на мышцах живота, апоневроз, висцерально- и подкожно-жировую клетчатку в области разреза последовательно орошают 0,5% раствором бупивакаина. На кожу накладывают внутрикожный шов и наклеивают асептическую повязку.
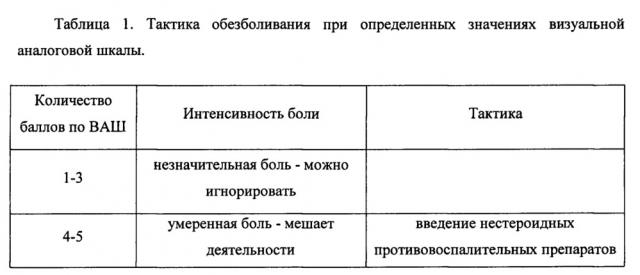
Определение исходной оценки интенсивности боли, а также этапный мониторинг эффективности аналгезии, является важной частью послеоперационного обезболивания. Так как боль - понятие субъективное и только сам пациент может оценить ее интенсивность, в клинической практике для оценки боли используют визуально-аналоговую шкалу (ВАШ). Визуально-аналоговая шкала представляет собой линейку длиной 10 см, по которой пациенту предлагается оценить свои болевые ощущения от 0 до 10 баллов. Отсутствие боли соответствует 0 баллов. Невыносимая боль - 10 баллов. Через 6 часов после операции родильницу переводят в палату совместного пребывания матери и ребенка, что обеспечивает раннюю активизацию пациентки, позволяет свести к минимуму риск послеоперационных осложнений и избежать разобщенности ребенка с матерью.
В послеоперационном периоде дополнительное обезболивание проводят по требованию родильницы в соответствии с показателями ВАШ. Оценку интенсивности боли после оперативного вмешательства проводят в течение первых суток каждый час, далее по необходимости.
Пример 1
Пациентка В., 24 лет, поступила в клиническую больницу №42 Федерального государственного бюджетного учреждения «Федеральный Сибирский научно-клинический центр Федерального медико-биологического агентства» 30.09.16 в 16 ч 08 мин с диагнозом: «Беременность 35-36 недель. Отягощенный акушерский анамнез (Бесплодие I). Гипертромбинемия. Преждевременное созревание плаценты. Артериальная гипертензия беременных. Отеки беременных. Ожирение III ст». При поступлении предъявляла жалобы на прибавку в массе тела в течение 10 дней на 1400 г и появление отеков на нижних конечностях.
При осмотре: общее состояние удовлетворительное, сознание ясное, телосложение гиперстеническое. Кожные покровы и видимые слизистые влажные, нормальной окраски. Подкожно-жировая клетчатка развита избыточно. Пульс удовлетворительного наполнения и напряжения 76 ударов в минуту. Артериальное давление на правой руке 140/95 мм рт.ст., на левой - 135/90 мм рт.ст.
Живот овоидной формы. Матка в нормальном тонусе, безболезненна. Положение плода продольное, предлежащая часть головка плода, прижата ко входу в малый таз. Сердцебиение плода ясное, ритмичное, 136 ударов в минуту.
Произведено влагалищное исследование. Влагалище узкое, нерожавшей, шейка матки по проводной оси таза укорочена до 1 см, по консистенции мягкая, цервикальный канал с трудом проходим за внутренний зев для 1 пальца, плодный пузырь цел. Предлежит головка плода, прижата ко входу в малый таз, мыс недостижим, деформация костей таза отсутствует.
Произведено УЗИ. Заключение: признаки преждевременного созревания плаценты.
Поставлен диагноз: Беременность 35-36 недель. Отягощенный акушерский анамнез (Бесплодие I). Артериальная гипертензия беременных. Отеки беременных. Ожирение II ст. Хроническая фето-плацентарная недостаточность. Хроническая внутриутробная гипоксия плода. Преждевременное созревание плаценты.
С целью коррекции гемодинамики и профилактики внутриутробной гипоксии плода в условиях палаты интенсивной терапии беременной проведена комплексная патогенетическая терапия. На 5-е сутки пребывания в роддоме, в связи с нарастанием гипертензии, решено родоразрешить операцией кесарева сечение в условиях спинальной анестезии.
Операция: 05.10.2016. Произведена операция кесарева сечение без технических трудностей. Извлечена девочка массой 3470 г с оценкой 8-9 баллов по шкале Апгар.
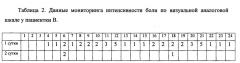
Перед ушиванием брюшной стенки выполнено послойное орошение 0,5% раствором бупивакаина шва на матке и позадиматочного пространства, мышц живота, апоневроза, видимой висцеральной жировой клетчатки, подкожно-жировой клетчатки и кожи в области разреза. Наложен внутрикожный шов и наклеена асептическая повязка. Родильница переведена в палату интенсивной терапии. В таблице 2 представлен дневник мониторинга интенсивности боли у данной пациентки по шкале ВАШ. Через 6 часов после операции пациентка с ребенком переведены в палату «мать и дитя».
Через 9 и 18 часов после операции КС пациентке парентерально введен препарат группы нестероидных противовоспалительных средств с достаточным анальгезирующим эффектом. Потребности в введении центральных ненаркотических или наркотических анальгетиков не возникало.
Послеоперационный период протекал без осложнений. На 7-е сутки в удовлетворительном состоянии пациентка выписана с ребенком домой.
Пример 2
Беременная P., 22 лет, поступила на плановое кесарево сечение в клиническую больницу №42 Федерального государственного бюджетного учреждения «Федеральный Сибирский научно-клинический центр Федерального медико-биологического агентства» 24.05.2016 с диагнозом: «Беременность 38-39 недель. Рубец на матке. Ожирение III ст». При поступлении жалоб не предъявляла.
При осмотре: общее состояние удовлетворительное, сознание ясное, телосложение гиперстеническое. Кожные покровы и видимые слизистые влажные, нормальной окраски. Подкожно-жировая клетчатка развита избыточно. Пульс удовлетворительного наполнения и напряжения 80 ударов в минуту. Артериальное давление на правой руке 120/80 мм рт.ст., на левой - 120/85 мм рт.ст.
Живот овоидной формы. Матка в нормальном тонусе, безболезненна. Положение плода продольное, предлежащая часть - головка плода - прижата ко входу в малый таз. Сердцебиение плода ясное, ритмичное, 134 ударов в минуту.
Произведено влагалищное исследование. Влагалище узкое, нерожавшей, шейка матки по проводной оси таза укорочена до 1 см, по консистенции мягкая, зев закрыт, плодный пузырь цел. Предлежит головка плода, прижата ко входу в малый таз, мыс недостижим, деформация костей таза отсутствует.
Произведено УЗИ. Заключение: рубец на матке состоятелен, единичные кальцинаты в плаценте.
Поставлен диагноз: «Беременность 39-40 недель. Рубец на матке. Ожирение III ст».
В связи с доношенным сроком беременности решено выполнить операцию кесарево сечение в плановом порядке в условиях спинальной анестезии.
Операция: 25.05. 2016 произведена операция кесарево сечение без технических трудностей. Извлечен мальчик массой 3500 г с оценкой 8-9 баллов по шкале Апгар.
Перед ушиванием брюшной стенки выполнено послойное орошение 0,5% раствором бупивакаина шва на матке и позадиматочного пространства, мышц живота, апоневроза, видимой висцеральной жировой клетчатки, подкожно-жировой клетчатки и кожи в области разреза. Наложен внутрикожный шов и наклеена асептическая повязка. Родильница переведена в палату интенсивной терапии. Через 6 часов после операции пациентка переведена в палату «мать и дитя» с ребенком.
Через 10 часов после операции КС пациентке парентерально введен препарат группы нестероидных противовоспалительных средств с достаточным анальгезирующим эффектом. Потребности в введении центральных ненаркотических или наркотических анальгетиков не возникало. Послеоперационный период протекал без осложнений. На 5-е сутки в удовлетворительном состоянии пациентка с ребенком выписаны домой.
Таким образом, предлагаемый способ позволяет обеспечить достаточное послеоперационное обезболивание после кесарева сечения у пациенток с избыточной массой тела.
Представленные данные свидетельствуют о том, что послойная ирригация тканей раствором бупивакаина 0,5% в общем объеме 8,0 мл у пациенток с избыточной массой тела при проведении кесарева сечения перед ушиванием лапаротомной раны позволяет избежать использования наркотических анальгетиков в послеоперационном периоде, способствует повышению эффективности послеоперационного обезболивания, уменьшения количества послеоперационных осложнений, позволяет сократить время пребывания в стационаре, значительно снизить стоимость лечения, а также способствующий ранней активации пациентки.
Список литературы
1. Chen A, Feresu SA, Fernandez С. Maternal obesity and the risk of infant death in the United States. Epidemiology 2009; 20:74.
2. Poobalan A.S., Aucott L.S., Gurung T. Obesity as an independent risk factor for elective and emergency caesarean delivery in nulliparous women-systematic review and metaanalysis of cohort studies. Obes. Rev. 2009; 10 (1): 28-35.
3. Vasudevan A. Pregnancy in patients with obesity or morbid obesity: obstetric and anesthetic implications. Bariatric Times. 2010; 7 (7): 9-13.
4. Heslehurst N., Simpson H., Ells L.J., Rankin J., Wilkinson J., Lang R., et al. The impact of maternal BMI status on pregnancy outcomes with immediate short-term obstetric resource implications: a meta-analysis. Obes. Rev. 2008; 9 (6): 635-83.
5. Еникеева Ю.Д. Ахмадеева Э.Н. Особенности ранней адаптации новорожденных, извлеченных путем операции кесарева сечения // Практическая медицина. - 2009. - №7 (39). - С. 5-8.
6. Шмаков Р.Г., Филиппович Г.В., Сокологорский С.В. и др. Ведение родильниц после абдоминального родоразрешения (клинический протокол) // Тольяттинский медицинский консилиум. - 2012. - №5-6. - С. 49-54.
7. Заболотских И.Б., Лебединский К.М., Горобец Е.С.и др. Периоперационное ведение больных с сопутствующим ожирением. // Клинические рекомендации ФАР, 2014
8. Carr D.B., Goudas L.C. Acute pain. // Lanset. - 1999. - Vol. 353. P. 2051-2058.
9. Михалевич С.И., Недень Л.Ч. Методика регионарной подапоневротической анальгезии после операции кесарева сечения: инструкция по применению - Минск: БелМАПО, 2011. - 15 с.
10. Correll D.J., Vlassakov K.V., Kissin I. No evidence of real progress in treatment of acute pain // Journal of pain research. - 2014. - Vol. 7. - P. 199-210.
Способ обезболивания после операции кесарева сечение у пациенток с избыточной массой тела, заключающийся в применении местного анестетика на завершающем этапе операции, отличающийся тем, что проводят последовательно послойную ирригацию тканей 0,5% раствором бупивакаина в общем объеме 8,0 мл, включая позадиматочное пространство, область шва на матке, прямых мышц живота и апоневроза, висцеральную жировую клетчатку и подкожно-жировой слой, затем на кожу накладывают внутрикожный шов и наклеивают асептическую повязку.