Способ формирования шейки мочевого пузыря при выполнении везико-уретрального анастомоза после позадилонной простатэктомии
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к урологии. До наложения швов непосредственно на шейку мочевого пузыря визуализируют устья обоих мочеточников через отверстие в шейке мочевого пузыря для контроля поступления мочи и исключения возможности попадания последних в шов. Производят ушивание дефекта стенки мочевого пузыря через все слои без выворачивания слизистой мочевого пузыря до расстояния 1-2 см дистальнее устьев мочеточников, в дорсальном направлении, начиная с дистального края резецированной шейки мочевого пузыря, с его вентральной поверхности непрерывным атравматическим швом. Выворачивают слизистую оболочку мочевого пузыря и в первую часть шва захватывают все стенки мочевого пузыря кроме слизистой оболочки. Затем перед каждым последующим выколом иглы подхватывают отдельно слизистую оболочку, делая вкол иглы глубже в подслизистый слой, выворачивая слизистую, формируют отверстие диаметром 20 (по шкале Шаррьера) с выворачиванием слизистой оболочки и продолжают накладывать непрерывный шов спереди-назад в обратном направлении, подхватывая в первой порции шва адвентицию мочевого пузыря и паравезикальную клетчатку. Во второй части шва подхватывают все слои стенки, формируя второй ряд швов до первой инициальной точки вкола, нити связывают между собой, сформированный узел располагают дистальнее и кзади от зоны формирования везико-уретрального анастомоза. Способ снижает риск развития несостоятельности анастомоза и его стриктуры за счет более анатомичного сопоставления слизистой оболочки уретры и мочевого пузыря. 1 пр., 18 ил.
Реферат
Изобретение относится к медицине, а именно к хирургии, в частности к урологии.
Рак предстательной железы (далее - РПЖ) занимает второе место в структуре заболеваемости злокачественными новообразованиями мужского населения России и составляет 14,3%. В возрастной группе старше 60 лет у мужчин РПЖ доминирует среди всей онкопатологии, занимая 18,5%. В 2015 г. в России выявлено 38812 новых случаев РПЖ. Летальность на первом году с момента установления диагноза в 2015 году составила 9,5%. Таким образом, РПЖ является одной из наиболее актуальных проблем в онкологии на сегодняшний день.
Одним из основных и наиболее эффективных методов лечения локализованных и местно-распространенных форм РПЖ является хирургический: радикальная простатэктомия (далее - РПЭ) с тазовой лимфаденэктомией. Хирургический подход дает возможность наиболее точного стадирования опухолевого процесса с учетом планового гистологического исследования удаленной предстательной железы и лимфатических узлов, что позволяет вырабатывать индивидуальную лечебную тактику у каждого больного. Хирургическое лечение РПЖ демонстрирует удовлетворительные онкологические результаты и функциональный статус. Однако после проведения хирургического вмешательства возможно возникновение осложнений. Одним из наиболее серьезных осложнений является стриктура везико-уретрального анастомоза (далее - ВУА) (контрактура шейки мочевого пузыря). При развитии данного осложнения нередко возникают симптомы со стороны нижних мочевых путей, задержка мочеиспускания, а также недержание мочи (инконтиненция). Наиболее частой причиной развития данного осложнения является неадекватное сопоставление слизистой уретры со слизистой оболочкой в области шейки мочевого пузыря при формировании анастомоза, а также несостоятельность ВУА, что провоцирует длительный воспалительный процесс и приводит к фиброзированию зоны анастомоза и избыточному образованию рубцовой фиброзной ткани в зоне соединения мочевого пузыря и уретры. Стриктуры ВУА после позадилонной РПЭ наблюдаются у 0,5-11,5% больных. Таким образом, одним из наиболее важных факторов, влияющим на развитие стриктуры, является техника формирования шейки мочевого пузыря и прецизионность при формировании ВУА. Основной проблемой при формировании стриктуры зоны ВУА является тот факт, что данное осложнение часто рецидивирует после консервативного лечения (бужирование или баллонная дилатация), в то же время трансуретральная резекция зоны сужения (оптическая уретротомия) также не всегда позволяет окончательно решить данную проблему. В случае неэффективности консервативных методов коррекции стриктуры зоны ВУА нередко приходится прибегать к повторным хирургическим вмешательствам с использованием различных вариантов пластик уретры, что само по себе существенно удлиняет сроки реабилитации пациента и повышает стоимость проводимого лечения.
Известна стандартная методика ушивания шейки мочевого пузыря «по типу теннисной ракетки». Стенку мочевого пузыря ушивают непрерывным атравматическим швом, формируя узел в проксимальной части, где в последующем будет сформирован анастомоз. Наличие дополнительного узла в зоне ВУА повышает риск возникновения стриктуры. Для улучшения сопоставления слизистой оболочки уретры и мочевого пузыря рекомендуют дополнительно выворачивать слизистую шейки мочевого пузыря отдельными атравматическими швами (Ф. Хинман, ГЭОТАР-МЕД, 2001 г. С. 459).
Однако данный метод подразумевает наложение от четырех до восьми швов, выворачивающих слизистую оболочку по окружности отверстия, сформированного в шейке мочевого пузыря. После этого формируют ВУА отдельными атравматическими швами. Суммарное количество швов в зоне анастомоза при этом достигает десяти и более, в этой же зоне располагается узел после формирования шейки мочевого пузыря «по типу теннисной ракетки». Большое количество шовного материала вызывает реакцию местных тканей с образованием в этой зоне избыточного количества соединительной ткани, что повышает риски возникновения стриктуры и недержания мочи.
Известен способ формирования шейки мочевого пузыря при радикальной позадилонной простатэктомии. На шейку мочевого пузыря на расстоянии 8-9 мм друг от друга накладывают швы. При этом производят вкол иглы со стороны мышечной оболочки на 3-4 мм ниже края раны и выкол на 3 мм ниже края слизистой. Затем повторно вкалывают на 1 мм ниже края слизистой и проводят иглу в подслизистом слое с выколом на наружной стенке на 2 мм ниже края мышечной оболочки. Процедуру повторяют 4-5 раз. Узлы завязывают. Шейку мочевого пузыря с вывернутой слизистой тубуляризируют путем наложения по ее передней стенке серозно-мышечных швов числом 4-5. Швы накладывают по условно намеченным линиям, соответствующим треугольнику, обращенному верхушкой к шейке мочевого пузыря. Каждый последующий шов увеличивает захватываемую площадь. Накладывают анастомоз с уретрой (RU 2331370 С1).
К недостаткам в данном способе следует отнести значительный диастаз между мочевым пузырем и культей уретры, ограничивающий возможность наложения пузырно-уретрального анастомоза. Не восстанавливается сфинктерный аппарат мочевого пузыря.
Известен способ формирования шейки мочевого пузыря после простатэктомии. Формируют шейку мочевого пузыря. Выкраивают мышечный лоскут из передней стенки мочевого пузыря. Формируют из него на катетере уретральную трубку. Выворачивают дистальную часть на 1 см слизистой оболочкой наружу. Фиксируют отдельными швами по периметру. Сформированную мышечную манжету погружают в устье уретры до полного соприкосновения слизистых оболочек. Накладывают пузырно-уретральный анастомоз (RU 2462201 С1).
Однако данный способ технически сложен и требует значительных временных затрат. Кроме того, возможно развитие ишемии и некроза лоскута мочевого пузыря.
Известен способ формирования уретроцистонеоанастомоза. При формировании мочепузырно-уретрального анастомоза выполняют везикализацию шейки мочевого пузыря. Ушивают шейку мочевого пузыря до размера 24-26Ch. Накладывают четыре П-образных шва на уретру на 3, 6, 9 и 12 часах. При наложении каждого шва первый вкол иглы осуществляют в стенку уретры с внутренней стороны. Второй вкол выполняют с внешней стороны, отступя 4-5 мм от первого выкола, образуя П-образный шов. Лигатуры на иглах подводят с внутренней стороны к шейке мочевого пузыря и выкалывают наружу в 7-8 мм от ее края, не захватывая зону везикализации. Лигатуры подтягивают, перемещая уретру в просвет шейки мочевого пузыря, швы завязывают (RU 2613131 С1).
Однако известный способ может приводить к возникновению ишемии внутреннего сфинктера уретры, тем самым усугубляя недержание мочи. Большое количество шовного материала в области ВУА может увеличить риск образования стриктур.
Все данные методики являются достаточно трудоемкими, что может в значительной степени увеличивать время операции.
Известен способ формирования шейки мочевого пузыря до выполнения ВУА. Особенностью методики является наложение глубокого узлового атравматического шва через все слои в области задней полуокружности сформированного отверстия шейки мочевого пузыря. Для предотвращения сужения отверстия затягивание шва проводят при наличии уретрального бужа диаметром 28 по шкале Шаррьера. Анастомоз формируют по стандартной методике (Tolkach Y., Godin K., Petrov S. et al. A new technique of bladder neck reconstruction during radical prostatectomy in patients with prostate cancer. Int Braz J Urol. 2015 May-Jun; 41(3):455-65).
Недостатками данного способа можно считать формирование ВУА с использованием уретрального бужа, что может привести к излишней травматизации уретры, а также формирование шейки пузыря с прошиванием всех слоев стенки органа, что может приводить к фиброзиованию и повышенному образованию рубцовой ткани в зоне анастомоза.
Наиболее близким к заявляемому изобретению способом того же назначения является способ формирования везико-уретрального анастомоза при позадилонной РПЭ. Суть методики при формировании шейки мочевого пузыря заключалась в следующем: на заднюю полуокружность шейки мочевого пузыря накладывали непрерывный шов по направлению сзади наперед, захватывая всю толщу стенки мочевого пузыря. Далее формировали отверстие диаметром 18-20 по шкале Шаррьера, пропускающее конец указательного пальца. После этого прошивали уретру шестью отдельными атравматическими швами. Затем проксимальными концами этих же нитей прошивали стенку мочевого пузыря по окружности сформированного отверстия в направлении изнутри кнаружи, при этом в первую порцию шва захватывали только слизистую оболочку мочевого пузыря, затем иглу выкалывали и второй порцией шва подхватывали наружный мышечный слой и адвентициальную оболочку. При этом в шов не захватывали внутренний, продольный и циркулярный мышечные слои стенки мочевого пузыря. В мочевой пузырь проводили катетер Фолея. При затягивании швов происходит выворачивание швов слизистой оболочки мочевого пузыря и ее сопоставление со слизистой оболочкой уретры (RU 2252718 С1; Чиссов В.И., Русаков И.Г., Алексеев Б.Я., Поляков В.А., Воробьев Н.В., Быстров С.В. Способ формирования везико-уретрального анастомоза при позадилонной радикальной простатэктомии. М: ФГУ им. П.А. Герцена Росздрава, 2006. С. 14).
Недостатками методики являются возможные технические трудности при выворачивании слизистой оболочки мочевого пузыря одним швом с захватом только слизистой и адвентиции мочевого пузыря из-за отсутствия отдельных выворачивающих швов в области шейки пузыря, особенно при наличии избыточного количества паравезикальной клетчатки у тучных пациентов.
Техническая проблема направлена на снижение риска развития несостоятельности анастомоза и его стриктуры за счет более анатомичного и деликатного сопоставления слизистой оболочки уретры и мочевого пузыря.
Использование в клинической практике заявляемого способа позволит достичь нескольких лечебных результатов:
- уменьшить сроки недержания мочи в послеоперационном периоде;
- снизить риск развития стриктуры ВУА.
Указанные лечебные результаты при осуществлении изобретения достигаются за счет того, что так же, как в известном способе, выворачивают слизистую оболочки МП и сопоставляют ее со слизистой оболочкой уретры, накладывают шесть отдельных атравматических швов, при этом в первую порцию шва захватывают только слизистую оболочку мочевого пузыря, затем иглу выкалывают и второй порцией шва подхватывают наружный мышечный слой и адвентициальную оболочку, после чего в мочевой пузырь проводят катетер Фоллея и затягивают швы.
Особенность изобретения заключается в том, что до наложения швов непосредственно на шейку мочевого пузыря визуализируют устья обоих мочеточников через отверстие в шейке мочевого пузыря для контроля поступления мочи и исключения возможности попадания последних в шов, далее производят ушивание дефекта стенки мочевого пузыря через все слои без выворачивания слизистой мочевого пузыря до расстояния 1-2 см дистальнее устьев мочеточников, в дорсальном направлении, начиная с дистального края резецированной шейки мочевого пузыря, с его вентральной поверхности непрерывным атравматическим швом, затем выворачивают слизистую оболочку мочевого пузыря и в первую часть шва захватывают все стенки мочевого пузыря кроме слизистой оболочки, затем перед каждым последующим выколом иглы подхватывают отдельно слизистую оболочку, делая вкол иглы глубже в подслизистый слой, выворачивая слизистую, формируют отверстие диаметром 20 (по шкале Шаррьера) с выворачиванием слизистой оболочки и продолжают накладывать непрерывный шов спереди-назад в обратном направлении, подхватывая в первой порции шва адвентицию мочевого пузыря и паравезикальную клетчатку, а во второй части - все слои стенки, формируя второй ряд швов до первой инициальной точки вкола, нити связывают между собой, сформированный узел располагают дистальнее и кзади от зоны формирования ВУА.
Изобретение поясняется подробным описанием, сравнительным анализом исследований, клиническим примером и иллюстрациями, на которых изображено:
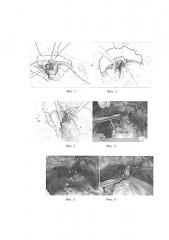
Фиг. 1 - схема ушивания дефекта стенки мочевого пузыря с выворачиванием слизистой оболочки; 1 - мочевой пузырь; 2 - ушитая задняя стенка мочевого пузыря (без вывернутой слизистой оболочки); 3 - зона проекции мочеточников. Стрелками указано направление хода иглы при ушивании средней части дефекта шейки мочевого пузыря с выворачиванием слизистой оболочки для формирования отверстия с вывернутой слизистой в передней части шейки пузыря.
Фиг. 2 - на схеме показана вывернутая слизистая оболочка мочевого пузыря; в области передней стенки шейки сформировано отверстие для везико-уретрального анастомоза; 1 - мочевой пузырь; 2 - ушитая задняя стенка мочевого пузыря.
Фиг. 3 - сформированная шейка мочевого пузыря (схема); 1 - мочевой пузырь; 2 - ушитая задняя стенка мочевого пузыря, дополнительно укрытая паравезикальной клетчаткой.
Фиг. 4 - пересечение лонно-простатических связок; 1 - мочевой пузырь; 4 - дорсальный венозный комплекс; 5 - лонная кость; 6 - пубо-простатическая связка; 7 - наружная подвздошная вена.
Фиг. 5 - прошивание дорсального венозного комплекса; 1- мочевой пузырь; 4 - дорсальный венозный комплекс; 5 - лонная кость; 8 - уретра; 9 - предстательная железа.
Фиг. 6 - мобилизация уретры; 1 - мочевой пузырь; 4 - дорсальный венозный комплекс (пересечен); 5 - лонная кость; 8 - уретра; 9 - верхушка предстательной железы.
Фиг. 7 - пересечение передней полуокружности уретры и уретрального катетера; 4 - дорсальный венозный комплекс (пересечен); 5 - лонная кость. Пересечена передняя полуокружность уретры, на задней полуокружности уретры визуализируется семенной бугорок, на переднюю полуокружность уретры наложено три атравматических шва для формирования анастомоза; 8 - уретра; 9 - предстательная железа (верхушка). 10 - пересеченный уретральный катетер.
Фиг. 8 - пересечение латеральных ножек предстательной железы; 1 - мочевой пузырь; 5 - лонная кость; 9 - предстательная железа (верхушка); 11 - латеральные ножки предстательной железы; 12 - передняя стенка прямой кишки.
Фиг. 9 - мобилизация шейки мочевого пузыря; 1 - мочевой пузырь (шейка); 9 - предстательная железа (верхушка); 13 - семенные пузырьки.
Фиг. 10 - визуализация устьев мочеточников после резекции шейки мочевого пузыря; 1 - мочевой пузырь (шейка); 5 - лонная кость; 14 - устья мочеточников.
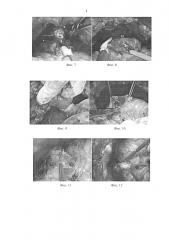
Фиг. 11 - ушивание дефекта стенки мочевого пузыря; 2 - ушитая задняя стенка мочевого пузыря (без вывернутой слизистой оболочки); 15 - вывернутая слизистая оболочка мочевого пузыря (в области передней поверхности резецированной шейки).
Фиг. 12 - сформированное отверстие для везико-уретрального анастомоза с вывернутой слизистой оболочкой мочевого пузыря; 1 - мочевой пузырь; 2 - ушитая задняя стенка мочевого пузыря; 5 - лонная кость.
Фиг. 13 - ушивание задней стенки дефекта шейки мочевого пузыря вторым рядом непрерывного шва; 2 - ушитая задняя стенка мочевого пузыря; 15 - вывернутая слизистая оболочка мочевого пузыря; 16 - паравезикальная клетчатка.
Фиг. 14 - сформированная шейка мочевого пузыря; 1 - мочевой пузырь; 17 - шейка мочевого пузыря (со сформированным отверстием по передней стенке для выполнения последующего анастомоза с уретрой); 18 - узел монофиламентной нити PDSII 3-0, расположенный дистальнее отверстия в шейке мочевого пузыря.
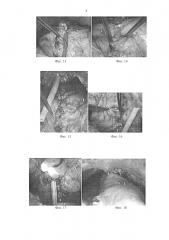
Фиг. 15 - формирование ВУА. Швы на задней полуокружности уретры и шейке мочевого пузыря; 1 - мочевой пузырь; 2 - ушитая задняя стенка шейки мочевого пузыря; 8 - уретра; 17 - шейка мочевого пузыря.
Фиг. 16 - формирование ВУА. Сформированная шейка мочевого пузыря, вид спереди; 1 - мочевой пузырь; 2 - ушитая задняя стенка шейки мочевого пузыря; 17 - шейка мочевого пузыря.
Фиг. 17 - формирование ВУА. Использовано 6 атравматических нитей PDSII3-0. В области шейки мочевого пузыря нити проведены с захватом только слизистой оболочки и адвентиции мочевого пузыря, без захвата в шов мышечного слоя; 1 - мочевой пузырь; 2 - ушитая задняя стенка шейки мочевого пузыря; 17 - шейка мочевого пузыря.
Фиг. 18 - окончательный вид ВУА; 1 - мочевой пузырь; 5 - лонная кость; 19 - ВУА.
Способ осуществляют следующим образом.
Выполняют позадилонную открытую РПЭ по стандартной методике, описанной P. Walsh.
После удаления предстательной железы визуализируют устья обоих мочеточников через отверстие в шейке мочевого пузыря для контроля поступления мочи и исключения возможности попадания последних в шов при формировании ушивания дефекта мочевого пузыря.
Визуализируют устья обоих мочеточников через отверстие в шейке мочевого пузыря для контроля поступления мочи и исключения возможности попадания последних в шов. Далее производят ушивание дефекта стенки пузыря через все слои без выворачивания слизистой мочевого пузыря до расстояния 1-2 см дистальнее устьев мочеточников, в дорсальном направлении. Затем выворачивают слизистую оболочку мочевого пузыря. В первую часть шва захватывают все стенки мочевого пузыря кроме слизистой оболочки, затем перед каждым последующим выколом иглы подхватывают отдельно слизистую оболочку, делая вкол иглы глубже в подслизистый слой, выворачивая слизистую (Фиг. 1). Далее формируют отверстие диаметром 20 (по шкале Шаррьера) с выворачиванием слизистой оболочки. Затем той же нитью накладывают непрерывный шов спереди-назад в обратном направлении, подхватывая в первой порции шва адвентицию мочевого пузыря и паравезикальную клетчатку, а во второй - все слои стенки, формируя второй ряд швов (Фиг. 2). Далее шов продлевают до первой инициальной точки вкола, нити связывают между собой. Сформированный узел располагают дистальнее и кзади от зоны формирования ВУА, во избежание контакта с анастомозом (Фиг. 3).
Затем формируют ВУА шестью атравматическими швами (шовный материал PDSII 3-0) по известной методике (RU 2252718 С1), сопоставляя слизистые оболочки уретры и мочевого пузыря. При этом в шов в области шейки мочевого пузыря захватывают только слизистую оболочку мочевого пузыря и паравезикальную клетчатку. Манжету уретрального катетера раздувают на 9-12 мл. ВУА проверяют на герметичность путем введения в полость мочевого пузыря 100-150 мл стерильного физиологического раствора. К области анастомоза устанавливают дренажи, рану ушивают.
По предложенной методике проведен сравнительный анализ функциональных результатов после РПЭ в зависимости от способа формирования шейки мочевого пузыря при выполнении ВУА. В анализ включено 255 больных. Больных распределили на две группы, в зависимости от техники формирования ВУА. В экспериментальную группу включено 67 больных, которым выполнена РПЭ с формированием ВУА по разработанной методике. Средний возраст больных в данной группе составил 63,7±6,3 года (51-73 года). По данным предоперационного обследования клиническая стадия Т1с-Т2с верифицирована у 50 (74,6%) больных, T3a-T3b - у 17 (25,4%). Средний уровень ПСА до операции составил 16,9±14,2 нг/мл. Дифференцировка опухоли по шкале Глисона составила 6 баллов у 33 (49,3%) больных, 7 (3+4) - у 13 (19,4%) больных, 7 (4+3) - у 11 (16,4%) больных и 8-10 - у 10 (14,9%) больных. В контрольную группу включено 188 больных, которым выполнили РПЭ с формированием ВУА по стандартной методике. Средний возраст больных в контрольной группе составил 64,1±6,9 года (50-74 года). Клиническая стадия Т1с-Т2с верифицирована у 127 (67,6%) больных, T3a-T3b - у 61 (32,4%). Средний уровень ПСА до операции составил 15,7±15,1 нг/мл. Дифференцировка опухоли по шкале Глисона составила 6 баллов у 92 (48,9%) больных, 7 (3+4) - у 37 (19,7%) больных, 7 (4+3) - у 33 (17,6%) больных и 8-10 - у 26 (13,8%) больных. Таким образом, статистически значимых различий по возрасту, уровню ПСА, клинической стадии и степени дифференцировки опухоли по шкале Глисона в опытной и контрольной группах больных отмечено не было.
При анализе результатов лечения в послеоперационном периоде в опытной группе больных, которым формирование ВУА выполняли по предложенной методике, у 4 (5,9%) больных отмечалось частичное подтекание мочи (больные использовали 1-2 прокладки в день). Тотального недержания мочи не отмечено. Несостоятельность ВУА по данным контрольной цистографии на 7 сутки после операции отмечена у 2 (2,9%) больных, что потребовало более длительной катетеризации мочевого пузыря. Все случаи несостоятельности ВУА разрешены консервативно, повторных хирургических вмешательств не требовалось. В послеоперационном периоде стриктура ВУА не диагностирована ни у одного больного. В контрольной группе больных, которым во время РПЭ применяли стандартную технику формирования ВУА, частичное недержание мочи отмечено в 12 (6,4%) случаях, что достоверно не отличалось от показателей в группе пациентов с модифицированной техникой формирования ВУА (р=0,58). Тем не менее, несостоятельность ВУА по данным контрольной цистографии, выполненной на 7 сутки после операции, отмечена у 26 (13,8%) больных контрольной группы (р=0,01), а формирование стриктуры ВУА в послеоперационном периоде за указанный период наблюдения в этой группе зарегистрировано у 10(5,3%) пациентов (р=0,04).
Клинический пример выполнения предлагаемого способа.
Больной О. 62 года, клинический диагноз - рак предстательной железы II ст. cT2cNoMo. Сопутствующая патология: артериальная гипертензия II ст., 2 ст., остеохондроз поясничного отдела позвоночника. По данным комплексного обследования уровень ПСА составил 11,9 нг/мл, объем предстательной железы 49 см3, в обеих долях визуализируются гипоэхогенные зоны без инвазии капсулы железы по данным ТРУЗИ. Другой очаговой патологии не выявлено.
При гистологическом исследовании биопсийного материала верифицирована ацинарная аденокарцинома предстательной железы 7 (3+4) баллов по Глисону в 2 фрагментах из 6 в правой доле и 3 фрагментах из 6 в левой доле, опухоль занимает до 50% площади биоптатов. В отделении онкоурологии МНИОИ им. П.А. Герцена выполнена позадилонная РПЭ с расширенной тазовой лимфаденэктомией по стандартной методике (Фиг. 4-9).
После удаления препарата визуализировали устья обоих мочеточников через отверстие в шейке мочевого пузыря для исключения возможности попадания последних в шов при ушивании дефекта мочевого пузыря (Фиг. 10).
Шейку мочевого пузыря формировали по разработанной методике с выворачиванием слизистой оболочки мочевого пузыря. Сформировали отверстие диаметром 20 по шкале Шаррьера. Затем той же нитью (шовный материал PDSII 3-0) накладывали непрерывный шов спереди-назад в обратном направлении, подхватывая в первой порции шва адвентицию мочевого пузыря и паравезикальную клетчатку, а во второй - все слои стенки, формируя второй ряд швов. Шов продлевали до первой инициальной точки вкола, нити связывали между собой (Фиг. 11-14).
Затем формировали ВУА шестью атравматическими швами по известной методике (Фиг. 15-17). Манжету уретрального катетера раздували на 9-12 мл. ВУА проверяли на герметичность анастомоза путем введения в полость мочевого пузыря 100-150 мл стерильного физиологического раствора (Фиг. 18). К области анастомоза устанавливали дренажи, ушивали рану.
Послеоперационный период протекал без осложнений. Проводилась антибактериальная, инфузионная, симптоматическая терапия, профилактика тромбоза и тромбоэмболических осложнений. Страховые дренажи из полости малого таза удалены на 4 и 5 сутки. На 7 сутки после операции выполняли цистографию с целью оценки герметичности ВУА путем введения в мочевой пузырь 20 мл водорастворимого контрастного вещества и 100 мл стерильного физиологического раствора, при исследовании выхода контраста за пределы ВУА не выявлено. При контрольном УЗИ малого таза свободной жидкости и отграниченных жидкостных скоплений не выявлено. Уретральный катетер удален на 8 сутки после операции, восстановлено самостоятельное мочеиспускание. В первые сутки после удаления уретрального катетера пациент отмечал непроизвольное подтекание мочи, по поводу чего требовалось применение 3 прокладок в сутки. Пациент выписан на 9 сутки после операции. По данным планового гистологического исследования в обеих долях предстательной железы выявлена ацинарная аденокарцинома 7 (3+4) баллов по Глисону без инвазии капсулы и семенных пузырьков, в 27 исследованных тазовых лимфоузлах метастазов не выявлено, хирургический край резекции, а также дистальный и проксимальный края - без опухолевого роста. С учетом данных планового гистологического исследования, объема и радикального характера проведенного хирургического лечения больной оставлен под динамическое наблюдение. В течение двух недель после удаления уретрального катетера пациенту требовалось применение 1-2 прокладок в сутки.
По прошествии месяца после операции пациент отмечал полное удержание мочи. Срок наблюдения за данным пациентом составил 15 месяцев, за этот период пациент не предъявлял жалобы на затрудненное мочеиспускание, а также не нуждался в применении прокладок. Уровень ПСА составлял 0,0-0,004 нг/мл, по данным ТРУЗИ - без признаков рецидива заболевания.
Использование разработанного способа в клинике имеет медицинское и социальное значение, т.к. позволил существенно снизить риск развития несостоятельности анастомоза (2,9% против 13,8%, р=0,01) и его стриктуры (0% против 5,3%, р=0,04) за счет более анатомичного и деликатного сопоставления слизистой оболочки уретры и мочевого пузыря.
Таким образом, заявляемый способ обладает значительными преимуществами по сравнению с известными способами того же предназначения и отвечает критериям патентоспособности.
Способ формирования шейки мочевого пузыря при выполнении везико-уретрального анастомоза после позадилонной простатэктомии, включающий выворачивание слизистой оболочки мочевого пузыря и сопоставление ее со слизистой оболочкой уретры, накладывание шесть отдельных атравматических швов, при этом в первую порцию шва захватывают только слизистую оболочку мочевого пузыря, затем иглу выкалывают и второй порцией шва подхватывают наружный мышечный слой и адвентициальную оболочку, после чего в мочевой пузырь проводят катетер Фоллея и затягивают швы, отличающийся тем, что до наложения швов непосредственно на шейку мочевого пузыря визуализируют устья обоих мочеточников через отверстие в шейке мочевого пузыря для контроля поступления мочи и исключения возможности попадания последних в шов, далее производят ушивание дефекта стенки мочевого пузыря через все слои без выворачивания слизистой мочевого пузыря до расстояния 1-2 см дистальнее устьев мочеточников, в дорсальном направлении, начиная с дистального края резецированной шейки мочевого пузыря, с его вентральной поверхности непрерывным атравматическим швом, затем выворачивают слизистую оболочку мочевого пузыря и в первую часть шва захватывают все стенки мочевого пузыря кроме слизистой оболочки, затем перед каждым последующим выколом иглы подхватывают отдельно слизистую оболочку, делая вкол иглы глубже в подслизистый слой, выворачивая слизистую, формируют отверстие диаметром 20 (по шкале Шаррьера) с выворачиванием слизистой оболочки и продолжают накладывать непрерывный шов спереди-назад в обратном направлении, подхватывая в первой порции шва адвентицию мочевого пузыря и паравезикальную клетчатку, а во второй части - все слои стенки, формируя второй ряд швов до первой инициальной точки вкола, нити связывают между собой, сформированный узел располагают дистальнее и кзади от зоны формирования везико-уретрального анастомоза.