Способ хирургического лечения перелома проксимального отдела плечевой кости
Иллюстрации
Показать всеИзобретение относится к травматологии и ортопедии и может быть применимо для оперативного лечения перелома проксимального отдела плечевой кости. Заготавливают аутотрансплантат из диафиза малоберцовой кости в соответствии с длиной репонированных костных отломков проксимального отдела плечевой кости, обрабатывают аутотрансплантат, сохраняя его в форме замкнутой костной трубки и в соответствии с диаметром костномозгового канала плечевой кости. Проводят репозицию отломков. Проводят остеосинтез аутотрансплантатом и накостной пластиной с отверстиями, располагая ее дистальную часть дистальнее перелома с возможностью введения не менее трех винтов через отверстия пластины, которые проводят через кортикальные слои плечевой кости и аутотрансплантата. Способ позволяет увеличить стабильность фиксации. 10 ил., 1 табл.
Реферат
Предлагаемое изобретение относится к области медицины, а именно к травматологии и ортопедии, и может быть использовано для лечения переломов проксимального отдела плечевой кости, а именно оскольчатого перелома, а также последствий травмы (перелома, консолидирующегося в неправильном положении, ложного сустава проксимального отдела плечевой кости, осложненных остеопорозом).
Известен способ лечения перелома проксимального отдела плечевой кости по АО (международной ассоциации остеосинтеза) [1]. Операцию выполняют под общим обезболиванием или с использованием блокады межлестничного пространства при положении пациента на операционном столе «в шезлонге». Хирургический доступ классический, длина разреза 15-20 сантиметров. После рассечения кожи и выделения наружной подкожной вены плеча тупым способом послойно обнажают область перелома проксимального отдела плечевой кости. После обнажения проксимального отдела плечевой кости освобождают субакромиальное пространство. Производят репозицию фрагментов проксимального отдела плечевой кости и по достижению удовлетворительного стояния фрагментов осуществляют временную диафиксацию с помощью 2-3 спиц Киршнера. Производят подбор накостной пластины LPHP для выполнения стабильного остеосинтеза. Как правило, используют пластину, длина которой должна иметь дистальнее перелома не менее 3-х отверстий под винты. Предварительно адаптируют пластину к поверхности наружного контура проксимального отдела плечевой кости, укладывают в наиболее подходящей области накостно, не заходя при этом на межбугорковую борозду. Через проксимальные отверстия в пластине в головку плечевой кости вводят не менее 4-х винтов диаметром 3,5 мм необходимой длины. В дистальные отверстия пластины вводят не менее 3 кортикальных винтов диаметром 3,5 мм. Рану послойно ушивают, предварительно дренируя по Редону.
Наиболее близким к предлагаемому является способ остеосинтеза переломов проксимального конца плечевой кости, предложенный А.В. Ткаченко с соавторами [2]. Из доступа длиной до 5 см по ходу волокон дельтовидной мышцы в верхней ее части на стыке передней и средней трети сухожилие надостной мышцы рассекают вдоль волокон, в области большого бугорка на расстоянии 0,5 см от наружной части хряща головки плечевой кости (на границе хрящевой и сухожильной части головки плечевой кости), вскрывают костномозговой канал проксимального отломка плечевой кости. Рассверливание костномозгового канала проводят в дистальном направлении до диаметра 10-14 мм в зависимости от индивидуальных особенностей и предполагаемого диаметра костномозгового канала дистального отломка в верхней трети. Одновременно с этим производят поднадкостничный забор аутотрансплантата диафиза малоберцовой кости из двух доступов по 2 см по методике, предложенной А.П. Барабашом [3]. Аутотрансплантат обрабатывают с помощью электрической фрезы по диаметру костномозгового канала. Учитывая тот факт, что малоберцовая кость на поперечном срезе, как правило, имеет форму, приближенную к неправильному треугольнику, трансплантату придают форму "незамкнутой трубки" путем срезания наиболее острого угла. Выполняют закрытую репозицию перелома и временную интрамедуллярную фиксацию спицей диаметром 2 мм. Стояние отломков и положение спицы контролируют с помощью Rg-графии в двух проекциях. По спице, используемой в качестве направляющей, выполняют антеградный остеосинтез обработанным аутотрансплантатом, располагая его незамкнутой частью к задней поверхности плечевой кости. Трансплантат погружают без выстояния над кортикальным слоем головки плеча. Блокирование проксимального отломка одним или двумя винтами с резьбой на всем протяжении. Легким поколачиванием по локтевому отростку в направлении длинной оси плечевой кости или с помощью контрактора достигают плотного контакта и одновременной компрессии между дистальным и проксимальным отломками и выполняют дистальное блокирование 1-2 винтами, расположенными во взаимно перпендикулярных плоскостях под углом 45 градусов к незамкнутой части аутотрансплантата.
Однако известные способы обладают существенными недостатками, а именно:
- Руководствуясь международным пособием по остеосинтезу [4], для стабильного остеосинтеза кости любой локализации необходимо фиксировать через 6 кортикальных слоев дистальнее и проксимальнее перелома, однако, анатомическая локализация перелома проксимального отдела плечевой кости при фиксации фрагментов известными способами не позволяет фиксировать 6 кортикальных слоев в проксимальном отделе, так как медиальный слой является суставной поверхностью плечевой кости, в связи с этим жесткость фиксации отрепонированных костных фрагментов недостаточна, что приводит к несращению перелома.
- Использование интрамедуллярного незамкнутого аутотрансплантата при фиксации перелома проксимального отдела плечевой кости, проявляется пружинящий эффект при движении в оперированном плечевом суставе, что в дальнейшем приведет к несостоятельности репозиции и смещению отломков относительно друг друга.
- Основным недостатком известных технологий является тот факт, что применение для фиксации отломков у пациентов с переломом проксимального отдела плечевой кости только пластиной или только интрамедуллярным аутотрансплантатом с использованием винтов не обеспечивает достаточной жесткости репонированных костных фрагментов. Это связано с тем, что у данной группы пациентов при оскольчатом переломе эпиметафиза плечевой кости, локальном остеопорозе проксимальных костных фрагментов не обеспечивается стабильное удержание в правильном положении в послеоперационном периоде, особенно, при начале движений в оперированном плечевом суставе, возможно расшатывание в области перелома, что приводит к несращению перелома, формированию ложного сустава либо к смещению костных отломков и консолидации в неправильном положении.
- Применение изолированного интрамедуллярного аутотрансплантата без фиксации проксимального фрагмента винтами не обеспечивает жесткой фиксации, так как костная структура проксимального метаэпифиза плечевой кости пористая и при малейших движениях в раннем послеоперационном периоде возрастает вероятность вторичного смещения костных фрагментов, что приводит к необратимым нарушениям функции плечевого сустава.
- Применение только накостной пластины при оскольчатом переломе проксимального метаэпифиза плечевой кости не позволяет удержать костные фрагменты в правильном положении после репозиции за счет использования винтов, введенных через технологические отверстия пластины. Введение винтов возможно строго по направляющей, которая фиксирована к резбовой части пластины, поэтому в большинстве случаев отрепонированные костные фрагменты остаются без фиксации винтами.
Техническим результатом предлагаемого способа лечения перелома проксимального отдела плечевой кости, в том числе и оскольчатого, является увеличение стабильности и жесткости фиксации костных отломков за счет особенностей обработки аутотрансплантата в виде цельной костной трубки, его пространственного расположения и способа фиксации перелома внутрикостно и накостно, раннее послеоперационное начало реабилитационных мероприятий, так как отсутствует ограничение движений в смежных суставах, а также возможность применения предлагаемого способа при наличии остеопороза.
Результат изобретения достигается тем, что аутотрансплантат заготавливают из диафиза малоберцовой кости в соответствии с длиной репонированных костных отломков плечевой кости и обрабатывают, сохраняя его в форме замкнутой костной трубки, и в соответствии с диаметром костномозгового канала плечевой кости. Подготовленный аутотрансплантат вводят антеградно в костномозговой канал плечевой кости, фиксируя репонированные отломки плечевой кости и затем накладывают накостную пластину с отверстиями, которую предварительно моделируют по индивидуальным особенностям наружного контура плечевой кости пациента. Дистальную часть пластины располагают дистальнее перелома с возможностью введения не менее трех винтов через ее отверстия, винты проводят через кортикальные слои плечевой кости и аутотрансплантат, в проксимальные отверстия в пластине вводят винты в головку плечевой кости до кортикального слоя.
Проведенные патентные исследования по подклассам А61В 17/56 и анализ научно-медицинской информации, отражающей существующий уровень лечения переломов проксимального отдела плеча, не выявили технологий, идентичных предложенной.
Сопоставительный анализ заявляемого технического решения и известных технологий позволяет сделать вывод о том, что предлагаемый способ отличается вышеуказанными приемами и соответствует критерию изобретения «новизна».
На основании анализа клинического материала авторами заявляемого способа выявлены следующие преимущества.
Заготовка аутотрансплантата производится из диафиза малоберцовой кости на границе нижней и средней трети. Забор аутотрансплантата выполняется такой длины, чтобы перекрыть зону перелома, равную не менее одному диаметру диафиза плечевой кости.
Подготовка аутотрансплантата из малоберцовой кости с сохранением его в форме замкнутой костной трубки, в соответствии с диаметром костномозгового канала плечевой кости и последующее введение интрамедуллярно в плечевую кость, а также дополнительная фиксация накостной пластиной, позволяет обеспечить жесткую фиксацию отрепонированных костных фрагментов.
Фиксация отрепонированных костных фрагментов проксимального отдела плечевой кости интрамедуллярным аутотрансплантатом и моделированной по индивидуальным особенностям наружного контура плечевой кости пациента пластиной, проведенными винтами не менее через 9 кортикальных слоев проксимального отдела и не менее чем через 12 кортикальных слоев дистального отдела плечевой кости (количество винтов, помноженное на количество кортикальных слоев пройденных ими), обеспечивает первичную жесткую фиксацию, что позволяет пациенту приступить к раннему восстановлению функции оперированной верхней конечности, не дожидаясь формирования первичной костной мозоли.
Из выше изложенного следует, что заявляемый способ соответствует критерию патентоспособности «изобретательский уровень».
Технология предназначена для специалистов, владеющих базовыми реконструктивными вмешательствами на плечевом суставе и основными методами погружного остеосинтеза, т.е. специалистов травматолого-ортопедических отделений ЛПУ городского, областного и республиканского уровня, может быть воспроизведена неоднократно. Вышеизложенное дает основание считать, что заявляемое техническое решение соответствует критерию патентоспособности «промышленная применимость».
Предлагаемый способ лечения поясняется рисунками:
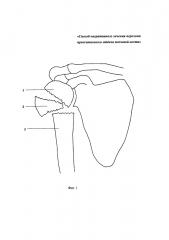
Фигура 1 - схема перелома проксимального отдела плечевой кости до репозиции отломков плечевой кости, где 1 - проксимальный отломок, 2 - дистальный отломок, 3 - плечевая кость.
Фигура 2 - состояние после репозиции отломков проксимального отдела плечевой кости, где 4 - линии репонированных переломов.
Фигура 3 - схема размещения аутотрансплантата из малоберцовой кости в костномозговом канале проксимального и дистального отделов плечевой кости, где 5 - место введения аутотрансплантата через головку плечевой кости, 6 - аутотрансплантат, расположенный в костномозговом канале плечевой кости.
Фигура 4 - схема фиксации отломков плечевой кости аутотрансплантатом и накостной пластиной с винтами, где 7 - накостная пластина с отверстиями, 8 - резьбовые винты, введенные в проксимальный и дистальный отделы плечевой кости, 9 - внутренний кортикальный слой головки плечевой кости.
Фигура 5 - рентгенограмма (прямая проекция) плечевой кости пациентки М. до операции.
Фигура 6а и 6б - рентгенограмма голени пациентки М., заготовка аутотрансплантата из малоберцовой кости в прямой и боковой проекциях.
Фигура 7 - рентгенограмма (прямая проекция) пациентки М. после операции, интрамедуллярно расположен аутотрансплантат, выполнен накостный остеосинтез пластиной LPHP и винтами.
Фигура 8 - рентгенограмма (прямая проекция) пациентки М. после операции удаления накостной пластины и винтов через 6 месяцев после первой операции.
Фигура 9 - рентгенограмма (аксиальная проекция) пациентки М. после операции по удалению пластины LPHP и винтов, на рентгенограмме признаки консолидации перелома и костной перестройки аутотрансплантата.
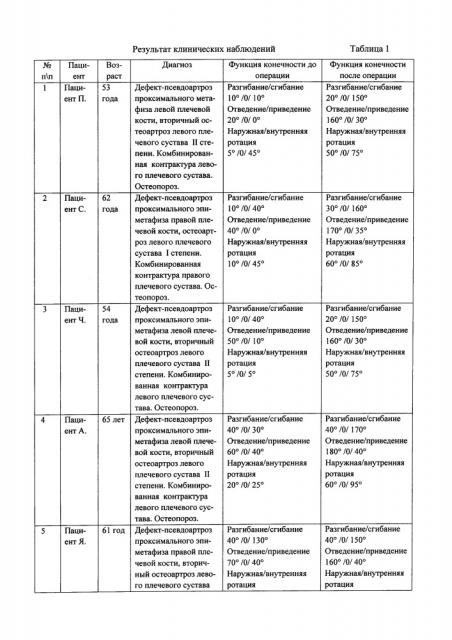
Фигура 10 - таблица 1 - пролеченные пациенты и состояние двигательной функции верхней конечности до операции и после.
Сущность предлагаемого «Способа лечения перелома проксимального отдела плечевой кости» заключается в следующем.
Оперативное лечение перелома проксимального отдела плечевой кости, а также его последствий включает выполнение доступа к зоне перелома плечевой кости. Величина разреза зависит от объема операции и уровня повреждения. Разрез начинают по переднему краю дельтовидной мышцы, а затем проводят по наружному краю двуглавой мышцы плеча. По ходу кожного разреза рассекают фасцию плеча. Латеральную подкожную вену руки отводят медиально для предотвращения ее травмирования. Такой разрез позволяет выделить в проксимальном отделе раны передне-внутреннюю часть дельтовидной мышцы, а в дистальной части - наружный край двуглавой и плечевой мышц. Разделяют дельтовидную и двуглавую мышцы, обнажают плечевую кость до уровня ее нижней трети, что обеспечивает достаточный обзор зоны перелома (см. приложение к описанию заявки, фиг. 1).
Производят поднадкостничный забор аутотрансплантата диафиза малоберцовой кости из двух доступов в средней и нижней трети малоберцовой кости по методике, предложенной А.П. Барабашом [3]. Из двух небольших разрезов в проекции концов предполагаемого аутотрансплатата выполняют остеотомию малоберцовой кости и отслаивают надкостницу на верхнем и нижнем концах аутотрансплантата. Затем осуществляют ручную фиксацию мышечных футляров конечности в зоне забора трансплантата и постепенно отделяют трансплантат от прилежащих мягких тканей ротационными поворотами, например малоберцовой кости, а продольной тягой в дистальном направлении извлекают аутотрансплантат через имеющееся отверстие. Длина аутотрансплантата должна перекрывать зону дефекта плечевой кости, с условием достаточной длины для его антеградного введения через головку плечевой кости. Длину аутотрансплантата выбирают такой, чтобы сохранить функцию голени и одновременно быть достаточной для выполнения остеосинтеза перелома плечевой кости. Обрабатывают аутотрансплантат, сохраняя его в форме замкнутой костной трубки. Затем в дистальном направлении обрабатывают костномозговой канал плечевой кости при помощи канюлированного сверла и разверток, последовательно расширяя канал в соответствии с диаметром подготовленного аутотрансплантата. Производят репозицию фрагментов плечевой кости (см. приложение к описанию заявки, фиг. 2) и временную диафиксацию спицей Киршнера. После этого подготовленный аутотрансплантат вводят антеградно в костномозговой канал плечевой кости, погружая ниже кортикального слоя головки плечевой кости, что позволяет минимизировать травматизацию костных фрагментов перелома и проксимального отдела плечевой кости. Использование цельного аутотрансплантата в виде костной трубки позволяет дополнительно армировать зону перелома и обеспечить первичную фиксацию костных отломков (см. приложение к описанию заявки, фиг. 3). Затем накладывают накостную пластину с отверстиями, которую предварительно моделируют по индивидуальным особенностям наружного контура плечевой кости пациента. Дистальную часть пластины располагают дистальнее перелома с возможностью введения не менее трех винтов через ее отверстия, при этом винты проводят через кортикальные слои плечевой кости и аутотрансплантат, через проксимальные отверстия в пластине вводят винты в головку плечевой кости до кортикального слоя (см. приложение к описанию заявки, фиг. 4). Выполняют рентген контроль интраоперационно для определения стабильности внутрикостного и накостного остеосинтеза перелома плечевой кости. Рану послойно ушивают, предварительно дренируя по Редону.
После выписки из стационара пациент наблюдается у травматолога по месту жительства, верхняя конечность фиксирована в ортезе типа Дезо в течение 6 недель после операции, при выраженном болевом синдроме прием нестероидных противовоспалительных средств. Продолжение изометрической гимнастики верхнего плечевого пояса. После снятия шины - ЛФК суставов левой верхней конечности, физиолечение (электростимуляция надостной мышцы с оперированной стороны, массаж воротниковой области). Контрольный осмотр пациентов через 1, 3, 6 и 12 месяцев для дальнейших рекомендаций.
Через 12 месяцев фиксации возможна повторная операция для удаления металлоконструкции. В асептических условиях, под внутривенной анестезией, с иссечением послеоперационного рубца выполнен доступ к металлоконструкции в области диафиза правой плечевой кости. Накостная пластина обнаружена и выделена, удалена без технических трудностей, патологическая подвижность не определяется. Туалет раны, гемостаз по ходу операции, установлен полутрубчатый дренаж, послойные швы на рану. Асептическая повязка. Эластическая компрессия. Функция конечности восстановлена в полном объеме. Активные движения в плечевом и локтевом суставах безболезненны. Двигательных, чувствительных нарушений в дистальных отделах верхней конечности нет.
Предлагаемый «Способ оперативного лечения перелома проксимального отдела плечевой кости» поясняется клиническим примером.
Пациентка М., 62 лет (пенсионер) поступила в клинику Федерального государственного бюджетного научного учреждения «Иркутский научный центр хирургии и травматологии» (ИНЦХТ) спустя 8 месяцев после перелома левой плечевой кости.
Диагноз клинический: дефект-псевдоартроз проксимального метафиза левой плечевой кости, (МКБ - М84.1) вторичный остеоартроз левого плечевого сустава II степени. Комбинированная контрактура левого плечевого сустава. Остеопороз (Разгибание/сгибание 20° /0/ 30°, отведение/приведение 20° /0/ 10°, наружная/внутренняя ротация 15° /0/ 45°).
На рентгенограмме: дефект-псевдоартроз проксимального метафиза левой плечевой кости. Остеоартроз левого плечевого сустава II степени. Остеопороз (см. приложение к описанию заявки, фиг. 5). Оскольчатый перелом проксимального отдела плечевой кости на уровне эпиметафиза со смещением костных отломков.
Из анамнеза: травма бытовая, падение с высоты более 3-х метров на левый бок, почувствовала резкую боль, хруст, деформацию плеча. Была вызвана бригада скорой медицинской помощи, доставлена в травмпункт, где наложили гипсовую шину и рекомендовали консервативное лечение. После снятия гипсовой шины через 4 недели, полноценно пользоваться верхней левой конечностью не смогла. Была направлена в поликлинику ФГБНУ ИНЦХТ, рекомендовано оперативное лечение.
Выполнена операция по предлагаемому способу: «открытая адаптация костных фрагментов проксимального отдела плечевой кости, костная аутопластика из нижней трети диафиза малоберцовой кости слева, накостный остеосинтез блокируемой пластиной LPHP (Locking Proximal Humerus Plate) и блокируемыми винтами 3,5 мм по методике AO/ASIF.
В асептических условиях выполнен стандартный передний доступ к левому плечевому суставу длиной 20 см. Визуально определен дефект-псевдоартроз проксимального отдела плечевой кости, патологическая подвижность во всех плоскостях, выраженный остеопороз, костномозговые каналы закрыты, края отломков закругленные. Выполнена экономная резекция дефекта-псевдоартроза, костные каналы вскрыты.
В асептических условиях по наружной поверхности в проекции малоберцовой кости слева выполнены два доступа по 2,0 см в нижней трети и средней трети соответственно, выделена малоберцовая кость и по стандартной методике выполнена поперечная остеотомия инерционной пилой, взят аутотрансплантат длиной 10,0 см, что позволило перекрыть дефект в зоне перелома плечевой кости. Рана дренирована полутрубчатыми выпускниками и послойно ушита, наложена асептическая повязка.
Выполнена адаптация костных фрагментов, затем через головку плечевой кости антеградно введен аутотрансплантат для интрамедуллярной фиксации. Далее подготовлена накостная пластина, которую моделировали в соответствии с наружным контуром плечевой кости пациентки. Выполнена фиксация накостно блокируемой пластиной LPHP 3,5 мм, введены 4 винта дистальнее перелома и 6 в головку плечевой кости (см. приложение к описанию заявки, фиг. 7). Рентгенография левого плеча интраоперационно - остеосинтез стабилен. Рана дренирована через контрапертуру по Редону и послойно ушита. Асептическая повязка. Левая верхняя конечность фиксирована эластичным бинтом и эластичной шиной типа Дезо. Нижние конечности забинтованы эластичными бинтами с целью профилактики тромбозов глубоких вен и тромбоэмболии легочной артерии. Длительность операции - 1 час 10 минут. Кровопотеря - 250 мл.
После операции выполнен рентген контроль: металлоконструкция, аутотрансплантат в проекции проксимального метафиза плечевой кости, стояние отломков удовлетворительное. Контуры концов отломков ровные, четкие, (см. приложение к описанию заявки, фиг. 7).
На второй день после операции выполнена перевязка послеоперационных швов. На третий день начато физиолечение с использованием лазера - 7 сеансов. Пациентка с 3-х суток приступила к занятиям изометрической гимнастикой.
На 10 сутки после операции пациентка выписана на амбулаторный этап лечения с рекомендациями: наблюдение у травматолога по месту жительства в поликлинике, верхняя конечность фиксирована в ортезе типа Дезо в течение 6 недель после операции, при выраженном болевом синдроме прием нестероидных противовоспалительных средств. Продолжить изометрическую гимнастику верхнего плечевого пояса. После снятия шины - ЛФК суставов левой верхней конечности, физиолечение (электростимуляция надостной мышцы с оперированной стороны). Массаж воротниковой области. Явка через 1, 3, 6, и 12 месяцев на контрольный осмотр для дальнейших рекомендаций. Через 6 недель после операции по данным контрольной рентгенограммы иммобилизация ортезом прекращена. Проведен курс физиофункционального лечения в амбулаторных условиях, который включал массаж и электростимуляцию мышц плечевого пояса по 10 процедур, лечебную гимнастику для суставов левой верхней конечности. Через 5 недель после операции у больной восстановлен полный объем движений в левом плечевом суставе. Активные движения в плечевом суставе безболезненны: сгибание/разгибание - 180/0/60°, отведение/приведение 90/0/0°. В Локтевом суставе 140/0/0°, двигательных, чувствительных нарушений в дистальных отделах левой верхней конечности нет.
При контрольном осмотре через 12 месяцев признаки консолидации перелома. По желанию пациентка госпитализирована с целью удаления металлоконструкции. Выполнена операция: Удаление накостной пластины левой плечевой кости. В асептических условиях, под внутривенной анестезией, с иссечением послеоперационного рубца выполнен доступ к металлоконструкции в области диафиза правой плечевой кости. Металлоконструкции обнаружены и выделены, удалены без технических трудностей. Патологическая подвижность не определяется. Туалет раны, гемостаз по ходу операции, установлен полутрубчатый дренаж, послойные швы на рану. Асептическая повязка, Эластическая компрессия. Функция верхней конечности восстановлена в полном объеме. Активные движения в плечевом суставе безболезненны: сгибание/разгибание - 180/0/60°, отведение/приведение 170/0/0°. В локтевом суставе 140/0/0°, двигательных, чувствительных нарушений в дистальных отделах левой верхней конечности нет. На 10 сутки после операции пациентка выписана на амбулаторный этап лечения с рекомендациями. Наблюдение у травматолога по месту жительства. Явка через 1 месяц на контрольный осмотр, для дальнейших рекомендаций.
При контрольном осмотре через 1 месяц после операции по удалению пластины LPHP жалоб не предъявляет. Движения в плечевом суставе в полном объеме, на контрольной рентгенограмме (см. приложение к описанию заявки, фиг. 8) - признаки консолидации перелома и костной перестройки аутотрансплантата. Функция верхней конечности восстановлена в полном объеме. Активные движения в плечевом суставе безболезненны: сгибание/разгибание - 180/0/60°, отведение/приведение 170/0/0°. В локтевом суставе 140/0/0°, двигательных, чувствительных нарушений в дистальных отделах левой верхней конечности нет.
По предлагаемому способу прооперировано 10 пациентов с закрытым оскольчатым переломом проксимального эпиметадиафиза плечевой кости с посттравматическими осложнениями (см. приложение к описанию заявки, фиг. 1, таблица 1). Из представленных данных клинических наблюдений авторами сделан вывод о том, что предлагаемый «Способ оперативного лечения перелома проксимального отдела плечевой кости» может быть успешно применен в клинической практике как у лиц зрелого, так и пожилого возраста. Результаты лечения предлагаемым способом удовлетворительные и позволили не только полностью восстановить функцию поврежденной конечности, не дожидаясь окончания этапа фиксации перелома проксимального отдела плечевой кости, а также «ложного сустава», металлоконструкцией.
Таким образом, по сравнению с другими известными технологиями оперативного лечения переломов проксимального отдела плечевой кости позволяет достичь более жесткой и стабильной фиксации костных отломков при последствиях травмы и наличии регионарного остеопороза, а также проводить в послеоперационном периоде ранние реабилитационные мероприятия для восстановления функции плечевого сустава.
Источники информации, принятые во внимание
1. Травматология и ортопедия: Руководство для врачей/ Под ред. Н.В. Корнилова: В 4 томах. - СПб.: Гиппократ, 2004. - Т.2: Травмы и заболевания плечевого пояса и верхней конечности / под ред. Н.В. Корнилова и Э.Г. Грязнухина. - СПб.: Гиппократ, 2005. - С. 108-110.
2. Способ лечения переломов проксимального конца плечевой кости: пат. 2242187 Российская федерация: МКИ7 А61В 17/56/ Ткаченко А.В., Васильев В.Ю., Пусева М.Э., Зедгенидзе И.В.; заявитель и патентообладатель ГУ Науч. центр реконструктивной и восстановительной хирургии СО РАМН. - №2003102553/14; заявл. 27.07.04; опубл. 20.12.04, Бюл.№22.
3. Способ взятия аутотрансплантата для костной аутопластики: пат. 2166296 Российская Федерация: МКИ А61В 17/56/ Барабаш А.П., Барабаш А.А., Пусева М.Э.; заявитель и патентообладатель ГУ Науч. центр реконструктивной и восстановительной хирургии ВСНЦ СО РАМН. - №98104055; заявл. 21.04.99; опубл. 03.08.2000, Бюл. №13.
4. Руководство по внутреннему остеосинтезу // М.Е. Мюллер, М. Алльговер, Р. Шнайдер, X. Виллинегер. - Издательство Ad Marginem, Москва, 1996. - С. 427-450.
Способ оперативного лечения перелома проксимального отдела плечевой кости, включающий репозицию отломков плечевой кости, заготовку аутотрансплантата из диафиза малоберцовой кости, остеосинтез аутотрансплантатом и накостной пластиной с отверстиями, которую предварительно моделируют по индивидуальным особенностям наружного контура плечевой кости пациента, фиксируя винтами перелом плечевой кости, отличающийся тем, что заготавливают аутотрансплантат из диафиза малоберцовой кости в соответствии с длиной репонированных костных отломков проксимального отдела плечевой кости, обрабатывают аутотрансплантат, сохраняя его в форме замкнутой костной трубки, и в соответствии с диаметром костномозгового канала плечевой кости, затем накладывают накостную пластину с отверстиями, располагая ее дистальную часть дистальнее перелома с возможностью введения не менее трех винтов через отверстия пластины, которые проводят через кортикальные слои плечевой кости и аутотрансплантата.