Способ оперативного органосохраняющего лечения рака почки
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии. Оперативное органосохраняющее лечение рака почки, включает комбинацию эндовидеохирургического и открытого доступов. Из лапароскопического доступа рассекают фиксирующие почку связки. Удаляют паранефральную клетчатку. Удаляют центральный оптический троакар по параректальной линии, на 3 см выше пупка. Расширяют кожный разрез до 4 см. Устраняют карбоксиперитонеум. Края раны разводят крючками. Мобилизованную почку подводят к кожному разрезу. Опухоль выводят в рану и выполняют ее резекцию. Технический результат обеспечивает снижение травматичности способа за счет исключения необходимости дополнительного разреза и введения руки хирурга для полной мобилизации почки во время лапароскопического этапа и резекции опухоли открытым способом через незначительный кожный разрез в месте установки центрального оптического троакара. 1 пр., 6 ил.
Реферат
Изобретение относится к медицине, точнее к хирургии и урологии, и может найти применение при лечении рака почки.
Почечно-клеточный рак (ПКР) составляет 2-3% от общей онкологической заболеваемости населения Российской Федерации, занимая 10-е место среди всех злокачественных новообразований, а среди онкоурологических заболеваний за 10-летний период в России рак почки устойчиво занимает второе место, уступая лидерство раку предстательной железы. В структуре заболеваемости злокачественными новообразованиями в России в 2013 году рак почки составил 4,7% среди мужского и 3,3% среди женского населения. Стандартизованный показатель заболеваемости населения России злокачественными опухолями почки составил 14,56 на 100.000 населения. Преимущественный возраст больных составляет от 40 до 70 лет. Заболеваемость раком почки растет и в большинстве других стран, увеличиваясь ежегодно в среднем на 2-3%.
На сегодняшний день единственным радикальным методом лечения ПКР является хирургический. До недавнего времени выявление опухоли почки являлось абсолютным показанием к выполнению нефрэктомии, и этот метод длительное время являлся «золотым стандартом» при лечении локализованного рака почки.
Однако широкое применение в клинической практике современных методов лучевой диагностики (ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография - МРТ) позволило выявлять все большее количество бессимптомных и небольших по размеру опухолей почки, определять точную локализацию опухоли, ее отношение к сосудам и элементам чашечно-лоханочной системы. Стало возможным точно оценить объем интраренального компонента опухоли, а также установить наличие инвазии за пределы капсулы почки и таким образом определить вид и объем предполагаемого оперативного пособия и его технические особенности, что привело к расширению показаний для выполнения органосохраняющего лечения - резекции почки.
Согласно рекомендациям Европейской ассоциации урологов [EAU Guidelines on Renal Cell Carcinoma 2017], основным показанием для выполнения резекции почки является наличие опухоли категории Т1a-T1b (опухоль до 7 см в максимальном измерении).
В настоящее время применяются два основных доступа к резецируемой почке: открытый (люмботомия или лапаротомия) и эндовидеохирургический (трансабдоминальный или забрюшинный).
Выбор доступа и типа операции зависит от нескольких факторов. В частности, показаниями для выполнения открытой резекции почки являются опухоли почки больших размеров (более 7 см), интрапаренхиматозное расположение опухоли, интимное прилежание опухоли к сосудам почки и чашечно-лоханочной системе, наличие опухоли единственной почки.
Открытый доступ при резекции почки дает хирургу больше возможностей для визуализации почки, опухоли и края резекции, манипуляций при резекции органа и ушивания сосудов и дефектов чашечно-лоханочной системы, быстрого и адекватного выполнения гемостаза, зачастую достигаемого путем локального сжатия органа без выключения кровотока во всей почке.
Недостатками открытой методики являются значительная хирургическая травма; выраженный послеоперационный болевой синдром; длительный период восстановления и реабилитации; формирование большого послеоперационного рубца; высокий риск послеоперационных инфекционных осложнений; развитие послеоперационных вентральных грыж.
Длина операционного разреза определяется, в первую очередь, необходимостью создания рабочего пространства для мобилизации почки и почечных сосудов, удаления околопочечной жировой клетчатки и визуализации опухоли. При этом средний разрез при люмботомическом доступе составляет около 18-20 см, при лапаротомическом - до 23-25 см. Для осуществления же непосредственно резекции почки и достижения устойчивого гемостаза в большинстве случаев достаточно разреза, соответствующего максимальному размеру опухоли, т.е. в среднем 3-5 см.
Лапароскопические операции на органах брюшной полости выполняются с использованием лапароскопических инструментов и эндовидеокамеры. Через несколько проколов кожи (3-4), размер которых составляет 5-10 мм, устанавливаются специальные троакары 5-10 мм в диаметре, через которые в брюшную полость вводятся инструменты и устанавливается центральный оптический 10 мм троакар для введения эндовидеокамеры. Для создания рабочего пространства в брюшной полости проводится постоянная инсуфляция углекислого газа с созданием внутрибрюшного давления 12-14 мм рт. ст.
Преимуществом данной методики является значительно меньшая по сравнению с открытым доступом травматичность, снижение интенсивности послеоперационного болевого синдрома, более короткий госпитальный койко-день и период реабилитации в послеоперационном периоде, а также хороший косметический результат.
К недостаткам данного метода можно отнести:
- невозможность выполнения пальпаторной ревизии органов брюшной полости, отсутствие тактильного контроля в процессе выполнения оперативного вмешательства;
- необходимость полной ишемии почки для адекватного гемостаза и контроля за краем хирургической резекции, особенно при крупных, множественных опухолях или сложных интрапаренхиматозных локализациях;
- более длительная продолжительность резекции и времени ишемии по сравнению с открытой резекцией;
- риск воздушной эмболии при создании рабочего пространства в брюшной полости за счет инсуфляции углекислого газа;
- технические сложности при ушивании дефектов чашечно-лоханочной системы;
- отсутствие адекватной визуализации зоны резекции в случае неполного выключения кровотока в почке, а также при больших размерах опухоли.
Необходимо отметить, что для извлечения удаленной опухоли почки требуется выполнить минилапаротомию, как правило, в паховой области (либо по «старому» послеоперационному рубцу), с длиной кожного разреза, соответствующей максимальному размеру опухоли (в среднем 4-6 см).
Наиболее близким к предлагаемому является метод ручной ассистенции при лапароскопическом доступе (Hand-assisted laparoscopic partial nephrectomy, HALPN), описанный в [J.Endourol. 2011 Dec; 25(12): 1853-7], взятый нами в качестве прототипа.
Данный метод выполняется с использованием специальных инструментов и эндовидеокамеры. На первом этапе операции выполняется верхнесрединная минилапаротомия длиной 7 см. В образовавшийся разрез в переднюю брюшную стенку устанавливается устройство для мануальной ассистенции LapDisc, позволяющее вводить в брюшную полость руку хирурга. Затем под визуальным и мануальным контролем производится установка инструментальных троакаров. Используется три лапароскопических порта: 10-миллиметровый центральный троакар для оптики вводится в параумбиликальной области, следующий 10-миллиметровый троакар вводится на 4 см в сторону от пупка, дополнительный 5-миллиметровый троакар устанавливается в подвздошной области.
В работе отмечено, что HALPN была выполнена у 104 пациентов. Средний размер опухоли составил 2,8 см, время тепловой ишемии 24,5 мин, интраоперационная кровопотеря в среднем равнялась 220 мл, что следует отнести к достоинствам прототипа по сравнению с открытым доступом. Однако использование специального устройства для мануальной ассистенции LapDisc, позволяющего вводить в брюшную полость руку, а также необходимость выполнения минилапаротомии для установки LapDisc с длиной кожного разреза 7 см обусловливает дополнительную травматичность способа. Кроме того, визуализация с использованием эндовидеокамеры не может обеспечивать адекватного обзора при большом размере опухоли, а частая потеря пневмоперитонеума в брюшной полости вследствие стравливания поступающего углекислого газа через установленный LapDisc приводит к резкому ухудшению визуализации и ограничению манипуляции лапароскопическими инструментами для осуществления полной мобилизации почки. Занимаясь в течение многих лет хирургическим лечением рака почки, в том числе с использованием метода HALPN, мы пришли к выводу, что данная методика не позволяет выполнить полную мобилизацию почки, особенно при крупных опухолях и их сложных локализациях, что является, на наш взгляд, одним из главных недостатков прототипа по сравнению с классическим лапароскопическим методом. Кроме того, необходимость выполнения дополнительного разреза и введения руки ассистента в брюшную полость пациента создает дополнительную травматичность при оперативном вмешательстве.
Технический результат настоящего изобретения состоит в снижении травматичности способа за счет исключения необходимости дополнительного разреза и введения руки хирурга для полной мобилизации почки во время лапароскопического этапа и резекции опухоли открытым способом через незначительный кожный разрез в месте установки центрального оптического троакара.
Этот результат достигается тем, что в известном способе органосохраняющего лечения рака почки, включающем в себя комбинацию эндовидеохирургического и открытого доступов, согласно изобретению на лапароскопическом этапе выполняют рассечение всех связочных структур и удаление всей паранефральной клетчатки, фиксирующих почку, после чего центральный оптический троакар удаляют, мобилизованную почку подводят к кожному разрезу в месте его установки, расширяют кожный разрез в этом месте до 3-4 см и резекцию опухоли выполняют через этот разрез.
Рассечение всех связочных структур и удаление всей паранефральной клетчатки, фиксирующих почку, лапароскопическим доступом обеспечивает полную мобилизацию почки за счет беспрепятственной визуализации, даже при больших размерах опухолей и их сложных локализациях, и подведение ее к месту установки центрального оптического троакара без введения в брюшную полость руки хирурга, что является малотравматичной процедурой. А последующая резекция опухоли почки открытым доступом без дополнительных разрезов и устройств через разрез в месте установки центрального оптического троакара дает возможность быстро и надежно, а главное, удобно ушить поврежденные сосуды и дефекты чашечно-лоханочной системы, что особенно важно при наличии опухоли почки больших размеров (более 7 см), интрапаренхиматозном расположении опухоли, интимном прилежании опухоли к сосудам почки и чашечно-лоханочной системе и опухоли единственной почки. Все это обеспечивает значительное снижение травматичности оперативного вмешательства.
Сущность метода поясняется клиническим примером.
Пример 1. Пациент А. 1952 г.р. находился на стационарном лечении в отделении урологии ФГБУ РНЦРХТ с 10.09.2016 по 15.09.2016 с диагнозом: Опухоль правой почки T1bN0M0, I ст.
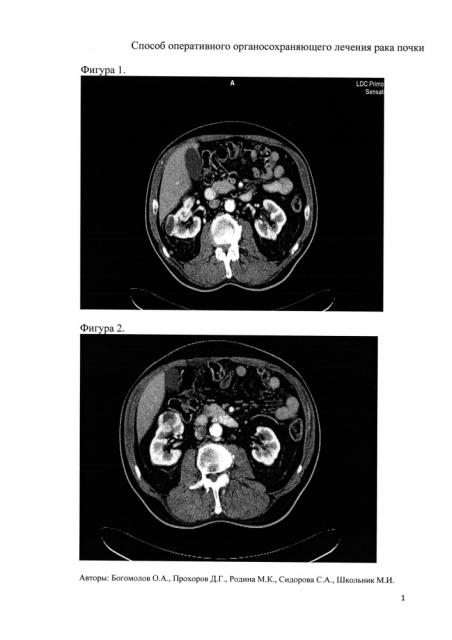
Из анамнеза заболевания известно, что по данным УЗИ почек у пациента были выявлены образования правой почки. По данным КТ органов брюшной полости (17.08.16) в правой почке определялись 2 гиперваскулярных образования: в воротах почки по передней поверхности до 40*30*32 мм, тесно прилежащее к капсуле Герота, в верхней трети по наружной поверхности - до 34*26*38 мм объемное округлое новообразование, накапливающие контрастное вещество (фиг. 1 и 2).
11.09.16 выполнена операция - лапароскопическая резекция правой почки с опухолями.
На первом этапе операции было установлено 4 лапароскопических порта: центральный, оптический 10-миллиметровый троакар для оптики вводился по параректальной линии справа, на 3 см выше пупка, следующий 10-миллиметровый троакар устанавливался в правую подреберную область и два дополнительных 5-миллиметровый троакара устанавливались в правой подвздошной области и по срединной линии на 5 см выше пупка. Создан был карбоксиперитонеум 12 мм ртутного столба.
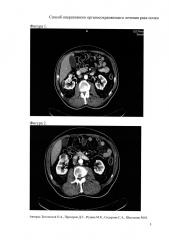
Далее с помощью лапароскопических инструментов рассекалась брюшина по линии Тольда, отводилась восходящая часть ободочной кишки до печеночного угла. Затем выполнялась мобилизация двенадцатиперстной кишки по Кохеру. Выделение сопровождалось техническими трудностями ввиду локализаций опухолей и их плотного прилежания к восходящей ободочной и 12-перстной кишке. Выделялись почечные артерия и вена. Рассекалась фасция Герота и далее мобилизовалась почка с опухолями. Паранефральная клетчатка была полностью удалена. После того как правая почка была полностью выделена и стала подвижной, центральный оптический троакар был удален и разрез в месте его установки расширен до 4 см (фиг. 3).
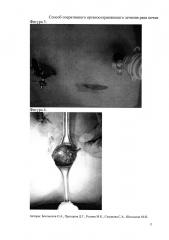
Карбоксиперитонеум был устранен. Края раны разводились крючками Фарабефа, первая опухоль почки была выведена в рану (фиг. 4). С помощью сжатия рукой почки создавалась локальная ишемия в зоне резекции без выключения кровотока всей почки. Ножницами выполнена резекция первой опухоли почки в пределах здоровых тканей (фиг. 5), осуществлен гемостаз. Затем в рану была выведена вторая опухоль и аналогичным образом удалена.
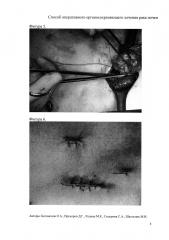
С гемостатической целью паренхима почки ушивалась нитью Викрил 3-0. Затем почка погружалась в брюшную полость, устанавливался дренаж в брюшную полость. Далее рана послойно ушивалась (фиг. 6).
Счет инструментов и материала верен. Оставшиеся раны послойно были ушиты. Кровопотеря 100 мл. Послеоперационный период протекал без осложнений. Дренаж удален на 2-е сутки. Заживление послеоперационной раны - первичным натяжением.
Послеоперационное гистологическое заключение №15874/2016 - Первое образование - светлоклеточный рак почки, Fuhrman grade II, Хирургический край - отрицательный. Второе образование светлоклеточный рак почки, Fuhrman grade III. Паранефральная клетчатка без опухолевых элементов. Хирургический край отрицательный.
Пациент выписан из стационара на 4-е сутки в удовлетворительном состоянии. К настоящему моменту по результатам обследования, данных за местный рецидив не получено, функция обеих почек сохранена.
К настоящему времени данным способом прооперировано 15 пациентов. Из них 7 с опухолью почки размерами более 7 см, 5 пациентов имели близкое расположение опухоли к сосудам и чашечно-лоханочной системе, 2 пациента с опухолью единственной почки, 1 пациент с двумя опухолями почки. Среднее время операции составило 90-110 мин. Средний объем кровопотери во время операции 100-150 мл. Продолжительность госпитализации составила в среднем 4-5 дней.
Предлагаемый способ по сравнению с известными имеет ряд преимуществ.
1. Низкая травматичность за счет полной мобилизации почки лапароскопическим доступом и выполнения адекватной резекции почки без дополнительных устройств и разрезов, что выгодно отличает способ от прототипа.
2. Уменьшение послеоперационного болевого синдрома и укорочение сроков реабилитации в отличие от прототипа и других лапароскопических способов.
3. Пальпаторное сжатие почки в зоне резекции исключает необходимость выключения кровотока во всей почке, что особенно важно при наличии опухоли единственной почки.
4. Быстрая, надежная и технически легко осуществимая резекция почки через мини-доступ в месте установки оптического троакара выгодно отличает способ от известных в настоящее время лапароскопических методов.
Способ разработан в отделении оперативной урологии РНЦРХТ Министерства здравоохранения Российской Федерации и прошел клиническую апробацию у 15 больных с положительным результатом.
Способ оперативного органосохраняющего лечения рака почки, включающий в себя комбинацию эндовидеохирургического и открытого доступов, отличающийся тем, что из лапароскопического доступа выполняют рассечение всех фиксирующих почку связочных структур и удаление всей паранефральной клетчатки, после чего удаляют центральный оптический троакар, установленный по параректальной линии, на 3 см выше пупка справа или слева, соответственно стороне поражения; расширяют кожный разрез до 4 см, устраняют карбоксиперитонеум, края раны разводят крючками, мобилизованную почку подводят к кожному разрезу, опухоль выводят в рану и выполняют ее резекцию.