Способ формирования панкреатоэнтероанастомоза при панкреатодуоденальной резекции
Иллюстрации
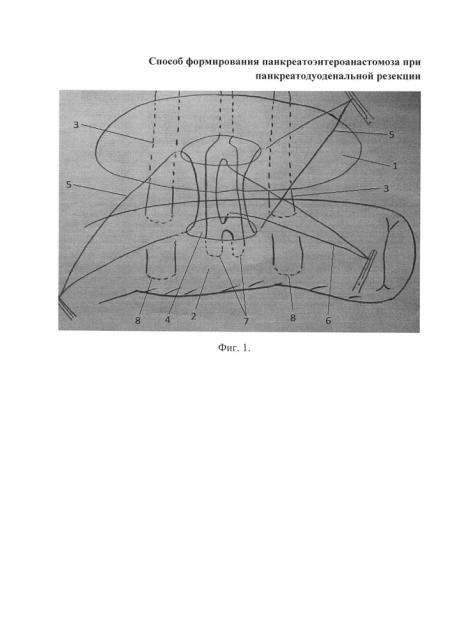
Показать всеИзобретение относится к медицине, а именно к абдоминальной хирургии, и может быть использовано при проведении панкреатодуоденальной резекции. Для этого осуществляют наложение швов между стенкой панкреатического протока и кишкой следующим образом. Сначала формируют заднюю губу анастомоза путем подшивания петли тонкой кишки к культе поджелудочной железы двумя П-образными серозно-мышечными швами на расстоянии 1-2 см от края резекции. Затем по противобрыжеечному краю кишки иссекают стенку кишки до слизистой оболочки. Формируют отверстие в стенке кишки, соответствующее диаметру панкреатического протока. Вскрывают просвет и между стенкой панкреатического протока и кишкой накладывают два боковых шва и один на нижнюю стенку протока. Затем на расстоянии 5 мм от края резекции через ткань поджелудочной железы, стенку главного панкреатического протока и через все слои стенки кишки накладывают один П-образный шов. Культю поджелудочной железы укрывают кишкой, фиксируя ее нитями от П-образных серозно-мышечных швов, используемых при формировании задней губы анастомоза. Способ обеспечивает значительное снижение частоты несостоятельности панкреатоэнтероанастомозов, послеоперационного панкреатита, у данной категории больных за счет уменьшения травматизации паренхимы поджелудочной железы вследствие разработки определенной тактики наложения панкреатоэнтероанастомоза. 2 ил., 1 пр.
Реферат
Изобретение относится к медицине, а именно к абдоминальной хирургии, и может быть использовано при оперативных (резекционных) вмешательствах на поджелудочной железе, при хроническом панкреатите, новообразованиях головки поджелудочной железы, терминального отдела холедоха, двенадцатиперстной кишки, большого дуоденального сосочка.
В ходе панкреатодуоденальной резекции на реконструктивном этапе хирургического вмешательства встает необходимость формирования панкреатоэнтероастомоза. Это решающий этап всей операции, так как несмотря на существующее множество способов формирования панкреатоэнтероанастомоза остается высокой частота послеоперационных осложнений, которые являются основной причиной летальных исходов в послеоперационном периоде.
Среди ранних и наиболее грозных послеоперационных осложнений наиболее частыми являются: послеоперационный панкреатит, который развивается у 30-55% оперированных больных [1, 2, 11, 14]; несостоятельность панкреатоэнтероанастомоза (ПЭА), частота его достигает по данным разных авторов от 10-20% до 35% [6, 7]. Летальность при развитии данного осложнения высока и составляет 20-40% [9, 12, 13].
Риск развития послеоперационных осложнений в большой степени обусловлен повышением активности ферментов поджелудочной железы, высокой травматизацией тканей в ходе операции, вызывающей нарушение кровообращения и иннервации, исходным состоянием культи поджелудочной железы, наличием билиарной гипертензии [10].
Основными способами панкреатоэнтеростомии являются: конце-концевые (термино-терминальные) и конце-боковые (термино-латеральные) панкреатоэнтероанастомозы.
К первой категории относится способ формирования инвагинационного панкреатоэнтероанастомоза, при котором производят катетеризацию протока дренажной трубкой, наложение швов между протоком и кишкой и инвагинацию культи железы в тощую кишку непрерывным челночным инвагинирующим швом [5].
Недостатком способа является необходимость мобилизации культи поджелудочной железы от места ее пересечения не менее чем на 3-4 см, что сопровождается дополнительной травматизацией железы, необходимостью отхождения от ствола селезеночной артерии и воротной вены, что повышает риск кровотечения. Кроме того, способ неприемлем, когда диаметр культи железы превышает диаметр кишки.
Ко второй категории относится способ формирования панкреатоэнтероанастомоза путем вшивания конца поджелудочной железы в бок кишки с погружением всей поверхности культи в просвет кишки. Такой способ формирования анастомоза используется в основном при рыхлой ткани железы и узком ее протоке. Недостатком этого варианта также является высокая травматичность. Кроме того, на раневую поверхность культи поджелудочной железы, погруженной в просвет кишки, воздействуют кишечный и панкреатический соки, в связи с чем замедляется эпителизация раневой поверхности культи, повышается риск кровотечения из нее.
Существует способ формирования термино-латерального панкреатоэнтероанастомоза путем изолированного вшивания панкреатического протока в анастомозируемую кишку на дренаже. Для этого к культе поджелудочной железы подводится анастомозируемая петля тонкой кишки и фиксируется П-образными швами, захватывая серозный и мышечный слои кишки, нити завязываются. Следующим этапом проводится дренирование панкреатического протока через точечное отверстие в анастомозируемой кишке, сделанное в месте проекции на нее проксимального конца панкреатического протока. Для обеспечения герметизации накладывают узловые швы синтетическими рассасывающимися нитями между стенкой панкреатического протока и кишкой (их число зависит от диаметра протока). На заключительном этапе формирования панкреатоэнтероанастомоза к культе фиксируют кишку вторым рядом П-образных швов. Дренажную трубку из главного панкреатического протока, после проведения ее через кишку, погружают 3-4 серо-серозными швами, создавая погружной канал типа Витцеля. Такой анастомоз позволяет при рыхлой ткани поджелудочной железы и/или узком вирсунговом протоке обеспечить беспрепятственный отток панкреатического сока в просвет кишки, что исключает возможность развития панкреатита и сужение области анастомоза. Наружно-внутренний способ дренирования обеспечивает контроль количества продуцируемого панкреатического сока и возможность удаления дренажа по мере необходимости.
Однако остается проблемой выбор методики формирования панкреатоэнтероанастомоза при плотной ткани железы и расширенном панкреатическом протоке, а все предложенные методики в данном случае не рациональны.
В качестве прототипа нами выбран вариант панкреатоэнтероанастомоза в виде термино-латеральной панкреатоэнтеростомии, используемый при благоприятном варианте состояния культи поджелудочной железы, когда паренхима ее уплотнена, а проток расширен свыше 3-4 мм [3, 4]. Этот способ заключается в том, что конец поджелудочной железы вшивается в бок кишки двумя рядами отдельных швов нитью из нерассасывающегося материала на атравматической игле с изолированным вшиванием протока (слизистая к слизистой). Недостатком такого варианта анастомоза является возможность его стриктуры с последующим нарушением проходимости и развитием панкреатита. Для обеспечения проходимости анастомоза используют модификацию этого способа с установкой в просвет анастомоза силиконового дренажа (стента) длиной 4-6 см. Такой вариант анастомоза чаще применяют при рыхлой ткани железы и узком ее протоке. Недостатком использования этого метода является возможность самопроизвольного отхождения дренажа (стента) ранее, чем анастомоз станет состоятельным, а также возможность заброса по дренажу кишечного содержимого в панкреатический проток с активирующим воздействием кишечной энтерокиназы (или желчи) на ферменты панкреатического сока, что повышает вероятность развития панкреатита и/или несостоятельности панкреатоэнтероанастомоза.
В связи с наличием у существующих способов большого количества недостатков мы решили предложить новую методику панкреатоэнтероанастомоза.
Цель изобретения: улучшить ближайшие и отдаленные результаты при резекционных вмешательствах на поджелудочной железе, снизить частоту послеоперационных осложнений в виде несостоятельности панкреатоэнтероанастомоза и послеоперационного панкреатита путем усовершенствования методики формирования панкреатоэнтероанастомоза.
Цель достигается путем формирования термино-латерального панкреатоэнтероанастомоза. К культе поджелудочной железы подводится анастомозируемая петля тонкой кишки и подшивается двумя П-образными швами, захватывая серозный и мышечный слои кишки (вколы на расстоянии около 1-2 см от края резекции). После этого нити не завязываются, берутся на держалки. По противобрыжеечному краю кишки иссекают серозную, мышечную, подслизистую оболочки до слизистой, формируется отверстие в стенке кишки, соответствующее диаметру панкреатического протока. Вскрывают просвет кишки, формируют анастомоз. Для обеспечения герметизации накладывают одиночные узловые швы синтетическими рассасывающимися нитями между стенкой панкреатического протока и кишкой (предположительно три шва - два боковых и один на нижнюю стенку протока) и один П-образный шов на расстоянии 5 мм от края резекции, через ткань железы, стенку главного панкреатического протока и через все слои кишечной стенки. На заключительном этапе формирования панкреатоэнтероанастомоза культю поджелудочной железы «укрывают» кишкой, фиксируя ее П-образными швами (используют те же нити, что и на задней губе анастомоза).
Предложенный нами способ выгодно отличается от вышеназванных аналогов.
Герметизация отверстия в кишке (в области анастомозирования) путем наложения только одиночных узловых швов между краем отверстия в ней и краем панкреатического протока, как показывает практика, не может обеспечить надежного анастомозирования.
Поэтому мы предложили наряду с узловыми швами наложение П-образного шва на панкреатический проток. Сужения просвета анастомоза при этом не происходит благодаря лучшему сопоставлению тканей и меньшему количеству швов.
Используемое в прототипе подшивание кишки к поджелудочной железе вторым рядом П-образных швов для обеспечения большей надежности анастомоза значительно увеличивает время операции и, кроме того, может сопровождаться нарушением кровоснабжения ткани поджелудочной железы по линии П-образных швов.
Поэтому вместо наложения второго ряда П-образных швов мы предлагаем формировать переднюю губу анастомоза без лишних вколов через паренхиму железы оставшимися от первого ряда П-образных швов нитями.
Все это обеспечивает профилактику несостоятельности анастомоза в раннем послеоперационном периоде, а также развития стриктуры анастомоза в отдаленные сроки.
К настоящему времени предлагаемым способом панкреатоэнтероанастомоз был сформирован у 12 больных при панкреатодуоденальной резекции по поводу опухоли большого дуоденального сосочка, хронического панкреатита и опухоли головки поджелудочной железы. Во всех случаях осложнений в виде несостоятельности панкреатоэнтероанастомоза, послеоперационного панкреатита не отмечено.
Предлагаемый способ по сравнению с известными методиками имеет ряд существенных преимуществ.
1. При использовании данного способа панкреатоэнтеростомии уменьшается травматизация паренхимы железы, панкреатического протока и стенки кишки, что уменьшает риск нарушения кровообращения в ткани поджелудочной железы и тем самым вероятность развития послеоперационного панкреатита и несостоятельности панкреатоэнтероанастомоза.
2. Обеспечивает надежное создание анастомоза за счет хорошей герметизации отверстия в кишке, что дополнительно предупреждает развитие несостоятельности анастомоза, а также значительно сокращает время оперативного вмешательства.
3. Данный способ панкреатоэнтероанастомоза более приемлем при плотной рубцово-измененной ткани железы и расширенном панкреатическом протоке.
4. Методика предложенного панкреатоэнтероанастомоза упрощена, широко доступна и не требует использования специальных дренажей и стентов.
5. Методика универсальна и может использоваться как при оперативном лечении хронического панкреатита, так и при лечении опухолей головки поджелудочной железы, терминального отдела холедоха, двенадцатиперстной кишки, большого дуоденального сосочка.
Способ разработан в отделении хирургии Центра хирургии печени, поджелудочной железы и желчевыводящих путей г. Рязани и прошел клиническую апробацию у 12 больных с положительным результатом. Новизна способа заключается в том, что авторами впервые в данной заявке описаны приемы, характеризующие предложенный способ, не имеющий аналогов.
Данный способ, включая дополнительные приемы относительно прототипа, доступнее для выполнения его специалистом. При этом способ не требует дополнительных средств для его осуществления. Полезность способа заключается в улучшении ближайших и отдаленных результатов хирургического лечения больных с хроническим панкреатитом, опухолевыми заболеваниями панкреато-дуоденальной зоны путем уменьшения частоты послеоперационных осложнений.
Пример. Больная Б., 52 лет, поступила в Центр хирургии печени, поджелудочной железы и желчевыводящих путей г. Рязани 14.10.2015.
При поступлении предъявляла жалобы: на интенсивные боли в животе опоясывающего характера, тошноту, чувство переполнения желудка, рвоту после приема пищи, жидкий стул, похудение, общую слабость.
Из анамнеза: неоднократно, на протяжении 3-лет проходила стационарное лечение в хирургическом отделении БСМП с диагнозом: Обострение хронического панкреатита. Консервативная терапия с минимальным кратковременным положительным эффектом. Ухудшение состояния возникало после погрешности в диете, около двух раз в месяц. Последнее ухудшение накануне, самостоятельно принимала консервативную терапию, без особого эффекта.
Объективно: Общее состояние относительно удовлетворительное, температура тела 36,8°С. Кожные покровы обычной окраски. Пульс 88 в минуту, АД 140/90 мм рт.ст. Язык сухой. Живот не вздут, мягкий болезненный в верхних отделах, преимущественно в эпигастрии.
Обследована: В общем анализе крови признаки воспаления: лейкоцитоз 11,8⋅1012/л, повышение СОЭ до 47 мм/ч. В биохимическом анализе крови - амилаза крови - 77 Ед/л (N - 110 Ед/л). При УЗИ головка поджелудочной железы 35 мм, уплотнена, структура неоднородна, вирсунгов проток 5 мм. При ФГДС: Косвенные признаки панкреатита. Деформация 12-перстной кишки (сдавление извне, предположительно головкой поджелудочной железы).
Производилась консервативная терапия, обезболивающая (вплоть до наркотических анальгетиков), противовоспалительная, инфузионная дезинтоксикационная терапия, без особого эффекта. У больной сохранялся устойчивый болевой симптом, явления дуоденостаза, энзимной недостаточности. В связи с этим принято решение о необходимости оперативного лечения.
19.10.15 г. под общим обезболиванием произведена лапаротомия. Панкреатодуоденальная резекция.
Головка поджелудочной железы рубцово-изменена, плотная, увеличена в размерах, сдавливает луковицу 12-перстной кишки, нельзя исключить опухолевое поражение. Произведена cito-биопсия: единичные клетки с признаками атипии. В печени метастазов не выявлено. Решено произвести панкреатодуоденальную резекцию. Произведена мобилизация 12-перстной кишки с головкой поджелудочной железы. Выделена воротная, верхняя брыжеечная вены, верхняя брыжеечная, печеночная артерии. Лигированы гастродуоденальная, нижняя панкреатодуоденальная артерии. Пересечена тощая кишка в 15 см от связки Трейца. Поджелудочная железа пересечена на уровне перешейка. Желудок пересечен с формированием малой кривизны на уровне антрального отдела. Гастропанкреатодуоденальный комплекс иссечен в пределах здоровых тканей. Наложен термино-латеральный панкреатоэнтероанастомоз по предложенной методике.
Гистологическое заключение: умеренно-дифференцированная аденокарцинома.
Послеоперационный период протекал без особенностей. Уровень амилазы в послеоперационном периоде в пределах нормы - 11-35-42 Ед/л. Дренажи удалены на 5-е сутки. Швы сняты на 10-е сутки. На 15 сутки выписана на амбулаторное лечение. Осмотрена через 1-3-6 мес., после операции жалоб не предъявляет, данные лабораторных и инструментальных методов исследования в пределах нормы.
Способ формирования панкреатоэнтероанастомоза при панкреатодуоденальной резекции, включающий наложение швов между стенкой панкреатического протока и кишкой, отличающийся тем, что формируют заднюю губу анастомоза путем подшивания петли тонкой кишки к культе поджелудочной железы двумя П-образными серозно-мышечными швами на расстоянии 1-2 см от края резекции; затем по противобрыжеечному краю кишки иссекают стенку кишки до слизистой оболочки, формируют отверстие в стенке кишки, соответствующее диаметру панкреатического протока, вскрывают просвет и между стенкой панкреатического протока и кишкой накладывают два боковых шва и один на нижнюю стенку протока, затем на расстоянии 5 мм от края резекции через ткань поджелудочной железы, стенку главного панкреатического протока и через все слои стенки кишки накладывают один П-образный шов; культю поджелудочной железы укрывают кишкой, фиксируя ее нитями от П-образных серозно-мышечных швов, используемых при формировании задней губы анастомоза.