Способ формирования илеоурокутанеостомы
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для формирования илеоурокутанеостомы. Из выделенного участка подвздошной кишки формируют два сегмента - дистальный длиной 25-35 см и проксимальный длиной 15-20 см. Концы дистального сегмента анастомозируют с мочеточниками. Формируют анастомоз дистального и проксимального сегментов по типу конец в бок. Свободный конец проксимального сегмента выводят на кожу с формированием илеоурокутанеостомы. Способ позволяет предотвратить ишемические, рубцовые осложнения. 6 ил.
Реферат
Изобретение относится к области медицины, а именно к хирургическим способам лечения урологических заболеваний, и может быть использовано в урологии, онкоурологии, онкогинекологии для лечения больных с уретерокутанеостомами (короткой длиной мочеточников), которые были наложены по поводу рака мочевого пузыря или у пациентов с постлучевыми, ишемическими или поствоспалительными фиброзными изменениями мочеточников.
Вопрос отведения мочи у больных, перенесших радикальную цистэктомию, остается наиболее сложным в урологии. Особенно трудно его решение у пациентов при наличии «коротких» мочеточников, например, облитерированных в результате проведенной лучевой терапии. В большинстве случаев для деривации мочи удается применить один из известных способов, при котором формируют тонкокишечный ортотопический резервуар низкого давления по Studer, Camey и др. (Burkhard F.C., Studer U.E. Orthotopic bladder substitution // Curr. Opin. Urol. - 2000. - №10. - P. 343-349; Велиев Е.И., Лоран О.Б. Проблема отведения мочи после радикальной цистэктомии и современные подходы к ее решению // Практическая онкология. - Т. 4. - №4. - 2003. - С. 231-233).
Однако ортотопический кишечный мочевой пузырь невозможно выполнить при постлучевой облитерации мочевого пузыря и уретры и при распространении опухоли в уретру. В таких случаях оптимальным считается создание мочевой «влажной» уростомы (постоянное вытекание мочи из стомы, больные нуждаются в накожных мочеприемниках) из сегмента подвздошной кишки.
Создание надежного мочеточниково-резервуарного соустья затруднено у пациентов, которым реконструктивную операцию выполняют вторым этапом после уретерокутанеостомии из-за наличия короткой длины мочеточников, в том числе у тучных больных или у больных после облучения малого таза. В послеоперационном периоде из-за плохого кровоснабжения и натяжения в области дистальных концов мочеточников развиваются осложнения в виде несостоятельности уретрально-резервуарного анастомоза, отторжения мочеточника от кишки с развитием мочевой флегмоны, перитонита, мочевых свищей. При благоприятном разрешении данных осложнений в 3-10% случаев развивается стриктура анастомоза с обструкцией мочеточника, которая требует повторной операции для формирования уретерорезервуарного неоанастамоза (Dioen B.J. Continent orthotopic urinary reconstruction after cystectomy // Contemporary Urol. - 1999. - №5. - P. 55-60).
Наиболее часто применяемым и технически простым является способ формирования илеоурокутанеостомы, включающий мобилизацию участка подвздошной кишки длиной 40-50 см, соединение выделенного участка с мочеточниками и отведение мочи на кожу, известный как операция Брикера и выбранный в качестве прототипа предлагаемого изобретения (Bricker Е.М. Bladder substitution after pelvic evisceration. / E.M. Bricker // Surg. Clin. North. Am. - 1950. - V. 30. - P. 1511-1521).
Известный способ выполняют следующим образом.
Производят срединную лапаротомию, мобилизуют подвздошную кишку, отступя 15-20 см от места ее впадения в слепую кишку, выкраивают сегмент длиной 40-50 см с хорошо выраженным сосудистым рисунком. Непрерывность кишечного тракта восстанавливают наложением тонкокишечно-тонкокишечного анастомоза конец-в-конец или бок-в-бок. К выделенному сегменту по отдельности или единой площадкой имплантируют мочеточники. Дистальный конец кишечного сегмента выводят на переднюю брюшную стенку, формируют стому в мезогастрии в участке, удобном для ношения мочеприемника. В брюшной полости кишечный сегмент укладывают поперечно на уровне промонториума и фиксируют его к задней брюшине несколькими швами. Дефекты в брыжейке кишечника ушивают.
Недостатками известного способа является то, что при его применении у больных с короткой длиной мочеточников, особенно с ожирением, приводит к деформации брыжейки сегмента и ее натяжению, как следствие этого, возможны ишемические осложнения: некрозы различных участков кишечного сегмента, несостоятельность мочеточниково-кишечных анастомозов (перитонит, мочевые затеки и т.п.), а в поздние сроки после операции - рубцовый стеноз уростомы, стриктуры или облитерации мочеточниково-кишечных анастомозов и необходимость повторных реконструктивных операций.
Задачей предлагаемого изобретения является разработка способа формирования илеоурокутанеостомы, лишенного недостатков прототипа.
Технический результат предлагаемого изобретения заключается в обеспечении возможности отведения мочи у больных с дефицитом длины мочеточников, снижении числа послеоперационных осложнений у этой тяжелой категории больных, а также повышении качества жизни больных после радикальной цистэктомии, при постлучевой, ишемической или поствоспалительной фиброзной облитерации дистальных двух третей длины мочеточников.
Технический результат обеспечивается тем, что в известном способе формирования илеоурокутанеостомы, включающем мобилизацию участка подвздошной кишки длиной 40-50 см, соединение выделенного участка с мочеточниками и отведение мочи на кожу, из выделенного участка подвздошной кишки формируют два сегмента, дистальный длиной 25-35 см и проксимальный длиной 15-20 см, концы дистального сегмента анастомозируют с мочеточниками, далее формируют анастомоз дистального и проксимального сегментов по типу конец в бок и затем свободный конец проксимального сегмента выводят на кожу с формированием илеоурокутанеостомы.
Под термином дистальный подразумевается сегмент кишки, расположенный ближе к илеоцекальному углу.
Предлагаемое изобретение отвечает критериям изобретения «новизна» и «изобретательский уровень», так как при проведении патентно-информационных исследований не выявлено решений, порочащих новизну предлагаемого способа, равно как и технических решений с существенными признаками предлагаемого изобретения.
Технический результат предлагаемого изобретения заключается в обеспечении возможности выполнения оперативного вмешательства у пациентов с недостаточной длиной мочеточников, значительно снизить операционный риск и сохранить качество жизни. Новая совокупность признаков позволяет повысить эффективность оперативного лечения, сократить число осложнений в виде некроза или стеноза уростомы, несостоятельности мочеточниково-резервуарного анастомоза, снизить риск повторных реконструктивных операций, снизить общие сроки лечения, способ доступен, прост и технически воспроизводим в условиях специализированных урологических отделений, что соответствует критерию «промышленная применимость».
Способ поясняется графическим материалом.
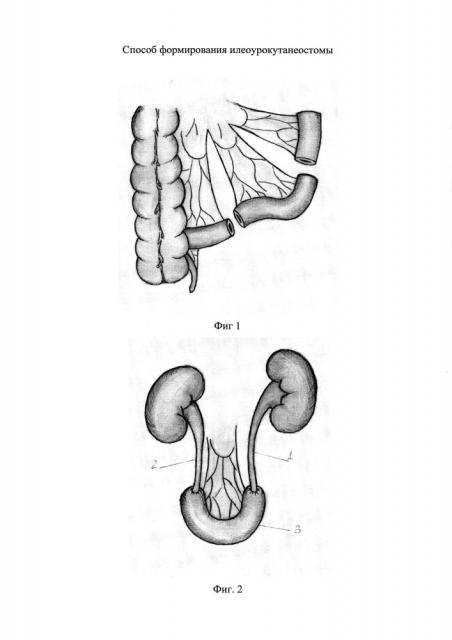
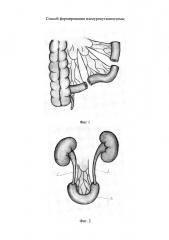
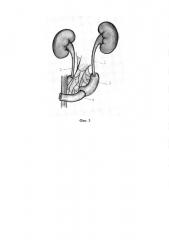
На фиг. 1-3 представлены этапы выполнения предлагаемого способа.
На фиг. 1 представлены два выделенных сегмента подвздошной кишки.
На фиг. 2 дистальный сегмент кишки соединен с мочеточниками.
На фиг. 3 дистальный сегмент соединен с проксимальным сегментом и выведен на брюшную стенку для формирования илеоурокутанеостомы.
На фиг. 1-3 обозначено: 1, 2 - мочеточники, дистальный сегмент - 3, проксимальный сегмент – 4.
На фиг. 4-6 представлены фотографии к примеру конкретного исполнения.
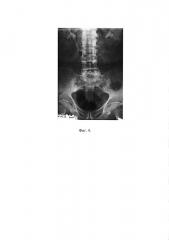
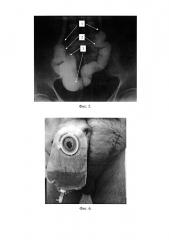
На фиг. 4 - экскреторная урограмма через 3 мес. после операции. Удовлетворительная функция почек.
На фиг. 5 - ретроградная резервуарограмма через 3 мес. после операции - четко видны все элементы предложенного способа операции.
На фиг. 6 - вид передней брюшной стенки с уростомой и мочеприемником через 3 мес. после операции.
Способ осуществляют следующим образом.
Производят срединную лапаротомию, выделяют мочеточники 1, 2, иссекают некротические и рубцовые ткани (после ранее перенесенной уретерокутанеостомии, лучевой терапии) до хорошо кровоснабжаемого дистального конца мочеточника. Мочеточники стентируют. Производят двухстороннюю лимфаденэктомию и радикальную цистэктомию (по показаниям). Выделяют участок терминального отдела подвздошной кишки длиной 40-50 см в зависимости от телосложения пациента и степени укорочения мочеточников. Целостность кишечного тракта восстанавливают путем наложения межкишечного анастомоза «конец в конец». Выделенный участок подвздошной кишки разделяется на два сегмента 3 и 4 -дистальный сегмент 3 длиной 25-35 см и проксимальный сегмент 4 длиной 15-20 см. Далее концы дистального сегмента 3 подвздошной кишки анастомозируют поочередно с мочеточниками 1 и 2. Затем проксимальный сегмент 4 соединяют со средней частью дистального сегмента 3 по типу конец в бок, свободный конец проксимального сегмента 4 выводят на переднюю брюшную стенку в мезогастрии и формируют илеоурокутанеостому. Дефекты брыжейки кишки ушивают, брюшную полость санируют и дренируют. Мочеточниковые стенты выводят наружу через уростому. Производят послойное ушивание операционной раны.
Способ поясняется следующим клиническим примером.
Больной В., 75 лет. В анамнезе с октября 2015 года отметил появление примеси крови в моче, при УЗИ мочевого пузыря выявлено образование мочевого пузыря, за медицинской помощью не обращался. В декабре 2015 года в связи с выраженной гематурией госпитализирован в хирургическое отделение Центральной районной больницы, где проводилась гемостатическая терапия без эффекта. 30 декабря 2015 года пациенту выполнена двухсторонняя уретерокутанеостомия, эвакуация тампонады мочевого пузыря. Гематурия была купирована. Проводилась симптоматическая терапия. В послеоперационном периоде возникли протяженные некрозы дистальных участков мочеточников, забрюшинные мочевые затеки. Моча из почек дренировалась через улавливающие дренажи забрюшинного пространства. Больной был госпитализирован в урологическую клинику Приволжского окружного медицинского центра ФМБА России. Выполнена цистоскопия под наркозом, вся задняя, левая боковая стенки пузыря заняты инфильтративно-экзофитными опухолями без четких границ размерами до 5-6 см. Трансуретральное удаление опухолей невозможно, выполнена биопсия. При дообследовании было установлено наличие уретелиального рака мочевого пузыря клинической стадии T2N0M0, постгеморрагическая анемия средней степени тяжести, ишемическая болезнь сердца: экстрасистолия, синдром слабости синусового узла. Пациенту выполнена радикальная цистэктомия с расширенной лимфаденэктомией и одномоментной деривацией мочи по предлагаемому способу.
Особенностью операции было то, что в подвздошных областях были мочевые затеки, выраженные рубцово-воспалительные изменения. Были выделены мочеточники, дистальные ½ их стенок были некротизированы. Патологически измененные ткани мочеточников были резецированы (до границы верхней и средней третей). В такой ситуации выполнить стандартную операцию Брикера было невозможно из-за большого дефицита длины мочеточников и возможной деформации и натяжения брыжейки кишечного сегмента. Операция проведена по предлагаемому способу. После мобилизации участка подвздошной кишки длиной 40-50 см из выделенного участка подвздошной кишки сформировано два сегмента, дистальный длиной 25-35 см и проксимальный длиной 15-20 см. Концы дистального сегмента анастомозированы с мочеточниками по типу конец в конец. Далее сформирован анастомоз дистального и проксимального сегментов по типу конец в бок. Свободный конец проксимального сегмента выведен на кожу с формированием илеоурокутанеостомы.
Больному после операции проводилась антибактериальная, симптоматическая терапия. Послеоперационное течение гладкое, уростома функционирует, подобран мочеприемник. Пациент обучен уходу за уростомой и выписан для амбулаторного лечения и наблюдения в удовлетворительном состоянии на 18 сутки после операции.
Заключительный диагноз: рак мочевого пузыря pT1N0M0G3, мультифокальный уретелиальный рак, двухсторонняя уретерокутанеостомия, некрозы дистальных третей обеих мочеточников, мочевые затеки забрюшинного пространства, радикальная цистпростатэктомия с созданием илеоурокутанеостомы, постгеморрагическая анемия средней степени тяжести, ишемическая болезнь сердца: частая желудочковая экстрасистолия, пароксизмальная фибрилляция предсердий, недостаточность кровообращения 1 степени.
Больной осмотрен через 3 месяца после операции, данных за рецидив и метастазы не выявлено, по результатам лабораторных анализов, ультразвукового исследования, экскреторной урографии отмечается удовлетворительная функция почек, расширения чашечно-лоханочных систем и мочеточников нет (фиг. 4). При ретроградной резервуарографии наглядно видны все анатомические детали описанного нами способа. Уростома функционирует хорошо (фиг. 5, 6).
Способ формирования илеоурокутанеостомы, включающий мобилизацию участка подвздошной кишки длиной 40-50 см, соединение выделенного участка с мочеточниками и отведение мочи на кожу, отличающийся тем, что из выделенного участка подвздошной кишки формируют два сегмента - дистальный длиной 25-35 см и проксимальный длиной 15-20 см, концы дистального сегмента анастомозируют с мочеточниками, далее формируют анастомоз дистального и проксимального сегментов по типу конец в бок и затем свободный конец проксимального сегмента выводят на кожу с формированием илеоурокутанеостомы.