Способ регионального лечения трофической язвы
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургии, и может быть использовано при региональном лечении больных с трофическими язвами. Для этого из донорской плазмы с использованием системы автоматизированного сбора крови в лаборатории отделения переливания крови получают тромбоцитарный концентрат, в который перед применением для активирования тромбоцитов добавляют 10% раствор хлористого кальция из расчета 2 мл на 20 мл тромбоцитарного концентрата, медленно перемешивают до образования однородной массы, дно и края раны обкалывают полученным и активированным тромбоцитарным концентратом из расчета 0,1 мл на 1 см2 раневой площади на глубину 3-5 мм, затем на рану укладывают мембрану из нативного нереконструированного коллагена толщиной 0,3 мм, предварительно замоченную в 0,9% растворе NaCl в течение 20-30 мин таким образом, чтобы было закрыто более 80% раневой поверхности, после чего поверхность раны закрывают перевязочным материалом, позволяющим поддерживать влажную, физиологичную для раны среду. В дальнейшем ведение раны заключается в перевязках 1 раз в 3-5 суток с применением атравматических повязок. Способ позволяет повысить биодоступность тромбоцитарных факторов роста в глубокие слоя раны и ускорить формирование рубца при снижении вероятности исхода рубцов в патологические типы. 4 ил., 1 пр.
Реферат
Изобретение относится к медицине, в частности к клинической и экспериментальной медицине, и может быть использовано при лечении больных с трофическими язвами и длительно не заживающими ранами.
Проблема лечения трофических язв, пролежней, последствий травм, ожогов и т.д., представляет одну из сложнейших задач медицины, что подчеркивается частой неэффективностью большинства общепринятых консервативных и хирургических методов лечения. Длительно незаживающие раны постоянно находятся в поле зрения специалистов различных медицинских специальностей. Традиционные методы лечения эффективны в 70-80% случаев, длительность лечения растягивается на несколько месяцев, зачастую полной эпителизации достичь не удается, часты рецидивы.
С целью стимуляции репаративных процессов в трофических язвах предложено много методов и средств.
Применение концентрированной суспензии тромбоцитов основано на высвобождении из них в результате дегрануляции основных регуляторов репаративных процессов - источников факторов роста, которые привлекают в область повреждения прогениторные клетки и стимулируют их пролиферативную активность. Это одно из направлений тканевой инженерии и клеточной терапии.
Доказана эффективность богатой тромбоцитами аутоплазмы (БоТП) для ускорения заживления мягких тканей и эпителизации, стимуляции неоангиогенеза в ишемизированных тканях нижней конечности, при пересадке свободного соединительнотканного трансплантата, манипуляциях со слизисто-надкостничным лоскутом и наращивании мягких тканей. Данные исследований позволили сделать вывод о том, что применение богатой тромбоцитами аутоплазмы в комплексном лечении длительно незаживающих ран обеспечивает широкий спектр местных и системных лечебных эффектов, улучшающих результаты и сроки лечения (Драгунов А.Г. Применение внутритканевого введения аутоплазмы, обогащенной тромбоцитами (АОТ), при лечении ишемии нижних конечностей. Антология и сосудистая хирургия. 2008. Т. 14, №4, с. 17-19; Delgado J.J., et al. A platelet lerived growth factor delivery system for bone regeneration. J Mater Sci Mater Med. 2012 Aug. Vol. 23, N 8. P.1903-12; Lacci K.M. Platelet-rich plasma: support for its use in wound healing. Yale J Biol Med. 2010. Vol. 83, N 1. P. 1-9). В результате сложных межклеточных взаимодействий возникает миграция, ускоренная пролиферация и дифференцировка фибробластов, синтез и секреция коллагена, других компонентов матрикса. Образуется грануляционная ткань, которая заполняет раневое пространство. В норме, начало данного процесса приходится на 4-5 сутки после травмы.
Известен способ лечения язвенных дефектов при синдроме диабетической стопы (RU 2322247, A81K 35/16, 2008), путем перевязок с активными веществами - взвесь из богатой тромбоцитами плазмы, 10%-ного раствора CaCl2 в равном объеме и антибактериального препарата, причем ее объем рассчитывают по предложенной формуле, которая учитывает площадь и глубину язвенного дефекта. Взвесь накладывают на поверхность язвы, а перевязки осуществляют 2 раза в сутки. Способ обеспечивает возможность индивидуального дозирования аутогенных тканевых факторов роста и антибактериальных препаратов и, как следствие, ускорение фазы раневого процесса и сокращение сроков эпителизации язвенных дефектов.
Известен способ стимуляции репаративных и трофических процессов в коже (RU 2470677, A61K 35/16, A61P 17/02, 2011), включающий забор крови, центрифугирование с получением препарата плазмы, богатой тромбоцитами, определение количества активных тромбоцитов, в зависимости от которого определяют вводимый внутридермально объем препарата. Способ обеспечивает улучшение эстетического состояния кожных покровов.
В способе консервативного лечения трофических язв мягких тканей (RU 2593582, A61K 35/16, A61P 17/02, 2015), включающим стимуляцию репарационных процессов в тканях, предварительно проводят активацию аутоплазмы путем центрифугирования в течение 5 минут, добавляют к ней 10% раствор хлористого кальция из расчета 1:1, термостатируют смесь в течение 20 минут при температуре 40°C, получая стабилизированную биологически активную пленку. Обрабатывают язву и прилегающие ткани ударной волной и стерильным нейтральным раствором, наносят полученную пленку и укрывают асептической повязкой. Способ позволяет добиться заживления трофических язв, снизить риск послеоперационных осложнений, возможность лечения больных в амбулаторных условиях.
Методики получения БоТП, описанные в известных источниках, разнятся (с двойным и одинарным центрифугированием), однако общий для всех алгоритм получения БоТП делится на два этапа: центрифугирование крови для отделения клеточной фракции от плазмы; активация тромбоцитарных факторов (RU 2305563, A61M 1/36, A61K 35/16, 2007; RU 2428995, A61K 35/16, 2011).
В известных способах в условиях нарушенной трофики синтез тканевых элементов в ранах, особенно коллагена, крайне замедлен. Приготовление богатой тромбоцитами аутоплазмы требует наличия процедурного кабинета для забора крови, лаборатории, обученного медицинского персонала и времени для непосредственного получения обогащенной тромбоцитами плазмы.
Знания о роли коллагена в формировании соединительной ткани легли в основу создания препаратов коллагена в виде пленок, губок, порошков, паст с различными лекарственными включениями. В последние годы с успехом используется изготовленный на основе растворимого высокоочищенного коллагена кожи крупного рогатого скота материал Коллост в различных формах (гель, мембраны, жгуты, шарики и порошки). Коллагенсодержащие препараты используются в различных областях медицины (хирургии, косметологии, стоматологии, трансплантологии и других) как самостоятельный фактор стимуляции регенерации тканей, а также в качестве компонента сложных комбинированных лекарственных систем, изделий медицинского назначения для лечения ран, ожогов, трофических язв, пролежней и других дефектов мягких тканей различного генеза.
Известен комбинированный препарат коллагеновая повязка - губка Метуракол, состоящий из коллагена из гольевого спилка крупного рогатого скота, и метилурацила (Бегма А.Н. и др. Опыт применения коллагеновых повязок и губок Метуракол в хирургической практике. «РМЖ», 2014, №17, с. 1248). Препарат имеет пористую структуру с капиллярной активностью, что способствует постоянному впитыванию секрета раны и некротических клеток, ускоренному образованию грануляционной ткани. Метилурацил наряду с ослаблением воспалительного процесса ускоряет регенерацию тканей, заживление ран и ожогов. После обработки кожи и туалета раны губка Метуракол вырезается по размеру раны и накладывается на нее (закрывает всю поверхность раневого дефекта). Влажная среда создается финишным наложением повязки Круподерм.
Известен способ лечения трофических язв и длительно незаживающих гнойных ран (RU 2278689, A61K 38/17, A61K 38/39, A61P 17/02, 2006), согласно которому в 1-ю фазу раневого процесса накладывают на поверхность трофических язв и длительно не заживающих ран ранозаживляющую композицию (Некрацидолизин) на хлопчатобумажном носителе. Во вторую и третью фазы на очищенную поверхность наносят мелконарезанный препарат коллагена слоем толщиной в 3-4 мм. Затем на коллагеновый слой накладывают слой хлопчатобумажного носителя, обильно смоченный в ранозаживляющей композиции, разбавленной в соотношении 1:2 дистиллированной водой. Поверх накладывают многодырчатый микроирригатор, прикрываемый еще одним стерильным хлопчатобумажным носителем.
Известно использование для лечения больных с хроническими ранами разной этиологии препарата в комбинации БоТП с «Коллостом» (Оболенский В.Н. и др. Применение тромбоцитарных факторов роста и коллагеновых биопрепаратов в лечении больных с хроническими трофическими язвами различной этиологии. Хирургия. Журнал им. Н.И. Пирогова, 2012, №5, с. 42-47). В данном источнике отсутствует конкретный способ совместного использования БоТП и коллагена.
Известно использование для лечения ожогов биологической повязки на основе коллагена типа I с PDGF-BB (RU 2314129, A61L 15/32, A61F 13/02, 2008). Повязка состоит из полимерной перфорированной пленки с губчатым покрытием на основе лиофилизированного нативного коллагена, пропитанного сывороткой крови здоровых доноров. На подготовленную раневую поверхность фиксируют биологическую повязку влажно-высыхающими марлевыми повязками. Через 3 суток повязку легко и безболезненно удаляют с поверхности раны, которую закрывают марлевыми повязками, защищая их от высыхания и механических повреждений. Применение повязки позволяет избежать гнойно-некротических осложнений и развития гипертрофических рубцов, резко сократить расход дорогостоящих медикаментов.
Предложено биологически активное двухслойное покрытие (RU 94151, A61F 13/02, 2010), состоящее из гидратированной микробной целлюлозы и наслоенного на нее слоя коллагенового геля, причем в слоях покрытия находятся в разных комбинациях клетки мезодермальные, эпидермальные, тромбоциты, ростовая среда для них и предотвращающие их гибель антибиотики. Покрытие прикладывают к раневой поверхности коллагеновой стороной, при этом гидрогелевый коллагеновый слой раневого покрытия не рассматривается как кожный эквивалент. Образующие его компоненты не замещают поврежденные ткани кожи, а служат источником биологически активных элементов. Сочетание целлюлозы и коллагена в 2-слойном покрытии создает оптимальные условия для проявления свойств ростовых факторов, способствует ускорению процесса репарации в поврежденных тканях.
Несмотря на многообразие используемых местных воздействий, не всегда удается достичь желаемого результата. В связи с этим разработка и внедрение в практику новых средств местного лечения трофических нарушений остается актуальной задачей.
При разработке способа была поставлена следующая задача - оптимизировать методику для применения ее в поликлиниках, так как основная нагрузка по лечению длительно незаживающих ран лежит на хирургических кабинетах амбулаторного звена.
Технический результат заключается в том, что повышается биодоступность тромбоцитарных факторов роста в глубоких слоях раны и ускоряется формирование рубца, снижается вероятность исхода в патологические типы рубцов за счет совместного использования донорского тромбоцитного концентрата и нативного нереконструированного коллагена.
Технический результат достигается тем, что способ регионального лечения трофической язвы, включающий одновременное применение донорского тромбоцитарного концентрата и нативного нереконструированного коллагена, согласно изобретению тромбоцитарный концентрат получают из донорской плазмы с помощью системы автоматизированного сбора крови Trime Accel, непосредственно перед применением в тромбоцитарный концентрат для активирования тромбоцитов добавляют 10% раствор хлористого кальция из расчета 2 мл на 20 мл донорского тромбоцитарного концентрата, производят медленное перемешивание до образования вязкой однородной массы, в дно и края раны инъецированием вводят полученную массу из расчета 0,1 мл полученного и активированного тромбоцитарного концентрата на 1 см2 раневой площади при глубине вкола 0,3-0,5 см, затем на рану укладывают мембрану из нативного нереконструированного коллагена толщиной 1,5 мм таким образом, чтобы было закрыто более 80% раневой поверхности, поверхность раны закрывают перевязочным материалом, позволяющим поддерживать влажную, физиологичную для раны среду, в дальнейшем ведение раны заключается в перевязках в среднем 1 раз в 3-5 суток с применением атравматических повязок.
В качестве нативного нереконструированного коллагена используют мембрану Коллост, предварительно замоченную в 0,9% растворе NaCl в течение 20-30 мин. Для реализации данного способа могут быть использованы мембраны КОЛЛОСТ производства ООО «БиоФАРМАХОЛДИНГ» (Россия).
В качестве перевязочного материала используют гидроколлоидные повязки (Hydrocoll, Algoplaque).
Система автоматизированного сбора крови Trime Accel (CaridianBCT, Бельгия-Япония) позволяет получить донорский тромбоцитарный концентрат с заданным количеством тромбоцитов.
Описанная методика отличается от ранее известных тем, что происходит не только стимуляция регенераторных процессов, но повышается биодоступность тромбоцитарных факторов роста, ускоряется формирование рубца, снижается вероятность исхода в патологические типы рубцов за счет совместного использования активированного донорского тромбоцитарного концентрата и нативного нереконструированного коллагена (путем введения концентрата в глубокие слои раны и закрытие раневой поверхности коллагеном).
Методика относительно проста, не требует больших материальных затрат, может использоваться в хирургических отделениях, поликлиниках.
Противопоказания:
1) заболевания крови;
2) индивидуальная непереносимость препарата Коллост.
Способ выполняют следующим образом.
Из донорской плазмы с использованием системы автоматизированного сбора крови Trime Accel в лаборатории получают тромбоцитарный концентрат. Непосредственно перед применением в тромбоцитарный концентрат (вязкая жидкость соломенно-желтого цвета) для активирования тромбоцитов добавляется 10% раствор хлористого кальция (из расчета 2 мл на 20 мл концентрата). Производится аккуратное медленное перемешивание до образования густой однородной массы. Рана (дно и края) обкалывается из расчета 0,1 мл полученного и активированного тромбоцитарного концентрата на 1 см2 раневой площади при глубине вкола 0,3-0,5 см. Затем на рану укладывается мембрана из нативного нереконструированного коллагена толщиной 1,5 мм, а именно мембрана Коллост, таким образом, чтобы было закрыто более 80% раневой поверхности. Поверхность раны закрывается перевязочным материалом, позволяющим поддерживать влажную, физиологичную для раны среду, а именно гидроколлоидные повязки (Hydrocoll, Algoplaque). Дальнейшее ведение раны заключается в перевязках в среднем 1 раз в 3-5 суток с применением атравматических повязок (Hydrocoll, Algoplaque, Fibrotull, Atrauman, Воскопран и др.).
Способ внедрен в работу отделения амбулаторно-поликлинической и гнойной хирургии БУЗ ВО ВОКБ №1. Пролечены 26 больных с варикозной болезнью нижних конечностей с 6-й стадией ХВН, в соответствии с клинической частью международной классификации СЕАР. У всех пациентов, несмотря на существование некоторых язв в течение нескольких лет, язвенные дефекты эпителизировались в сроки от 2 до 6 недель.
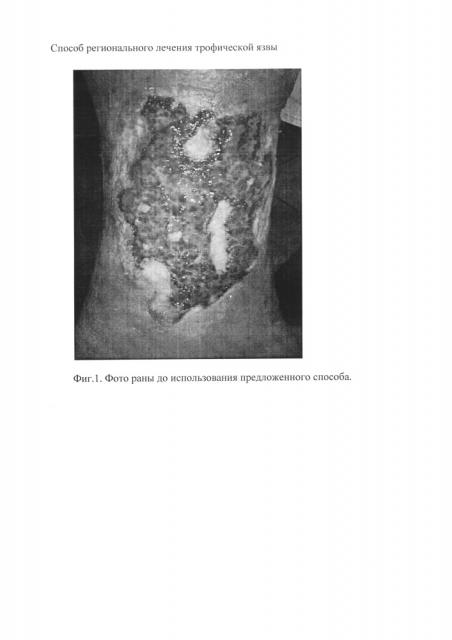
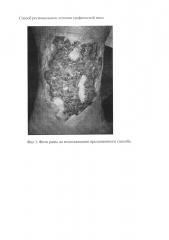
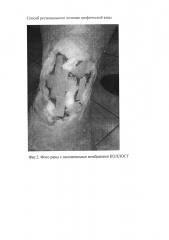
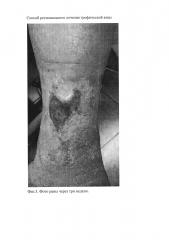
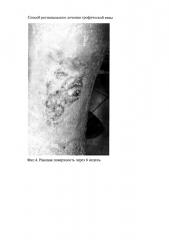
На фиг. 1 представлено фото раны до использования предложенного способа; на фиг. 2 - фото раны с наложенными мембранами КОЛЛОСТ; на фиг. 3 - фото раны через три недели; на фиг. 4 - раневая поверхность через 6 недель.
Клинический пример
Больная М., 72 лет, диагноз: Хроническая венозная недостаточность 6 ст. Трофическая язва нижней трети левой голени. Язва левой голени существует в течение 2 лет. При объективном осмотре: общее состояние без особенностей. Местный статус: нижняя треть левой голени гиперпигментирована, имеется липодермосклероз кожи. По латеральной поверхности левой голени в нижней трети рана - 13×9 см глубиной 0,3 см, на поверхности которой имеется налет фибрина, участки поверхностного некроза, отделяемое обильное серозно-гнойное, края раны мацерированы, без признаков краевой эпителизации (фиг. 1).
Лечение. После очистки раны для ускорения регенерации применена разработанная методика. Рана (дно и края) инъецирована активированным тромбоцитарным концентратом в объеме 12 мл. Затем на рану уложена мембрана Коллост из нативного нереконструированного коллагена толщиной 1,5 мм таким образом, чтобы было закрыто более 80% раневой поверхности (фиг. 2). На поверхность раны наложена гидроколлоидная повязка. Дальнейшее ведение раны заключалось в перевязках в среднем 1 раз в 5 суток с применением атравматических повязок.
Спустя 3 недели площадь раны уменьшилась в 2 раза, отделяемое скудное серозное, на поверхности раны - яркие сочные грануляции, выражена краевая эпителизация, перифокального воспаления нет, уменьшилась глубина раны (фиг. 3).
Через 6 недель раневая поверхность представляла собой небольшие дефекты кожи (фиг. 4), которые эпителизировались через 7 дней. Пациентка выписана на долечивание в поликлинику по месту жительства.
Способ регионального лечения трофической язвы, включающий одновременное применение тромбоцитарного концентрата и нативного нереконструированного коллагена, отличающий тем, что из донорской плазмы с использованием системы автоматизированного сбора крови в лаборатории отделения переливания крови получают тромбоцитарный концентрат, в который перед применением для активирования тромбоцитов добавляют 10% раствор хлористого кальция из расчета 2 мл на 20 мл тромбоцитарного концентрата, медленно перемешивают до образования однородной массы, дно и края раны обкалывают полученным и активированным тромбоцитарным концентратом из расчета 0,1 мл на 1 см2 раневой площади на глубину 3-5 мм, затем на рану укладывают мембрану из нативного нереконструированного коллагена толщиной 1,5 мм, предварительно замоченную в 0,9% растворе NaCl в течение 20-30 мин, таким образом, чтобы было закрыто более 80% раневой поверхности, после чего поверхность раны закрывают перевязочным материалом, позволяющим поддерживать влажную, физиологичную для раны среду, в дальнейшем ведение раны заключается в перевязках 1 раз в 3-5 суток с применением атравматических повязок