Способ выбора тактики лечения пациентов с дефектом нижней стенки орбиты
Иллюстрации
Показать всеИзобретение относится к медицине, лучевой диагностике, офтальмологии, пластической и челюстно-лицевой хирургии, может быть использовано для оценки и классификации дефектов нижней стенки орбиты (НСО) с целью определения тактики лечения пациента и корректного предоперационного выбора имплантатов в рамках реконструкции НСО. Определяют диагностические показатели: тип дефекта НСО, локализация дефекта по отношению к стенке орбиты, анатомические характеристики черепа и орбиты, отношение площади посттравматического дефекта ко всей площади НСО (в %). Тип дефекта определяют на основании значения объема и площади дефекта НСО и при сочетании значений площади дефекта НСО до 54 мм2 включительно и объема дефекта НСО до 105 мм3 включительно тип дефекта НСО определяют как малый. При сочетании значений площади дефекта НСО от 54 мм2 до 117,2 мм2 и объема дефекта НСО от 105 мм3 до 201,4 мм3 – как средний. При сочетании значений площади дефекта НСО 117,3 мм2 и более и объема дефекта НСО 201,5 мм3 и более – как большой или тотальный. В качестве анатомических характеристик черепа и орбиты определяют: форму лицевого черепа, тип черепа, краниометрические показатели орбиты - ширина и высота орбиты. Консервативное лечение с динамическим наблюдением показано при наличии показателей: малом типе дефекта НСО, локализации дефекта - передние или латеральные отделы НСО, эйрипрозопической форме лицевого черепа, брахикранном типе черепа, ширине орбиты относительно высоты орбиты более 95%, отношении площади посттравматического дефекта ко всей площади НСО менее 6,65%. Хирургическое лечение с выбором имплантата в соответствии с рассчитанными объемом и площадью дефекта показано при наличии показателей: среднем типе дефекта НСО, локализации дефекта - задние или медиальные отделы НСО, мезопрозопической или лептопрозопической форме лицевого черепа, мезокранном или долихокранном типе черепа, ширине орбиты относительно высоты орбиты менее 95%, отношении площади посттравматического дефекта ко всей площади НСО более 6,7%. Протезирование НСО в соответствии с размерами дефекта с добавлением элементов металлоостеосинтеза в области структур средней зоны лица показано при наличии показателей: большом или тотальном типе дефекта НСО, локализации дефекта - задние или медиальные отделы НСО, мезопрозопической или лептопрозопической форме лицевого черепа, мезокранном или долихокранном типе черепа, ширине орбиты относительно высоты орбиты менее 95%, отношении площади посттравматического дефекта ко всей площади НСО более 6,7%. Способ обеспечивает точность оценки дефекта НСО в рамках предоперационного планирования и послеоперационного контроля. 8 ил., 2 пр., 2 табл.
Реферат
Изобретение относится к медицине, а именно к лучевой диагностике, офтальмологии, пластической и челюстно-лицевой хирургии, и может быть использовано для оценки и классификации дефектов нижней стенки орбиты с целью определения тактики лечения пациента и корректного предоперационного выбора имплантатов в рамках реконструкции нижней стенки орбиты.
Травматические повреждения лицевого скелета и, в частности, стенок орбиты, являются важной медико-социальной проблемой. По данным ВОЗ уровень травматизма челюстно-лицевой области продолжает расти, что требует неотложной и качественной диагностики и лечения данного состояния. Не менее важным вопросом является предоперационное планирование и выбор тактики лечения у пациентов с травматическим повреждением стенок орбиты. Травма нижней стенки является наиболее распространенным видом повреждений орбиты (85% от всех переломов орбиты), и в большинстве случаев сочетается с пролабированием мягкотканного компонента орбиты в верхнечелюстной синус, повреждением глазного яблока и глазодвигательного аппарата. Мультиспиральная компьютерная томография (МСКТ) является стандартом обследования пациентов с травмой орбиты на дооперационном этапе и позволяет выявить травматические повреждения стенок орбиты.
Несмотря на множество способов оценки дефектов нижней стенки орбиты, на данный момент не существует как единого подхода к оценке дефектов, к параметрам измерения дефектов, так и не существует классификации дефектов нижней стенки орбиты, и корреляции между объемом и площадью дефектов и предоперационным выбором имплантатов.
Известен способ измерения линейных размеров глазницы и величины смещения глазного яблока на стороне повреждения по данным МСКТ при посттравматических дефектах и деформациях глазницы (Михайлюков В.М. Безрамная навигация в хирургическом лечении посттравматических дефектов и деформаций глазницы. Автореф. канд. дис., М., 2014, 24 с.). Данный способ заключается в измерении линейных размеров глазницы и величины смещения глазного яблока у пациентов, основанные на аксиальных, сагиттальных и фронтальных срезах, полученных при МСКТ-исследовании. Основным недостатком известного способа является невысокая точность получаемых выводов, что обусловлено не учетом диагностически значимых факторов: индивидуальных особенностей нижней стенки орбиты (непрямолинейный, вогнутый ход, с наличием локальных изогнутостей и истончений стенок), анатомических особенностей нижней стенки орбиты при различных типах строения черепа, характеристик изменения плотности околоорбитальных мягкотканных структур при наличии отека, гематомы или фиброзных изменений.
Достигаемым техническим результатом является повышение точности оценки дефекта нижней стенки орбиты в рамках предоперационного планирования и послеоперационного контроля.
Для выбора тактики лечения пациентов с дефектами нижней стенки орбиты крайне важной является комплексная диагностика таких повреждений, которая включает в себя объемное измерение дефектов, что является принципиально новым подходом в измерении дефектов в отличие от линейного измерения, и позволяет добиться точного и корректного включения всех границ дефекта в зону интереса. Вследствие этого значения размеров, площади и объема дефекта близки к истинным, что позволяет провести наиболее корректный подбор имплантатов для полного закрытия дефекта нижней стенки орбиты. Определение локализации дефекта напрямую влияет на тактику ведения пациента: в случае локализации дефекта в наименее прочном отделе нижней стенки орбиты - задне-медиальном, риск развития энофтальма увеличивается и прогноз пациента ухудшается, в случае локализации дефекта в более прочном отделе - передне-латеральном, риск энофтальма невысок и прогноз пациента улучшается. Отличительной особенностью разработанной нами комплексной оценки дефектов нижней стенки орбиты является необходимость учетывать анатомические вариации строения нижней стенки орбиты, локальные изогнутости, толщину стенки орбиты и ширину подглазничного канала.
Способ осуществляется следующим образом.
Пациенту с травмой орбиты проводят мультиспиральную компьютерную томографию с применением стандартных параметров для 640-срезовых томографов: область исследования - лицевой скелет, режим томографирования - объемный, толщина среза - 0,5 мм, угол наклона гентри - 0°, поле исследования - 16 см, напряжение - 100 кВ, сила тока - 60 мА, время исследования - 1-2 сек, тип реконструкции - костный. При проведении исследования пациент находится в положении лежа на спине.
Проведение мультиспиральной компьютерной томографии лицевого скелета отличается специальной, разработанной нами, укладкой головы пациента на столе томографа и позиционированием взора пациента прямо и центрально на цветовую метку, расположенную на гентри компьютерного томографа.
После сканирования добиваются полной симметричности изображений в аксиальной, сагиттальной и корональной плоскостях, выделяют нижнюю стенку орбиты и ее дефект.
Проводят объемное измерение дефекта нижней стенки орбиты, заключающееся в маркировке костных границ дефекта во всех мультипланарных реконструкциях, объем дефекта представляется в мм3.
После маркировки границ дефекта на мультипланарных реконструкциях и 3D моделях отображается форма и локализация дефекта по отношению к нижней стенке орбиты.
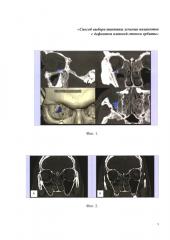
Рассчитывается площадь дефекта по формулам в зависимости от формы дефекта (круг, квадрат, эллипс, треугольник и т.д.). Площадь дефекта представляется в мм2 (Фиг. 1).
При этом на фиг. 1 представлены МСКТ, мультипланарные реконструкции в сагиттальной (А), корональной (Б), аксиальной плоскостях (Г) и 3D модель (В). На сагиттальной (А) и корональной (Б) реконструкциях синим цветом выделена область дефекта нижней стенки орбиты и локализация дефекта - задне-латеральный отдел. На изображении В представлена 3D модель лицевого скелета с визуализацией дефекта в задне-латеральном отделе нижней стенки орбиты и представлением объема дефекта в мм3 (104,5 мм3). На аксиальной реконструкции (Г) представлена форма треугольного дефекта нижней стенки орбиты с измерением длины и ширины дефекта для определения площади дефекта.
На основании полученных данных определяют диагностические показатели, необходимые для выбора тактики лечения:
1. Определяют тип дефекта нижней стенки орбиты.
Тип дефекта определяется на основании разработанной нами классификации, учитывающей значения объемов и площадей дефектов нижней стенки орбиты (таблица 1).
2. Определяют локализацию дефекта по отношению к стенке орбиты: латеральный или медиальный отдел орбиты, задний или передний отдел орбиты.
3. Определяют анатомические характеристики черепа и орбиты.
В результате проведенных исследований нами был выявлен набор значимых, с точки зрения выбора тактики лечения пациентов с травмами нижней стенки орбиты, анатомических характеристик:
- форма лицевого черепа,
- тип черепа,
- краниометрические показатели орбиты - ширина и высота орбиты.
Информация о краниометрических параметрах орбиты носит важный характер при планировании реконструктивно-восстановительных операций в области средней зоны лица (Волкова В.А. Анатомо-топометрическое обоснование способов реконструкции стенок глазницы при переломах скулоглазничного комплекса. Дисс.…канд. мед. наук, М., 2016), так как морфометрические параметры стенок орбиты и анатомо-топографических структур средней зоны лица имеют широкий диапазон вариантной анатомии и данная информация необходима для определения тактики оперативного лечения, выбора хирургического доступа и размеров имплантатов с целью проведения эффективной реконструктивной операции у каждого пациента с учетом индивидуальных краниометрических показателей.
Согласно процентному соотношению высоты лица к его ширине выделяют следующие формы лицевого черепа (Маркеева М.В., Мареев О.В., Николенко В.Н., Мареев Г.О., Алешкина О.Ю., Князев А.Б. Объем и площадь решетчатого лабиринта по данным компьютерной краниометрии. Практическая медицина. 2015; 2 (2): 64-68):
- эйрипрозопическую (процентное соотношению высоты лица к его ширине <49,5%),
- мезопрозопическую (процентное соотношению высоты лица к его ширине - 49,5-54,9%),
- лептопрозопическую (процентное соотношению высоты лица к его ширине >55%).
Согласно процентному соотношению поперечного диаметра черепа к продольному диаметру выделяют следующие типы черепа (Маркеева М.В., Мареев О.В., Николенко В.Н., Мареев Г.О., Алешкина О.Ю., Князев А.Б. Объем и площадь решетчатого лабиринта по данным компьютерной краниометрии. Практическая медицина. 2015; 2 (2): 64-68):
- долихокранный (соотношение поперечного диаметра черепа к продольному диаметру <74,9%),
- мезокранный (соотношение поперечного диаметра черепа к продольному диаметру - 75,0-79,9%),
- брахикранный (соотношение поперечного диаметра черепа к продольному диаметру >80,0%).
Для определения анатомических характеристик орбиты - ширины и высоты орбиты, использовались стандартные краниометрические точки. (Мареев О.В., Николенко В.Н., Мареев Г.О., Алешкина О.Ю., Маркеева М.В., Данилова Т.В. и др. Компьютерная краниометрия с помощью современных технологий в медицинской краниологии. Морфологические ведомости. 2015; 1 (25): 49-54).
Для определения ширины орбиты измерялось расстояние от краниометрической точки «Maxillofrontale» (точка пересечения внутреннего края орбиты с лобно-верхнечелюстным швом) до точки «frontomalare orbitale» (точка на наружном крае орбиты в месте пересечения со скулолобным швом).
Для определения высоты орбиты измерялось расстояние от краниометрической точки «orbitale» (самая нижняя точка подглазничного края) до верхней точки надглазничного края.
4. Определяют отношение площади посттравматического дефекта ко всей площади нижней стенки орбиты (в %).
На основании полученных данных делают вывод о тактике лечения и способах реконструкции стенок орбиты (таблица 2).
Каждый из трех указанных в таблице 2 вариантов лечения был апробирован нами на группах больных. Ниже представлены клинические примеры лишь нескольких из них.
ПРИМЕР 1. Пациент А., 49 лет, травма лица получена в результате падения с высоты. Пациенту была проведена мультиспиральная компьютерная томография на 640-спиральном компьютерном томографе Toshiba Aquilion ONE. По данным МСКТ у пациента определялся изолированный перелом нижней стенки орбиты с локализацией дефекта в латеральном отделе орбиты (фиг. 2).
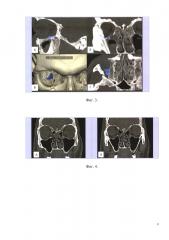
В рамках предоперационного планирования проводилась оценка размеров и площади дефекта по вышеописанному алгоритму. Была выявлена треугольная форма дефекта нижней стенки орбиты, что позволило применить формулу расчета площади дефекта с треугольной формой у данного пациента. Площадь и объем дефекта нижней стенки орбиты составили 54 мм2 и 104,5 мм3 соответственно (фиг. 3).
При измерении анатомо-топографических типов черепа у данного пациента отмечались показатели процентного соотношения высоты лица к его ширине <49,5%, что свидетельствует о эйрипрозопической форме лицевого черепа, измерение соотношения поперечного диаметра черепа к продольному диаметру составило >80,0%, что свидетельствует о брахикранном типе черепа. Соотношение ширины орбиты к высоте орбиты составляет более 95%. По данным анализа анатомо-топографических взаимоотношений типа и формы черепа можно сделать вывод о наличии «благоприятной» формы черепа у данного пациента с широкой формой орбиты.
Учитывая малый размер дефекта согласно измерению объема и площади дефектов, «благоприятную» локализацию дефекта в центрально-латеральном отделе, процентное соотношении дефекта к нижней стенке орбиты (менее 6,65%) и анатомо-топографические взаимоотношения типа и формы черепа был сделан вывод о возможности консервативного лечения и динамического наблюдения с помощью МСКТ
В рамках динамического наблюдения пациенту проводился МСКТ контроль в течение 2 лет, что позволило выявить положительную динамику, заключающуюся в восстановлении контуров нижней стенки орбиты, правильном положении глазного яблока и отсутствии пролабирования мягкотканных структур орбиты (фиг. 4).
При этом на фиг. 2 представлена МСКТ, корональная плоскость (А, Б), исследование через 48 часов после получения травмы. Изолированный перелом нижней стенки правой орбиты с локализацией дефекта в центрально-латеральном отделе орбиты.
На фиг. 3 МСКТ, мультипланарные реконструкции в сагиттальной (А), корональной (Б), аксиальной плоскостях (Г) и 3D модель (В). На сагиттальной (А) и корональной (Б) реконструкциях синим цветом показана область дефекта нижней стенки орбиты и локализация дефекта - задне-латеральный отдел. На рисунке В представлена 3D модель лицевого скелета с визуализацией дефекта в задне-латеральном отделе нижней стенки орбиты и представлением объема дефекта в мм3 (104,5 мм3). На аксиальной реконструкции (Г) представлена форма треугольного дефекта нижней стенки орбиты с измерением длины и ширины дефекта для представления площади дефекта.
На фиг. 4 МСКТ, корональная плоскость (А, Б), динамическое исследование через 2 года после получения травмы. Определяется восстановление контуров нижней стенки орбиты, правое глазное яблоко расположено правильно, пролабирования мягкотканных структур правой орбиты не выявлено.
ПРИМЕР 2. Пациент Б., 28 лет, травма лица получена в результате дорожно-транспортного происшествия. Пациенту была проведена мультиспиральная компьютерная томография на 640-спиральном компьютерном томографе Toshiba Aquilion ONE. По данным МСКТ у пациента определялся изолированный перелом нижней стенки левой орбиты с локализацией дефекта в задне-центральном отделе орбиты (фиг. 5).
В рамках предоперационного планирования проводилась оценка размеров и площади дефекта. Был выявлен дефект нижней стенки орбиты в форме треугольника, что позволило применить формулу расчета площади дефекта с треугольной формой у данного пациента. Площадь и объем дефекта нижней стенки орбиты составили 117,18 мм2 и 201,4 мм3 соответственно (фиг. 6, 7).
При измерении анатомо-топографических типов черепа у данного пациента отмечались показатели процентного соотношения высоты лица к его ширине >55%, что свидетельствует о лептопрозопической форме лицевого черепа, измерение соотношения поперечного диаметра черепа к продольному диаметру составило 79%, что свидетельствует о мезокранном типе черепа. Соотношение ширины орбиты к высоте орбиты составляет менее 95%. По данным анализа анатомо-топографических взаимоотношений типа и формы черепа можно сделать вывод о наличии «неблагоприятной» формы черепа у данного пациента с узкой формой орбиты.
Учитывая размеры дефекта, неблагоприятную локализацию дефекта в задне-центральном отделе, процентное соотношение дефекта к нижней стенке орбиты (более 6,7%) и анатомо-топографические взаимоотношения типа и формы черепа был сделан вывод о необходимости хирургического лечения. Выбор импланта нижней стенки орбиты производился с учетом рассчитанной площади и объема дефекта. При исследование через 10 дней после хирургического лечения в области нижней стенки левой орбиты определяется имплант, полностью перекрывающий границы дефекта нижней стенки. Контуры нижней стенки орбиты восстановлены. Пролабирования мягкотканных структур левой орбиты не отмечается (фиг. 8).
На Фиг. 5 представлена МСКТ, корональная плоскость (А, Б), исследование через 24 часа после получения травмы. Изолированный перелом нижней стенки левой орбиты с локализацией дефекта в задне-центральном отделе орбиты.
Фиг. 6. МСКТ, мультипланарные реконструкции в сагиттальной (А) и корональной (Б) плоскостях. Объемное измерение дефекта в сагиттальной и корональной плоскостях в задне-центральном отделе (выделено синим цветом).
Фиг. 7. МСКТ, мультипланарные реконструкции в режиме MIP, корональная (А) и аксиальная (Б) плоскости. Расчет площади дефекта нижней стенки орбиты с треугольной формой (показано синим цветом).
Фиг. 8. МСКТ, корональная плоскость (А, Б), исследование через 10 дней после хирургического лечения. Определяется имплант в области нижней стенки левой орбиты, полностью перекрывающий границы дефекта нижней стенки орбиты. Контуры нижней стенки орбиты восстановлены. Пролабирования мягкотканных структур левой орбиты не отмечается.
Способ выбора тактики лечения пациентов с дефектом нижней стенки орбиты, включающий
определение диагностических показателей, а именно: тип дефекта нижней стенки орбиты, локализация дефекта по отношению к стенке орбиты, анатомические характеристики черепа и орбиты, отношение площади посттравматического дефекта ко всей площади нижней стенки орбиты (в %), причем тип дефекта определяют на основании значения объема и площади дефекта нижней стенки орбиты, и при сочетании значений площади дефекта нижней стенки орбиты до 54 мм2 включительно и объема дефекта нижней стенки орбиты до 105 мм3 включительно тип дефекта нижней стенки орбиты определяют как малый; при сочетании значений площади дефекта нижней стенки орбиты от 54 мм2 до 117,2 мм2 и объема дефекта нижней стенки орбиты от 105 мм3 до 201,4 мм3 тип дефекта нижней стенки орбиты определяют как средний; при сочетании значений дефекта нижней стенки орбиты 117,3 мм2 и более и объема дефекта нижней стенки орбиты 201,5 мм3 и более тип дефекта нижней стенки орбиты определяют как большой или тотальный; в качестве анатомических характеристик черепа и орбиты определяют: форму лицевого черепа, тип черепа, краниометрические показатели орбиты - ширина и высота орбиты;
тактику лечения пациентов с дефектом нижней стенки орбиты определяют следующим образом:
считают показанным консервативное лечение с динамическим наблюдением при наличии следующих показателей: малом типе дефекта нижней стенки орбиты, локализации дефекта - передние или латеральные отделы нижней стенки орбиты, эйрипрозопической форме лицевого черепа, брахикранном типе черепа, ширине орбиты относительно высоты орбиты более 95%, отношении площади посттравматического дефекта ко всей площади нижней стенки орбиты менее 6,65%;
хирургическое лечение с выбором имплантата в соответствии с рассчитанными объемом и площадью дефекта при наличии следующих показателей: среднем типе дефекта нижней стенки орбиты, локализации дефекта - задние или медиальные отделы нижней стенки орбиты, мезопрозопической или лептопрозопической форме лицевого черепа, мезокранном или долихокранном типе черепа, ширине орбиты относительно высоты орбиты менее 95%, отношении площади посттравматического дефекта ко всей площади нижней стенки орбиты более 6,7%;
протезирование нижней стенки имплантатами в соответствии с размерами дефекта с добавлением элементов металлоостеосинтеза в области структур средней зоны лица при наличии следующих показателей: большом или тотальном типе дефекта нижней стенки орбиты, локализации дефекта - задние или медиальные отделы нижней стенки орбиты, мезопрозопической или лептопрозопической форме лицевого черепа, мезокранном или долихокранном типе черепа, ширине орбиты относительно высоты орбиты менее 95%, отношении площади посттравматического дефекта ко всей площади нижней стенки орбиты более 6,7%.