Способ определения выживаемости у больных воротной холангиокарциномой
Иллюстрации
Показать всеИзобретение относится к области медицины, а именно, к гепатобилиарной хирургии и онкологии, и может быть использовано для определения выживаемости у больных воротной холангиокарциномой после резекционного вмешательства на печени и внепеченочных желчных протоках. По результатам гистологического исследования определяют наличие диагностических факторов: микрососудистую инвазию, лимфососудистую инвазию, опухолевые клетки в крае резекции желчного протока, инвазию опухоли в печень, периневральную инвазию, опухолевые клетки в окружающей жировой клетчатке, опухолевые клетки в лимфоузлах. При выявлении наличия двух и менее факторов определяют выживаемость более 2 лет как 100%, менее 2 лет - 0%. При выявлении от 3 до 5 факторов выживаемость более 2 лет составляет 29%, от 1 года до 2 лет - 71%, менее 1 года - 0%. При выявлении от 6 до 7 факторов продолжительность жизни более 2 лет составляет 0%, от 1 года до 2 лет - 17%, менее 1 года - 83%. Способ обеспечивает точность определения выживаемости больных после оперативного лечения, за счет комплексной оценки микроскопических параметров опухоли. 6 табл., 5 пр.
Реферат
Область техники, к которой относится изобретение
Изобретение относится к области медицины, а именно, к гепатобилиарной хирургии и онкологии, и предназначено для определения выживаемости у больных воротной холангиокарциномой, перенесших хирургическое вмешательство.
Уровень техники
Воротная холангиокарцинома представляет собой злокачественную опухоль, исходящую из проксимальных внепеченочных желчных протоков. На сегодняшний день на ее долю приходится от 50 до 70% всех аденокарцином билиарного типа. В связи с длительным бессимптомным течением заболевания, локализацией опухоли в области ворот печени, опухоль характеризуется низкой резектабельностью, высокой частотой послеоперационных осложнений и неблагоприятным прогнозом (Патютко Ю.П., Поляков А.Н., Котельников А.Г. и др. Хирургическое и комбинированное лечение больных с опухолью Клацкина. Хирургия. Журнал имени Н.И. Пирогова, 2014, №10, стр. 25-38; Nagino М. Perihilar cholangiocarcinoma: a surgeon's viewpoint on current topics. J Gastroenterol. 2012; 47(11):1165-76. doi: 10.1007/s00535-012-0628-6).
Основной метод хирургического лечения воротной холангиокарциномы - это резекционное вмешательство на печени и внепеченочных желчных протоках, без которого 5-летняя выживаемость больных составляет менее 5%. (Чжао А.В., Шевченко Т.В., Жариков Ю.О. и др. Взгляд на проблему опухоли Клацкина. Хирургия. Журнал имени Н.И. Пирогова, 2015, №4, стр. 62-67). Ежегодно количество таких операций неуклонно растет, в то время как 5-летняя выживаемость, перенесших хирургическое вмешательство, остается невысокой, и составляет от 20 до 40% (Kambakamba Р, DeOliveira ML. et al. Perihilar cholangiocarcinoma: paradigms of surgical management. Am J Surg., 2014; 208(4): pp. 563-570).
Именно поэтому в настоящее время большинство авторов приходит к выводу о необходимости изучения макро- и микроскопических факторов опухоли, определяющих прогноз заболевания в отдаленном периоде после операции.
Следует отметить, что в последнее время были предложены основные факторы риска низкой выживаемости у больных опухолью Клатскина после хирургического лечения. В исследование было включено 216 пациентов. В качестве основных прогностических факторов низкой выживаемости используются: размеры опухоли более 2 см, поражение лимфоузлов, сосудистая инвазия, дифференцировка опухоли, проведение так называемой условно-радикальной операции с «положительным» краем резекции (Hu HJ, Zhou RX, Shrestha A, Tan YQ, Ma WJ, Yang Q, Lu J, Wang JK, Zhou Y, Li FY. Relationship of tumor size with pathological and prognostic factors for hilar cholangiocarcinoma. Oncotarget. 2017 Oct 23; 8(62):105011-105019. doi: 10.18632/oncotarget.22054 - прототип).
При этом необходимо подчеркнуть, что указанные выше факторы имеют описательное значение, так как отсутствует точная шкала, включающая все основные группы факторов. На основе оценки этих факторов можно было бы построить прогноз течения болезни и оценить выживаемость в каждом конкретном случае.
В 2016 г. группой исследователей из Италии предложено использовать следующий фактор при определении выживаемости после операций у больных воротной холангиокарциномой - отношение лимфоузлов, пораженных опухолью, к общему количеству резецированных лимфоузлов (LNR). Значение коэффициента LNR равное или ниже 0,2 связано с более высокой 5-летней выживаемостью, нежели значения коэффициента LNR выше 0,2 (24,4 против 10,6%). (Giuliante F, Ardito F, Guglielmi A, Aldrighetti L, Ferrero A, Calise F, Giulini SM, Jovine E, Breccia C, De Rose AM, Pinna AD, Nuzzo G.. Association of Lymph Node Status With Survival in Patients After Liver Resection for Hilar Cholangiocarcinoma in an Italian Multicenter Analysis. JAMA Surg. 2016 Oct. 1; 151(10): 916-922).
Недостатком данной шкалы является то, что она включает только один микроскопический параметр - количество пораженных опухолью лимфоузлов и не включает другие важнейшие микроскопические свойства опухоли (степень дифференцировки, тип роста, наличие сосудистой, лимфососудистой, периневральной инвазии, полного прорастания стенки желчных протоков и т.д.).
Раскрытие изобретения
Решаемой технической проблемой является повышение точности определения выживаемости у больных воротной холангиокарциномой, перенесших хирургическое вмешательство.
Достигаемым техническим результатом является повышение точности определения выживаемости больных после оперативного лечения, за счет комплексной оценки не только «положительного» края резекции, но и других микроскопических параметров опухоли.
Поставленная задача решается тем, что для определения выживаемости у больных воротной холангиокарциномой после резекционного вмешательства на печени и внепеченочных желчных протоках по результатам гистологического исследования исследуют наличие диагностических факторов, в качестве которых используют микрососудистую инвазию, лимфососудистую инвазию, опухолевые клетки в крае резекции желчного протока, инвазию опухоли в печень, периневральную инвазию, опухолевые клетки в окружающей жировой клетчатке, опухолевые клетки в лимфоузлах,
при выявлении наличия двух и менее факторов определяют выживаемость более 2 лет как 100%, менее 2 лет - 0%;
при выявлении от 3 до 5 факторов - выживаемость более 2 лет составляет 29%, от 1 года до 2 лет - 71%, менее 1 года - 0%;
при выявлении от 6 до 7 факторов - продолжительность жизни более 2 лет составляет 0%, от 1 года до 2 лет - 17%, менее 1 года - 83%.
Осуществление изобретения
В настоящее время согласно классификации Международного противоракового союза под радикальностью операции понимают отсутствие опухолевых клеток в крае резекции желчных протоков, печени, резецированных сосудов по макро- и микроскопическим данным. Выделяют три степени радикальности: R0 - нет данных за резидуальную опухоль, R1 - имеются микроскопические данные за резидуальную опухоль, R2 - имеются и макро-, и микроскопические данные за резидуальную опухоль.
В результате проведения исследований нами было выявлено, что для точного установления степени радикальности оперативного вмешательства необходимо оценивать не только наличие опухолевых клеток в крае резекции, но и другие микроскопические параметры опухоли: микрососудистую и лимфососудистую инвазию, прорастание в паренхиму печени, периневральную инвазию, прорастание опухоли в окружающую жировую клетчатку, поражение лимфоузлов (л/у).
Для составления прогноза выживаемости был отобран комплекс морфологических параметров (диагностических факторов), которые представлены в таблице 1.
Объем оперативного вмешательства определяется как: радикальный только в случае отсутствия всех 7 факторов риска и обозначается как R0, как условно радикальный - в случае наличия одного или двух факторов и обозначается как R1 (R+1, R+2, соответственно).
При наличии от 3 до 7 неблагоприятных прогностических факторов объем операции определяется как R1+ (нерадикальный статус резекции) и обозначается как R+3, R+4, R+5, R+6, R+7, соответственно в зависимости от количества факторов.
При прогнозировании учитывают значение указанных критериев радикальности (варианты 1, 2, 3) для ожидаемой общей выживаемости у больных воротной холангиокарциномой в отдаленном периоде, которые распределяются следующим образом:
• R 0-2 (вариант 1) - радикальные и условно-радикальные операции - R0 и R1 - выживаемость более 2 лет составляет 100%, менее 2 лет - 0%, то есть вероятна выживаемость более 2 лет;
• R +3-5 (вариант 2) нерадикальные операции R 1+ - выживаемость более 2 лет составляет 29%, от 1 года до 2 лет 71% - менее 1 года - 0%, то есть вероятна выживаемость от 1 до 2 лет;
• R +6-7 (вариант 3) нерадикальные операции R 1+ - продолжительность жизни более 2 лет составляет 0%, от 1 года до 2 лет - 17%, менее 1 года - 83%, то есть вероятна выживаемость менее 1 года.
Следует отметить, что на основании проведенного статистического анализа первый вариант выживаемости (более 2 лет с вероятностью 100% и менее 2 лет - 0%) наступает не только при отсутствии всех 7 положительных факторов, но и при наличии любого 1 или 2 положительных факторов.
Пример 1. Больной П., 67 лет, диагноз: воротная холангиокарцинома, тип I по Bismuth-Corlett, T1N0M0.
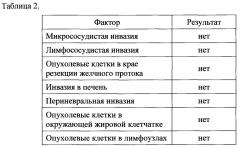
Проведена операция: резекция внепеченочных желчных протоков, формирование гепатикоеюноанастомоза. Результаты полученных данных о наличии факторов риска представлены в таблице 2.
Расчет коэффициента радикальности операции равен R = 0+0+0+0+0+0+0 = R 0, что соответствует варианту 1 (более 2 лет) для ожидаемой выживаемости пациента. Пациент в настоящее время живет 80 месяцев, без признаков рецидива заболевания.
Пример 2. Больная С., 59 лет, диагноз: воротная холангиокарцинома, тип IIIa по Bismuth-Corlett, T3N0M0.
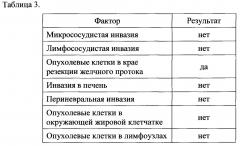
Проведена операция: Правосторонняя гемигепатэктомия с резекцией воротной вены, резекция внепеченочных желчных протоков, формирование гепатикоеюноанастомоза. Результаты полученных гистологических данных о наличии факторов риска представлены в таблице 3.
Расчет коэффициента радикальности операции равен R = 0+0+1+0+0+0+0 = R 1, что соответствует варианту 1 (более 2 лет) для ожидаемой выживаемости пациента. Пациентка умерла через 60 месяцев после проведения операции в связи с прогрессированием заболевания.
Пример 3. Больная Б., 63 года, диагноз: воротная холангиокарцинома, тип IIIa по Bismuth-Corlett, T4N0M0.
Проведена операция: Правосторонняя гемигепатэктомия с резекцией воротной вены, резекция внепеченочных желчных протоков, формирование гепатикоеюноанастомоза. Результаты полученных данных о наличии факторов риска, представлены в таблице 4.
Расчет коэффициента радикальности операции равен R = 1+0+1+0+0+0+0 = R 2, что соответствует варианту 1 (более 2 лет) для ожидаемой выживаемости пациента. Пациентка умерла через 65 месяцев после проведения операции в связи с прогрессированием заболевания.
Пример 4. Больной А., 55 лет, диагноз: воротная холангиокарцинома, тип IV по Bismuth-Corlett, T3N0M0.
Проведена операция: расширенная правосторонняя гемигепатэктомия, резекция внепеченочных желчных протоков, формирование гепатикоеюноанастомоза. Результаты полученных данных о наличии факторов риска представлены в таблице 5.
Расчет коэффициента радикальности операции равен R 1+1+1+0+1+1+0 = R5, что соответствует варианту 2 (от 1-го до 2-х лет) для ожидаемой выживаемости пациента. Пациент умер через 18 месяцев после проведения операции в связи с прогрессированием заболевания.
Пример 5. Больной К., 52 лет, диагноз: воротная холангиокарцинома, тип IV по Bismuth-Corlett, T2N1M0.
Проведена операция: правосторонняя гемигепатэктомия, резекция внепеченочных желчных протоков, формирование гепатикоеюноанастомоза. Результаты полученных данных о наличии факторов риска представлены в таблице 6.
Расчет коэффициента радикальности операции равен R 1+1+1+1+1+1+1 = R7, что соответствует варианту 3 (менее 1-го года) для ожидаемой выживаемости пациента. Пациент умер через 11 месяцев после проведения операции в связи с прогрессированием заболевания.
Способ определения выживаемости у больных воротной холангиокарциномой после резекционного вмешательства на печени и внепеченочных желчных протоках, включающий определение по результатам гистологического исследования наличия диагностических факторов, отличающийся тем, что в качестве диагностических факторов определяют: микрососудистую инвазию, лимфососудистую инвазию, опухолевые клетки в крае резекции желчного протока, инвазию опухоли в печень, периневральную инвазию, опухолевые клетки в окружающей жировой клетчатке, опухолевые клетки в лимфоузлах,
при выявлении наличия двух и менее факторов определяют выживаемость более 2 лет как 100%, менее 2 лет - 0%;
при выявлении от 3 до 5 факторов - выживаемость более 2 лет составляет 29%, от 1 года до 2 лет - 71%, менее 1 года - 0%;
при выявлении от 6 до 7 факторов - продолжительность жизни более 2 лет составляет 0%, от 1 года до 2 лет - 17%, менее 1 года - 83%.