Способ лечения лучевых повреждений легких
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к онкологии и радиологии, и может быть использовано для лечения лучевых повреждений легких, осложненных абсцедированием. Для этого применяют противовоспалительные средства, такие как кортикостероиды, антибиотики и ингаляции с 10% раствором диметилсульфоксида; бронхолитические, муколитические, антиагрегантные, антигистаминовые, противокашлевые средства, дыхательная гимнастика и кислородотерапия. При этом лечение осуществляют в стационарных условиях, где параллельно применяют дезинтоксикационные, обезболивающие, гемостатические, противокашлевые средства, искусственную гипотензию, санацию полости абсцесса, при этом указанные средства применяют до купирования болевого синдрома, нормализации температуры тела, стабилизации общего состояния, уменьшения кашля и одышки. Затем присоединяют заместительные, метаболические, репаративные и иммунные средства. Лечение проводят до стабилизации показателя функционального состояния по Карновскому на уровне 60-80%, при уменьшении объема отделяемого из полости абсцесса на 50% или его исчезновении больного переводят на амбулаторное лечение с очередной госпитализацией при снижении индекса Карновского до 40-50%, индекса QOLi-NS до 25 баллов и ухудшении рентгенологической картины. Изобретение обеспечивает консервативное лечение осложненных лучевых повреждений легких, позволяет продлить жизнь и улучшить ее качество у пациентов с гнойно-деструктивными процессами в грудной полости радиационного происхождения. 22 з.п. ф-лы, 6 ил., 2 табл., 2 пр.
Реферат
Изобретение относится к медицине, а именно к онкологии и радиологии. Может быть использовано для реабилитации больных, получивших курс дистанционной лучевой терапии по поводу рака легкого.
При лечении онкологических больных, в ряде случаев, лучевая терапия осложняется гнойно-деструктивным процессом с образованием полостей в легком. Механизмы их образования различны. Основные представления о патогенезе полостного процесса при ранних и поздних лучевых повреждениях легких таковы: при ранних пневмонитах на фоне отека стенок кровеносных сосудов и десквамации альвеолярного эпителия происходит активизация патогенной и условно патогенной флоры, присоединяется вирусная или бактериальная инфекция, что ведет к прогрессированию пневмонита и абсцедированию. В случае повреждения висцеральной плевры развивается пневмоторакс. При пневмофиброзе изменения связаны с нарушением кровоснабжения и с резким замедлением кинетики пролиферации соединительной ткани. В случае присоединения инфекции возникают хронический бронхит, бронхиолит, пневмония с абсцедированием. Хронические полостные процессы характеризуются частыми обострениями, метастазированием инфекции в интактное легкое, эпизодами кровохаркания и развитием легочного кровотечения, которое, наряду с дыхательной недостаточностью, является причиной смерти больных, излеченных от рака легкого и лимфомы Ходжкина. Состояние таких больных чаще всего классифицируется как тяжелое или крайне тяжелое, их лечение сложное и затратное, возможности хирургического вмешательства в условиях лучевого повреждения жизненно важных органов резко ограничены.
Лечение таких больных является сложной проблемой. Известен способ лечения позднего лучевого повреждения легких [Грушина Т.И. Машнин А.Д. Способ лечения позднего лучевого повреждения легких. Мед. физика, М. 1997, с.52-53]. В данном способе лечения больных с поздним лучевым повреждением легких используют: 1) тепловлажные ингаляции лекарственных препаратов по показаниям (слизеразжижающие, отхаркивающие, протеолитические ферменты, антибиотики и т.п.) в течение 12 дней ежедневно; ингаляции с 10-12%-ным раствором диметилсульфоксида, 2) переменное магнитное поле частотой 50 Гц на область лучевого повреждения легких 10-50 мТ в течение 10-30 минут ежедневно 10-20 дней.
Недостатки способа заключаются в отсутствии необходимого системного лечения, наличия противопоказаний к электромагнитному воздействию в условиях гнойно-деструктивного процесса в легких.
Известен способ терапии радиационно-индуцированного пневмонита [Михина З.П. Лучевая терапия при раке легкого. - Новое в терапии рака легкого. М. 2003. с 144-156] с помощью кортикостероидов, антибиотиков и антикоагулянтов. Терапия кортикостероидами (чаще всего это преднизолон) наиболее важна для достижения клинического и рентгенологического результата. Назначение кортикостероидов уменьшает физиологические расстройства и смертность. Обычная практика - назначение преднизолона в дозе 1 мг/кг при установке диагноза лучевого пневмонита. Если клиника усиливается (усиливаются лихорадка, одышка, слабость, кашель, нарастают инфильтративные изменения в легких), то требуется повышение дозы преднизолона. Кортикостероиды назначают на несколько недель, затем, ориентируясь на индивидуальную клинико-рентгенологическую ситуацию, постепенно снижают дозу.
Недостатки способа заключаются в недостаточном охвате арсенала современных патогенетически обоснованных медикаментозных средств, в т.ч. их местного применения, не рассматривается лечение гнойно-некротических процессов, в ряде случаев осложняющих течение лучевого пневмонита.
Известны способы лечения нагноительных процессов легких нерадиационного происхождения. В практике торакальных хирургов существуют следующие методы лечения абсцесса легкого и эмпиемы плевры инфекционной природы: дренирование, санация, введение в плевральную полость реолитиков, фибринолитиков, склерозирующих веществ, внутриполостной электрофорез, обтурация бронха, заполнение полости деминирализованой костной губкой, ультразвуковое воздействие, лазеротерапия, проточно-аспирационный лаваж, торакопластика, торакомиопластика, декортикация, плеврэктомия [Хирургия легких и плевры. Под ред. академика АМН СССР И.С.Колесникова и проф. М.И.Лыткина. 1988 г. Ленинград, с.205-215].
Недостатки перечисленных способов в том, что активное дренирование, обтурация бронха, введение в полость агрессивных веществ, оперативное лечение предполагают удовлетворительный соматический статус пациента и отсутствие лучевого фиброза грудной стенки, средостения и второго легкого. В условиях же лучевого фиброза, где отсутствуют предпосылки для расправления легкого, но присутствуют фиброзные поражения всех структур сердца, корня и прикорневых зон второго легкого, нарушена архитектоника органов и тканей грудной клетки и грудной полости, деструктивные процессы преобладают над репаративными возможностями, всегда в наличии субстрат для процветания патогенной и условно патогенной микрофлоры на фоне иммуносупрессии как следствия химиолучевого лечения РЛ, часто возникают сильное кровохарканье и аррозионное кровотечение, применение перечисленных способов чревато фатальными осложнениями.
Известен также способ лечения ограниченной эмпиемы плевры путем пункционной санации полости эмпиемы растворами антисептиков [Хирургия легких и плевры. Под ред. академика АМН СССР И.С.Колесникова и проф. М.И.Лыткина. 1988 г. Ленинград, с.201].
Недостатком данного способа является требование к наличию вакуума в плевральной полости, что невозможно в присутствии дренирующего бронхиального свища.
Прототипом предлагаемого изобретения является способ лечения позднего лучевого повреждения легких, разработанный в НИИ медицинской радиологии РАМН [Зорина Л.А. и др. Поздние лучевые повреждения легких при комбинированном лечении рака молочной железы. - Медицинская радиология, 1986, N10, с.33-37]. Этот способ лечения лучевых фиброзов легких включает в себя системное противовоспалительное медикаментозное лечение (перорально, парентарально 20-40 мг/сут преднизолона, антибиотики, антигистаминовые, в ингаляциях 10-20% раствор диметилсульфоксида), препараты с бронхолитическим, муколитическим, противокашлевым, микроциркуляторным действием, дыхательную гимнастику, кислородотерапию, и у части больных дополнительно электрофорез 10%-ного раствора диметилсульфоксида на грудную клетку над зоной лучевого поражения.
Недостатки способа лечения по прототипу: наличие противопоказания к применению электрофореза в условиях гнойно-деструктивного процесса; недостаточный охват современных медикаментозных возможностей, включая местное применение препаратов.
Технический результат предлагаемого изобретения заключается в обеспечении консервативного лечения больных лучевым повреждением легких, осложненным абсцедированием.
Проведенные нами исследования свидетельствуют о целесообразности использования количественных критериев оценки тяжести состояния онкологического больного по индексу Карновского и индексу качества жизни QOLi-NS [Воронцова Е.В. Лечение лучевых повреждений легких с применением гипербарической оксигенации. Диссертация … к.м.н., Обнинск, 2001].
Указанный технический результат достигается в способе, предусматривающем применение противовоспалительных средств, таких как кортикостеройды, антибиотики и ингаляции с 10% раствором диметилсульфоксида; бронхолитических, муколитических, антиагрегантных, антигистаминовых, противокашлевых средств, дыхательной гимнастики и кислородотерапии. Согласно предлагаемому изобретению лечение осуществляют в стационарных условиях, где параллельно с противовоспалительными стероидными и нестероидными, бронхолитическими, муколитическими и антиагрегантными средствами применяют дезинтоксикационные, обезболивающие, гемостатические, противокашлевые средства, искусственную гипотензию, санацию полости абсцесса. При этом указанные средства применяют до купирования болевого синдрома, нормализации температуры тела, стабилизации общего состояния, уменьшения кашля и одышки. Затем присоединяют заместительные, метаболические, репаративные и иммунные средства, причем лечение проводят до стабилизации показателя функционального состояния по Карновскому на уровне 60-80%. При уменьшении объема отделяемого из полости абсцесса на 50% или его исчезновении больного переводят на амбулаторное лечение с очередной госпитализацией при снижении индекса Карновского до 40-50%, индекса QOLi-NS до 25 баллов и ухудшении рентгенологической картины.
При обнаружении начальных признаков абсцедирования (упорная высокая лихорадка, резкое повышение маркеров воспаления в крови и выраженных инфильтративных изменениях на рентгенограммах) применяют кортикостероидный препарат дексаметазон 8-16 мг/сут до опорожнения полости абсцесса с дальнейшим снижением дозы и отменой в течение 10 дней или одномоментной отменой при кровохаркании/кровотечении.
При наличии сформировавшейся полости абсцесса и обострении воспалительного процесса в одном или обоих легких применяют кортикостероидный препарат метилпреднизолон 20-30 мг/сут в течение недели с дальнейшей постепенной отменой или назначением минимальной поддерживающей дозы (в случае первично-хронического течения воспалительного процесса) или, при непереносимости системных стероидов, кортикостероидные препараты местного применения (гидрокортизон в ингаляциях, фликсотид).
Дополнительно к кортикостероидным применяют нестероидные противовоспалительные средства (ксефокам, 10-15% раствор димексида в ингаляциях, эреспал).
С дренажной целью (опорожнение полости и эвакуация бронхиального секрета) применяют бронхолитические и муколитические средства (ингаляции лидазы, растворр эуфиллина 2,4%, АЦЦ, амброксол, спирива, фликсотид, форадил).
При кровохаркании дополнительно применяют гемостатические средства (этамзилат, транексам, одногруппная свежезамороженая плазма, 10% раствор хлористого кальция и аскорбиновая кислота).
При кровохаркании и кровотечении из полости дополнительно к гемостатическим средствам назначают противокашлевые средства (коделак, промедол), и искусственную гипотензию с применением амлодипина, верапамила, эринита, эуфиллина.
При сообщении полости абсцесса легкого или эмпиемы плевры с бронхиальным деревом осуществляют санацию полости бронхоскопически и пункционно с введением диоксидина, бактериофага, антибиотиков (фторхинолоны, аминогликозиды).
При признаках интоксикации осуществляют дезинтоксикацию путем назначения инфузионных (гемодез-Н, 5% раствор глюкозы с электролитами, физиологический раствор), и системных кортикостероидных средств.
При наличии признаков бактериальной инфекции назначаются антибактериальные препараты широкого спектра действия с учетом чувствительности бактериальной флоры под прикрытием антимикотических (флуконазол, амфотерицин В) и антигистаминовых (супрастин) препаратов.
При наличии признаков бактериальной инфекции с целью местного подавления флоры применяются ингаляции с диоксидином, моновалентным бактериофагом.
При болевом синдроме применяют аналгетики (анальгин, кетарол, трамал, промедол).
При любой степени выраженности болевого синдрома применяют нестероидные и стероидные противовоспалительные препараты (диклофенак, ксефокам, преднизолон) с учетом уровня маркеров воспаления.
В случае коронарной природы болевого синдрома применяют нитраты (эринит).
При вовлечении в воспалительно-деструктивный процесс плевры и грудной стенки применяют местно мази с нестероидными противовоспалительными средствами (кетонал, диклофенак) и обертывания с раствором диметилсульфоксида.
При наличии риска тромбообразования и низкой вероятности кровохаркания для коррекции микроциркуляторных расстройств назначают антиагрегантные средства: под контролем АЧТВ (активированное частично тромбопластиновое время) и количества тромбоцитов назначают пентоксифиллин.
При отягощенном анамнезе, дополнительных факторах риска тромбообразования (флеботромбоз или тромбоз в системе легочной артерии в анамнезе, дыхательная недостаточность 3 ст., нарушения ритма сердца) и низкой вероятности кровохаркания под контролем международного нормализованного отношения (MHO) и количества тромбоцитов используют антикоагулянтные средства: низкомолекулярные гепарины в стандартных дозировках (клексан, фраксипарин).
В случае развития рецидивирующих флеботромбозов на фоне застойной сердечной недостаточности кроме гепарина под контролем MHO на постоянный прием назначают варфарин.
При стабилизации состояния (нормализация температуры тела, уменьшение одышки, болей, количества гнойного отделяемого из полости) к лечению присоединяют метаболические, репаративные, заместительные и иммунные препараты: (актовегин, милдронат, микседол, предуктал, рибоксин, ретаболил, панангин, мильгамма, аскорбиновая к-та, феррум-лек, 20% раствор альбумина, одногруппная плазма, полиоксидоний, циклоферон, ликопид).
На этапе амбулаторного лечения назначают поддерживающие минимально эффективные дозы противовоспалительных, бронхолитических, муколитических и антиагрегантных средств, а так же иммуностимулирующие средства.
Очередную госпитализацию осуществляют при стойкой лихорадке, прогрессирующей астенизации, усилении одышки, кашля, болей в грудной клетке, появлении кровохаркания и усилении инфильтративных изменений в легочной ткани на рентгенограммах.
Эффективность применения способа контролируют с помощью рентгенографии или компьютерной томографии, в процессе контроля определяют полость, наличие и интенсивность инфильтрации в пограничной полости легочной ткани, индекс функциональной активности по шкале Карновского (врачебная оценка) и показатели самооценки здоровья по опроснику QOLi-NS (оценка пациента).
При обнаружении полости ее объем может составлять от нескольких сантиметров до размеров одной-двух долей, в пристеночных участках легких оределяется выраженная инфильтрация, индекс функциональной активности пациента по Карновскому в начале лечения находится на уровне от 30% (не способен себя обслуживать, показана госпитализация, хотя непосредственная угроза жизни отсутствует, возможна быстрая прогрессия заболевания), интегральный показатель самооценки здоровья QOLi-NS не превышает 23 баллов. В результате применения способа достигается опорожнение полости, сокращение инфильтративных изменений в ее стенках, восстановление функциональной активности пациента, характеризующейся уровнем индекса Карновского 60-80% (60% - большей частью способен себя обслуживать, в отдельных случаях нуждается в уходе; 80% - нормальная ежедневная активность поддерживается с усилием, умеренная степень выраженности проявлений заболевания), увеличение индекса QOLi-NS.
Перечень фигур
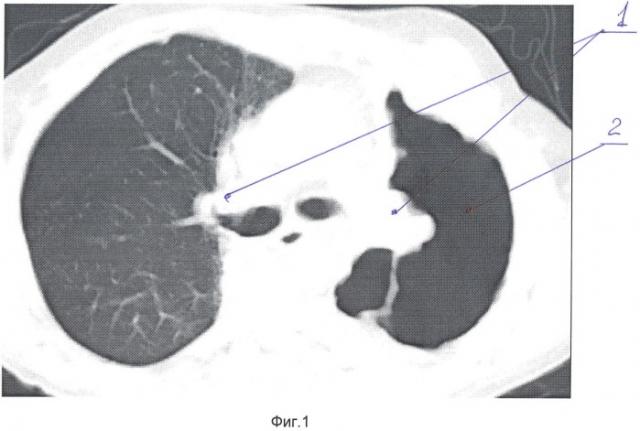
Фиг.1 - Компьютерная томограмма больного П. 48 лет. Через год и 3 месяца после окончания курса дистанционной лучевой терапии. 1 - двусторонний лучевой пневмофиброз, 2 - попость абсцесса.
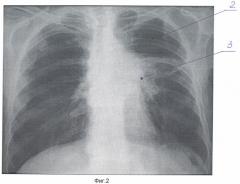
Фиг.2 - Обзорная рентгенограмма органов грудной полости больного Р. 66 лет. Через 10 месяцев после дистанционной лучевой терапии. 3 - инфильтрация легочной ткани сливного типа - пневмонит. 2 - полость.
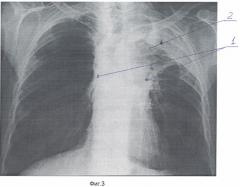
Фиг.3 - Обзорная рентгенограмма органов грудной полости больного Р. через 4,5 года после дистанционной лучевой терапии. 1 - двусторонний лучевой пневмофиброз. 2 - полость.
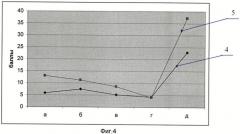
Фиг.4 - Динамика показателей качества жизни у больных лучевыми повреждениями легких, осложненными абсцедированием. 4 - до лечения, 5 - через год после начала лечения полостного процесса, а - физическая активность,,б - самооценка здоровья, в - психологический статус, г - взаимоотношения с окружающими, д - индекс качества жизни QOLi-NS.
Фиг.5 - Динамика показателей спирографии у больных лучевыми повреждениями легких, осложненными абсцедированием. 4 - до лечения, 5 - через год после начала лечения полостного процесса, ЖЕЛ - жизненная емкость легких, ФЖЕЛ - форсированная жизненная емкость легких, ОФВ1 - объем форсированного выдоха за 1 секунду.
Фиг.6 - Динамика маркеров воспаления и тканевой гипоксии у больных лучевыми повреждениями легких, осложненными абсцедированием. 4 - до лечения, 5 - через год после начала лечения полостного процесса.
Способ осуществляют следующим образом:
Для лечения больных с пневмонитами и пневмофиброзами, осложненными хроническим гнойно-деструктивным процессом, пациентов госпитализируют через каждые 3-4 месяца для обследования и проведения интенсивной медикаментозной терапии. В стационаре пациенту проводят детальное клинико-инструментальное обследование, включающее сбор анамнеза, осмотр, общеклинический и биохимический анализы крови, коагулограмму, бактериологическое исследование мокроты, рентгенографию органов грудной клетки, бронхоскопию, спирографию, ЭКГ, ЭхоКГ, КТ или МСКТ органов грудной полости по показаниям, ультразвуковое исследование брюшной полости, периферических лимфатических узлов. Тщательно изучают условия проводимой ранее лучевой терапии. Исключают прогрессирование опухолевого процесса. Оценивают наличие и степень тяжести лучевых повреждений мягких тканей грудной клетки, костно-хрящевых структур, бронхов, легких, плевры; стадию дыхательной недостаточности. Динамическое наблюдение за больными как в стационаре, так и в амбулаторных условиях, осуществляют рутинными клинико-рентгенологическими методами, с целью дифференциальной диагностики, оценки состояния опухолевого и полостного процессов выполняется компьютерная томография. Выраженность воспалительной реакции отражается в уровнях лейкоцитов, тромбоцитов, СОЭ а также α1-антитрипсина, серомукоидов, ревматоидного фактора в сыворотке крови. По уровню последнего можно также судить о наличии деструктивного процесса. Оценку функции внешнего дыхания в динамике проводят методом спирографии и пневмотахометрии. Качество жизни пациентов определяют с помощью опросника QOLi-NS, в рамках которого пациент сам оценивает в баллах собственные физическую активность, опираясь на выраженность одышки, слабости, болей в груди; психологический статус, взаимоотношения с окружающими и дает оценку своему здоровью. Для оценки общего состояния пациентов применяют шкала Карновского. Клинический осмотр пациента осуществляют ежедневно, рентгенографию легких - еженедельно.
Эффективность мероприятий определяют путем мониторинга общего состояния пациента (снижение температуры тела, уменьшение одышки, кашля, болей, уменьшение количества мокроты и изменение ее характера, улучшение аппетита, сна, увеличение толерантности к физическим нагрузкам), динамики индекса Карновского, уровня воспалительных проб, инфильтративных процессов на рентгенограммах, дыхательных объемов и пневмотахометрических показателей. По достижении положительной динамики в состоянии и объективных показателях (индекс Карновского 60-80%, увеличение индекса QOLi-NS, сокращение инфильтрации в легочной ткани) пациента переводят на лечение в домашних (амбулаторных) условиях под врачебным контролем. На амбулаторном этапе продолжают лечение и контроль экссудативного и воспалительного процессов базовыми противовоспалительными, бронхо-муколитическими средствами в умеренных дозировках.
Лечение пневмонитов, осложненных абсцедированием, у больных раком легкого длительное и комплексное, больные находятся под постоянным наблюдением терапевта и торакального хирурга-онколога, стационарные этапы лечения чередуют с амбулаторными. При усилении одышки, кашля, стойком повышении температуры тела, нарастании слабости и болей в грудной клетке, появлении на рентгенограммах легких участков просветления на фоне сливной инфильтрации в проекции поля облучения назначают комплекс медикаментозных средств, применяемых одновременно или последовательно. Обязателен к применению широкий спектр противовоспалительных средств, в первую очередь кортикостероидов (дексаметазон 8-16 мг/сут в/м или в/в, далее преднизолон или метипред 0,5 мг/кг на месяц с постепенным снижением дозы в дальнейшем), под прикрытием гастропротекторов (квамател в терапевтических дозировках) и последующим контролем общего состояния, воспалительных проб, клеточного состава периферической крови, рентгенологической картины, уровня глюкозы крови, состояния свертывающей системы, микробиологического исследования мокроты с антибиотикограммой, состояния желудка и двенадцатиперстной кишки. Местно применяют ингаляции 10% раствора диметилсульфоксида или суспензии гидрокортизона, фликсотид. При снижении дозы энтеральных кортикостероидов и при противопоказаниях к длительному приему кортикостероидов назначают нестероидные противовоспалительные препараты (диклофенак в/м 3,0 мл/сут на 5-7 дней, эреспал курсами по 2 недели с перерывами, ксефокам в/м, затем в таблетках длительно). Курсами по 10 дней ежемесячно применяют обертывания грудной клетки с 10% р-ром ДМСО. У ряда больных лучевым пневмонитом в мокроте обнаруживался рост грибов рода Candida, из бактериальной флоры определялись зеленящий стрептококк, золотистый стафилококк, пневмококк, грамотрицательные палочки - acinetobacter, citrobacter; pseudomonas aeruginosa, поэтому применяют антибактериальные (тороцеф, амикацин, квинтор, линкомицин, тиенам) и антимикотические (обычно флуконазол 100-200 мг/сут) средства с учетом чувствительности флоры. В комплекс лечения включают муколитики (амброксол, АЦЦ в обычных дозировках) и бронхолитики, как системного, так и местного действия (эуфиллин 2,4% 5-7-10 мл в/в капельно, бронхолитин внутрь и в ингаляционной смеси, беродуал через небулайзер); противокашлевые препараты (коделак 1 т 2(3) р/сут); короткими курсами и в умеренных дозах назначаются антагонисты гистаминовых H1-рецепторов (супрастин 1,0 мл в/м 1 р/сут, зиртек 1 т/сут 7 дней). Для улучшения реологических свойств крови используют антиагрегантный препарат трентал по 5 мл/сут капельно и далее в таблетках по 200 мг/сут внутрь. С целью дезинтоксикации назначают инфузионную терапию (гемодез-н 200 мл 1 р/сут 3 дня, р-ры электролитов в объеме до 200 мл/сут с добавлением кардиотропных препаратов и эуфиллина до 10 дней) на фоне приема кортикостероидов. Больные с одышкой в покое или при минимальной нагрузке получают ингаляции увлажненного кислорода. При обширном воспалительном процессе, низкой вероятности кровотечения, тромбозе/эмболии в анамнезе назначают гепарин (фраксипарин по 0,3 млн. ед на 5 дней) и варфарин под контролем показателей коагулограммы. Обезболивания достигают назначением ненаркотических и наркотических аналгетиков, противовоспалительных препаратов различных групп системно и местно. При осложнении пневмонита абсцедированием осуществляют транторакальное введение антисептика (диоксидин) или бактериофага в полость абсцесса, бронхоскопические санации физиологическим р-ром с введением диоксидина. Также моновалентный бактериофаг применяют внутрь и в ингаляциях. У больных пневмонитом, осложненным абсцедированием, нередки случаи кровохаркания/кровотечения из полости деструкции, и тогда в комплекс включают гемостатики (этамзилат, транексам, аскорбиновая к-та, одногруппная свежезамороженная плазма) в индивидуальных дозировках в условиях искусственной гипотензии до купирования симптоматики. При стабилизации общего состоянии, уменьшения кашля и одышки, нормализации температуры тела и купирования болевого синдрома в комплекс лечения пневмонитов включают антиоксиданты и цитопротекторы (аскорбиновая к-та, мексидол); при необходимости препараты железа (венофер по 5 мл в/в капельно), стероидные (ретаболил) и нестероидные (рибоксин, милдронат) анаболики, иммуномодуляторы (циклоферон), репаративные средства (актовегин).
При ухудшении течения неосложненного пневмофиброза больные жалуются на повышение температуры тела (от субфебрильной до лихорадки), усиление одышки, кашля, болей в груди, увеличение количества мокроты и изменение ее характера. В анализах крови имеет место повышение уровня воспалительных проб, рентгенологически - на фоне фиброзных изменений (при сравнении с предыдущими снимками) появляются зоны инфильтрации, изменяется структура корня. Ухудшаются показатели спирографии. Заподозрить абсцедирование позволяет несоответствие между улучшением состояния на фоне адекватного лечения и не уменьшающимся или увеличивающимся количеством гнойной мокроты. Наличие полостей деструкции подтверждают с помощью рентгенографии и компьютерной томографии. Сообщение такой полости с бронхиальным деревом подтверждают бронхоскопически и при трансторакальном введении лекарственных препаратов в т.ч. рентгенконтрастных с диагностической или лечебной целями.
С противовоспалительной целью применяют все группы препаратов, указанные выше: кортикостероиды курсами 0,5 мг/кг с постепенным уменьшением дозы на 2-3 недели, нестероидные противовоспалительные препараты (ксефокам на 4-6 недель), 10% р-р димексида в ингаляциях и обертываниях по 10 дней ежемесячно, эреспал по 2-3 недели, антибиотики с учетом чувствительности флоры. С дренажной целью назначают ингаляции лидазы курсами, бронхолитики, муколитики (АЦЦ, амброксол, спирива, фликсотид, форадил) постоянно внутрь и ингаляционно. Для дезинтоксикации используют стандартные инфузионные р-ры (гемодез-Н, 5% р-р глюкозы, физиологический р-р). Для поддержания микроциркуляции используют трентал в/в 5-10 инфузий и в таблетках длительно, актовегин в/в и в/м курсом по 2 недели. Снижения давления в малом круге кровообращения достигают применением антагонистов кальция (амлодипин 5-10 мг/сут, верапамил 240 мг/сут), нитратов (эринит), эуфиллина. Наличие выраженной дыхательной недостаточности вынуждает к применению ингаляций увлажненного кислорода. При развитии большой полости деструкции и функционирующем бронхоплевральном свище (ограниченная эмпиема плевры), что трактуют как пневмофиброз 4 степени тяжести, т.е. осложненный пневмофиброз, консервативные мероприятия на фоне белковой диеты дополняют хирургическими манипуляциями - чрезкожным трансторакальным введением антисептиков и бактериофагов (из II межреберья парастернально или IV-V межреберья паравертебрально), а так же бронхоскопическими санациями. При развитии кровохаркания или кровотечения из полости абсцесса назначают гемостатические средства (этамзилат, транексам, одногруппная свежезамороженая плазма) в условиях искусственной гипетензии с применением противокашлевых препаратов (коделак, промедол). При вовлечении в фиброзирующий процесс плевры и развитии болевого синдрома применяют противовоспалительные средства с обезболивающим эффектом (кетонал, диклофенак в/м и местно, димексид местно в виде обертываний грудной клетки). При стабилизации общего состояния, нормализации температуры тела, достижении обезболивания с целью иммунокоррекции в стационаре назначают полиоксидоний (6 мг в/м 2 р/нед на 2 мес), циклоферон (2,0 в/м №5-10 по схеме). Для поддержания репаративных процессов назначают анаболические средства (ретаболил 50 мг в/м 1 р/нед №3, милдронат 5,0 в/в №10), заместительную терапию (венофер, альбумин).
На амбулаторном этапе в комплекс лечения пневмонита/пневмофиброза включают поддерживающую дозу противовоспалительных средств (преднизолон со снижением по 2,5 мг в 10 дней, лорноксикам 4 мг/сут, димексид в виде ингаляций и обертываний, антибактериальный препарат до нормализации температуры тела или до стабилизации ее на субфебрильных цифрах, ингаляции антисептика или фага через небулайзер), бронхо-муколитические препараты (форадил, спирива, беродуал, АЦЦ. лазолван), антиагрегант/антикоагулянт (трентал 200 мг/сут, варфарин 2,5 мг/сут), иммунокорригирующие препараты (циклоферон по схеме, ликопид 10 мг/сут по 10 дней 3 месяца подряд). Еженедельно трансторакальным путем в дренируемые полости абсцесса или эмпиемы вводят препарат для подавления флоры (бактериофаг, антисептик, антибиотик).
Снижение индекса Карновского до 50%, индекса QOLi-NS до 25 баллов и ухудшение рентгенологической картины является показанием для госпитализации. В рамках очередной госпитализации проводят коррекцию сердечной и дыхательной недостаточности, интенсивную дезинтоксикационную, заместительную терапию, лечение сопутствующих заболеваний, отягощающих течение деструктивного полостного процесса.
Сущность изобретения поясняется примерами его осуществления со ссылкой на прилагаемые графические материалы, на которых показано следующее.
Клинические примеры реализации способа
Пример 1
Пациент П. 47 лет, госпитализирован в феврале 2006 г. в торакальное отделение с диагнозом центральный рак левого легкого T4N2M0, стадия IIIB, плоскоклеточный ороговевающий рак. В рамках лечебных мероприятий по поводу основного заболевания получил радикальный курс ДЛТ в СОД 60 Гр. Одновременно с лучевой терапией пациент получил цикл полихимиотерапии по схеме ЕР. В последующем консолидирующие циклы ПХТ по этой же схеме проводились четырежды. У больного по окончании курса ДЛТ был отмечен выраженный первичный эффект: регрессия опухоли более чем на 50%. Явления пневмонита и миокардита возникли через месяц после курса ДЛТ, еще через месяц зафиксировано появление экссудата в полости перикарда. Тяжелый пневмонит через 8 месяцев после манифестации его завершился деструкцией легочной ткани с образованием полости и развитием ограниченной эмпиемы плевры в проекции верхней доли левого легкого. Лучевой экссудативный перикардит, усиленный реакцией перикарда на хроническое гнойное воспаление в левой плевральной полости, приобрел характер хронического непрерывно рецидивирующего. Функционирующий бронхоплевральный свищ, постоянное присутствие в плевральной полости грамотрицательной флоры и грибковой инфекции с резко ограниченным спектром чувствительности на фоне неудовлетворительного кровоснабжения оставшейся легочной ткани не оставляли шансов на благоприятное разрешение воспалительного процесса. Пациент был вынужден обращаться за активной медицинской помощью в стационарных условиях через каждые 3 месяца, не имея при этом признаков прогрессирования основного заболевания, с диагнозом: двусторонний лучевой плевро-пневмофиброз (1) с исходом в цирроз левого легкого; первично-хронический пневмонит, осложненный абсцедированием с образованием полости (2) и развитием ограниченной хронической эмпиемы плевры в проекции верхней доли левого легкого (Фиг.1). Центральный c-r левого легкого T4N2M0 Состояние после химио-лучевого лечения. ДН 2-3. Хроническое декомпенсированое легочное сердце. Хронический лучевой экссудативный перикардит. Лучевой миокардит с нарушением ритма по типу желудочковой и наджелудочковой экстрасистолии. Лучевой фиброз аортального и митрального клапанов с развитием их недостаточности. НК 2Б. Показанием к госпитализации являлось ухудшение состояния (стойкий подъем температуры тела свыше 38 градусов по Цельсию, усиление одышки, болей в грудной клетке, увеличение количества грязной гнойной мокроты от 50 до 150 мл/сут, снижение индекса Карновского до 30%). В рамках одной из госпитализаций (история болезни №7478/07) при обследовании были получены следующие данные: общий анализ крови (4.12.07) - лейкоциты 17,6*109/л, эритроциты 4,8*109%, гемоглобин 142 г/л, тромбоциты 546*109/л, нейтрофилы 75%, палочкоядерные 1%, миелоциты 2%, лимфоциты 16,8%, моноциты 5,0%, эозинофилы 2,3%, СОЭ 41 мм/ч, анизоцитоз эритроцитов; рентгенография органов грудной полости (4.12.07) - левая половина грудной клетки уменьшена в объеме за счет верхней доли, в проекции верхней доли слева большая полость с фиброзными изменениями вокруг. Верхне-долевой бронх резко деформирован, плевродиафрагмальная спайка слева, синусы свободны. Левый корень фиброзно изменен, деформирован. Утолщена медиастинальная плевра с обеих сторон на уровне паратрахеальной области. Данных за прогрессирование основного процесса не обнаружено. МСКТ органов грудной клетки (24.12.07) - на серии КТ органов грудной клетки слева определяется полость, повторяющая форму верхней доли левого легкого. Неравномерно утолщена плевра, больше по медиастинальной поверхности. Пневматизация легочной ткани нижней доли снижена, легочный рисунок усилен, деформирован. В проекции 6 сегмента того же легкого участки инфильтрации легочной ткани. Пневматизация легочной ткани правого легкого снижена, легочный рисунок усилен, деформирован. Увеличенные лимфатические узлы в средостении не визуализируются. Листки перикарда утолщены, уплотнены, в его полости большое количество жидкости. Жидкости в плевральных полостях нет. Заключение - полость деструкции в проекции верхней доли левого легкого. Двусторонний лучевой пневмофиброз, больше слева. Экссудативный перикардит. Бронхоскопия (30.12.07) - справа слизистая промежуточного, среднедолевого, нижнедолевого бронхов очагами гиперемирована, слегка отечна. Слева сужение дистальной части главного бронха до 5 мм, в области сужения бронх деформирован, по периметру сужения слизистая умеренно гиперемирована. Слизистая нижнедолевого бронха умеренно гиперемирована, сегментарные бронхи просматриваются, аппарат проводится за сужение с усилием. Просвет верхнедолевого бронха в виде щели. В просвете бронхов умеренное количество мутного секрета. Заключение - рубцовые сужение и деформация дистальной части левого главного бронха. Рубцовая деформация левого верхнедолевого бронха. Двусторонний хронический бронхит. При бактериологическом исследовании мокроты был выявлен рост acinetobacter baumanii 107-8 кое/мл, чувствительного к имипенему, меронему, котримоксазолу, и candida glabrata 105 кое/мл. На ЭКГ (23.11.07): синусовый ритм, ЧСС 80 в мин. Вертикальное положение ЭОС, признаки нагрузки на правое предсердие, суправентрикулярная экстрасистолия, изменения миокарда септальной области левого желудочка. ЭхоКГ (25.11.07) - АО 33 мм, ЛП 27 мм, МЖП 11 мм, ЗСЛЖ 9 мм, ПП 31, ПЖ 35, КДР 43 мм, КСР 22 мм, КДО 83 мл, КСО 16 мл, УО 66 мл, ФВ 80%, ФУ 48%, в диастолу правое и левое предсердия коллабируют, листки перикарда уплотнены, расслоение листков во всех отделах перикардиальной сумки. Фиброзные изменения перикарда, перикардит с кол-вом ж-ти до 1000 мл, фиброзные изменения АК. Угроза тампонады. В условиях стационара пациент получал противовоспалительную терапию (дексаметазон, диклофенак, эреспал), антибактериальную терапию с учетом чувствительности флоры, ингаляции с 10% р-ром ДМСО, лидазой, дезинтоксикационную терапию (гемодез, 5% р-р глюкозы, физиологический р-р), бронхо-муколитическую терапию (эуфиллин, беродуал, АЦЦ), диуретическую, обезболивающую, антиагрегантную терапию короткими курсами, бронхоскопические санации бронхиального дерева, трансторакальное введение 10-15 мл 1% р-ра диоксидина в полость еженедельно, гемостатические препараты (этамзилат, транексам) при кровохаркании. При стабилизации общего состояния, температуры тела и гемодинамических показателей к лечению присоединяли иммуномодулирующие препараты (полиоксидоний или циклоферон), репаративные, антиоксидантные и заместительные средства (милдронат, венофер). Выписка осуществлялась при достижении индекса Карновского 70%, улучшении клинико-лабораторных и рентгенологических показателей. На амбулаторном этапе применялись противовоспалительные препараты, бронхо-муколитические препараты в умеренных дозах антибактериальные и антимикотические средства, антиагреганты, гемостатики. Тяжесть состояния больного определялась синдромами интоксикации, дыхательной и сердечной недостаточности, кровохарканием. Совокупность этих синдромов без их коррекции привела бы к кончине пациента в ранние сроки после образования полости деструкции. Указанная выше тактика ведения обеспечила продление его жизни на 3,5 года, в течение которых он оставался работоспособным в своей профессии.
Пример демонстрирует эффективность сложного комплекса консервативных мероприятий, позволившего повысить качество жизни и увеличить продолжительность жизни больного с хроническим постлучевым гнойно-деструктивным процессом в грудной полости.
Пример 2
Пациент Р. 66 лет, был госпитализирован в июле 2007 г. в торакальное отделение с диагнозом периферический рак верхней доли левого легкого T2